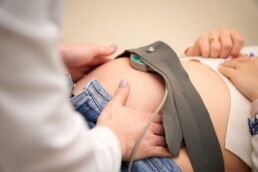
'In mijn witte jas ben ik een kameleon'
Interview met klinisch verloskundige Han Sitters
Tekst: Brigitte Tebbe | VRHL Content en Creatie, 2024-2
Nog tien nachtdiensten te gaan. Dan neemt de zeventigjarige Han Sitters afscheid van de verloskunde. Ze heeft altijd in de kliniek gewerkt. Haar streven is om elke vrouw – binnen haar mogelijkheden en wensen – een fysiologische bevalling en een goede ervaring te bezorgen. Haar vertrouwen in de natuur is groot: ‘De natuur bepaalt of wij nodig zijn. Onze rol als verloskundigen is beperkt. Het draait allemaal niet om jou.’
Uit liefde voor de verloskunde, naar eigen zeggen ‘het leukste beroep ter wereld’, werkte Han door tot ver na haar pensioen. Opgeteld vijftig jaar, waarvan zestien in Afrika. Han is niet zo van het middelpunt zijn of in de schijnwerpers treden. Maar haar collega’s van het Van Weel-Bethesda Ziekenhuis in Dirksland haalden haar over om dit interview te geven. Zij zijn namelijk groot fan. Van Han leerden zij haast vergeten fysiologische handgrepen (zoals Von Ritgen), zuinig zijn met het zetten van epi’s en geen angst te hebben voor een schouderdystocie. Han staat bekend om
haar rust en vertrouwen, maar ook om haar kritisch denken en wetenschappelijke interesse. In Kenia werkte Han mee aan de opbouw van een academisch ziekenhuis en gaf ze onderwijs. Ze woont inmiddels weer vijf jaar in Nederland, samen met haar man Cox. Ze is moeder van zes kinderen, waarvan twee geadopteerd.
‘Hoe ouder ik word, hoe meer ik weet dat ik het niet weet’
Je doet alleen avond- en nachtdiensten in locatie Dirksland. Hoe houd je dat vol?
‘Ik ben een soort nachtdier. Ik houd ervan als de ruis van overdag tot rust komt en het donker wordt. Ik kan toe met heel weinig slaap. Overdag ben ik een bezige bij. Dan sta ik vaak in mijn moestuin of ben lekker aan het koken, maak wandelingen en fietstochten. Yoga en meditatie geven mij de rust. En verder: mijn werk is mijn hobby!’
Wat trekt jou aan in de klinische verloskunde?
‘Ik vind het heerlijk; de patiënt tijdens de baring. In mijn witte jas ben ik een kameleon. Ik pas me aan elke situatie en elke vrouw aan. Ik probeer snel in te schatten wat een vrouw nodig heeft.’
‘Je krijgt ervaring door van elke situatie te leren, goed én slecht’

Je collega’s hebben veel respect voor jouw manier van werken. Ze zeggen ‘Als Han bezig is, zit soms zelfs de gynaecoloog in een hoekje’. Wat is volgens jou goede verloskunde?
‘Ik heb niet zo’n visie op verloskunde. Soms kunnen mensen in de verloskunde zo stellig dingen beweren, ik vind dat lastig. Hoe ouder ik word, hoe meer ik weet dat ik het niet weet. De natuur bepaalt of wij nodig zijn, het draait niet om ons. Toen ik net begon als verloskundige, was me dat al gauw duidelijk. Vrouwen hadden mij toen amper nodig. In deze tijd wordt er veel meer van ons gevraagd. We werken in een keurslijf van protocollen, meestal ontstaan omdat inzichten veranderen en kennis toeneemt. Maar protocollen zijn niet heilig! Je kunt je bij elke situatie afvragen of het protocol erin past. Het streven is om voor iedereen de zorg zo veilig mogelijk te maken. Je ervaring zorgt ervoor dat je niet een vaststaand idee hebt van ‘zo moet het gaan’. Zo kun je nog steeds autonoom zijn, ook binnen het keurslijf van protocollen.’
Daar spreekt vertrouwen uit. Hoe is dat bij jou ontwikkeld?
‘Door mijn eigen weg te zoeken. Als jonge verloskundige werkte ik vaak met immigrantenvrouwen. Deze vrouwen bevielen toch wel, wat ik ook deed. Het belangrijkste was, dat je hun vertrouwen kreeg. In Kenia had ik dezelfde ervaring. We deden daar veertig bevallingen per dag, met heel weinig personeel. Ik heb daar leren improviseren en zag dat de natuur het vaak goed regelt.’
Hoe kwam je in Kenia terecht?
‘Ik ben twee keer naar Ghana geweest om een Nederlandse vriendin bij de bevalling te helpen. Mijn man Cox en ik vonden het geweldig daar. We zeiden tegen elkaar: zodra het kan gaan we naar Afrika terug, om er te werken. We zijn in totaal 25 jaar in Afrika geweest. Vijf jaar in Zambia en twintig jaar in Kenia.’
Wat heb je vanuit Nederland meegebracht naar Kenia?
‘Vooral praktisch organiseren. Bij mijn aankomst werkte ik in een streekziekenhuis met heel weinig gebouwen en voorzieningen. De president van Kenia besloot op een dag dat het een academisch ziekenhuis moest worden. Door een samenwerking met Amerikaanse en Canadese universiteitsorganisaties kwamen er opleidingen voor artsen, gynaecologen en echoscopisten. De kwaliteit van zorg kwam er op een steeds hoger plan. Heel leuk om te zien en aan mee te helpen. Toen ik begon met werken in Kenia was er veel mis op het vlak van bejegening; vrouwen werden er nog geslagen tijdens de bevalling. Ik heb de verpleegkundigen en verloskundigen kunnen bijbrengen dat de bevalling veel beter gaat als ze lief zijn tegen de mensen. Verder heb ik protocollen ontwikkeld en heel veel lesgegeven. Alles onder het mom van mensen een goede ervaring bezorgen. Vooral niet mensen afhankelijk maken, wat zo vaak gebeurt bij ontwikkelingswerk. Ik heb altijd met de mensen samengewerkt. Leidinggegeven door een voorbeeld te stellen.’

Wat bracht je van Kenia mee naar Nederland?
‘Ook al bevielen vrouwen daar op een verlosbed zonder laken – met hopelijk een sopje tussen de bevallingen door – de kwaliteit van zorg in Kenia was helemaal niet zo slecht. Het nageboortetijdperk werd er bijvoorbeeld altijd actief gedaan. Het is in Kenia beter om de natuur daarbij niet altijd zijn gang te laten gaan. Vooral bij de vrouwen daar, met veel minder goede voeding en gezondheid. We liepen met sommige zaken voor op Nederland. Dat kwam waarschijnlijk omdat we als academisch ziekenhuis dicht op de internationale research zaten. Zo deden we mee aan de WOMAN trial, waarmee de effectiviteit van tranexaminezuur op postpartum bloedverlies werd aangetoond.’
‘In Kenia zag ik dat de natuur het vaak goed regelt’
 Je staat bekend om je kritisch denken.
Je staat bekend om je kritisch denken.
‘Ik heb wel een mening, maar ga die eerst toetsen. Ik kijk alles na op internet, bijvoorbeeld wanneer protocollen van elkaar verschillen. In mijn rustige uren in de nacht probeer ik aan de hand van onze eigen data inzicht te krijgen in ons verloskundig handelen, bijvoorbeeld over inleiden in verband met macrosomie.’
Hoe komt het volgens jou dat de verwijscijfers zo hoog zijn en steeds meer vrouwen klinisch bevallen?
‘Ik denk dat we in onze tegenwoordige maatschappij minder zelfredzaam en ook kwetsbaarder zijn. We beschouwen zwangerschap en baring steeds minder als onderdeel van de natuur. Als er iets misgaat, wordt het al gauw gezien als een fout van de zorgverlener. Dit maakt onze rol als verloskundige te groot. Het maakt ons ook kwetsbaar. In reactie daarop verwijzen we sneller door, om maar geen risico te nemen. Ook vrouwen zijn kwetsbaar. Zwangerschap en baring vormen de grootste risico’s in hun leven. Het zijn heel nieuwe ervaringen. En een bevalling is natuurlijk knetterhard werken. Mensen worden boos als er iets misgaat, dat maakt dat zij eerder een klacht zullen indienen. Als de Inspectie of het Tuchtcollege eraan te pas komt, heeft dat gevolgen voor de zorg en de mensen die erin werken. Daardoor ontstaan er striktere regels. We zitten gevangen in een soort cirkel.’
Wat zou je daarover willen meegeven aan je jongere collega’s?
‘Blijf nieuwsgierig, vraag steeds: waarom? Neem je vak serieus, maar weet dat je rol beperkt is tot met name: luisteren, bijstaan en – als het goed gaat – heel weinig handelen. Je bent opgeleid als verloskundige en je krijgt ervaring door van elke situatie te leren, zowel de goede als de slechte. Blijf jezelf uitdagen.’
Je collega’s gaan je missen, zeggen ze.
(Lachend) ‘Ik vertrouw erop dat ze zich prima redden zonder mij! De wereld draait door. Ik ben niet zo van het missen en terugkijken. Ik ben nu zo mindful: het is goed zoals het is.’
Zij aan zij: nichtjes, vriendinnen én collega’s
Tekst: Manon Louwers | VRHL Content en Creatie, 2024-2
Beeld: De Beeldredacteur
De vaders van Ellen en Petra zijn broers en hebben samen een bedrijf in de lelie- en pioenenteelt. De nichtjes werkten daar als tieners in de vakanties. Later gingen ze samen in de supermarkt werken en na hun middelbare school werden ze allebei ingeloot voor de verloskundigenopleiding. Na hun opleiding scheidden hun wegen, maar toen een collega van Ellen stopte, werd Petra in haar plaats aangenomen. Het zijn dus niet alleen nichtjes, maar vooral ook vriendinnen en collega’s!
‘Het bekende gekibbel dat je met familie kunt hebben’
Ellen over Petra
‘Van Andijk naar onze opleiding in Amsterdam waren we samen anderhalf uur onderweg. Dan discussieerden we over de verloskunde. Die discussies hebben mede bijgedragen aan onze gezamenlijke visie. Daarna zijn we ons eigen pad gegaan, maar nu we weer samenwerken merk ik dat we er qua fysiologie nog steeds hetzelfde instaan. Soms moeten we oppassen dat we geen front vormen; dat is niet eerlijk tegenover onze collega’s. We zijn ook direct naar elkaar, waardoor anderen weleens denken dat we ruzie hebben. Soms is dat ook zo, maar dat is dan ook zo weer goed. Het bekende gekibbel dat je met familie kunt hebben. En ook de kwetsbaarheid die daarbij hoort. Want doordat we weten dat we een glaasje bij elkaar kunnen breken, durven we alles tegen elkaar te zeggen. Aan Petra bewonder ik haar vertrouwen en haar rust. Ze laat zich niet snel gek maken. En ik bewonder hoe zij is omgegaan met haar eigen stilgeboren dochter. Ik kan me voorstellen dat je als verloskundige minder vertrouwen kan krijgen in je werk als zoiets jou zelf overkomt, maar het heeft Petra juist nog sterker gemaakt. Ze gebruikt haar eigen ervaringen om onze zwangeren te ondersteunen. Ik hoop dat we nog heel lang samen mogen werken en ook dat we wat vaker de tijd vinden om als vriendinnen met elkaar af te spreken.’
‘Zij kon doorvragen naar hoe ik me écht voelde’
Petra over Ellen
‘Ellen is geduldig, luistert goed en streeft altijd naar een zo natuurlijk mogelijk verloop van zwangerschap en baring. Dat past bij hoe ik naar de verloskunde kijk. Onze verschillen zitten in onze communicatie. Ellen kan snel koppelingen maken, maar moet achteraf soms uitspraken nuanceren. Mijn uitspraken zijn weloverwogen, maar daardoor kan het lijken alsof ik in een vergadering weinig bijdraag. Mijn relaas horen mensen drie dagen later. Een voorbeeld: we overwegen termijnecho’s in de praktijk aan te bieden. In mijn hoofd ben ik de voors en tegens tegen elkaar aan het afwegen. Ik ben er wel mee bezig, maar stilletjes. Daar heeft Ellen geen idee van, bleek toen ze van de week een mail stuurde waarin ze aangaf dat ze stappen wilde zetten. Ze had het gevoel dat de overweging stil lag. Toen ik haar vertelde dat ik erover aan het nadenken was, was dat voor haar een eyeopener; ze had geen idee. Met haar mail heeft zij dan weer een deadline aan mijn hersenspinsels gegeven, wat ook goed is. Het was een droom om samen in een praktijk te werken. We delen ontzettend veel met elkaar en in mijn lastige periode was zij degene die door haar verloskundige achtergrond kon doorvragen naar hoe ik me écht voelde. En die mij bij de twee geboortes die volgden het vertrouwen gaf dat ik veilig thuis in bad kon bevallen.’
'Als verloskundige kún je het verschil maken op gebied van duurzaamheid'
Tekst: Yvette Hoogenboom | VRHL Content en Creatie, 2024-1
 De klimaatverandering is een probleem van ons allemaal. Wat kun je hierin als verloskundige doen? Kun je als verloskundige wel het verschil maken? Of is het slechts een druppel op een gloeiende plaat? Veel verloskundigen willen duurzamer werken, maar zoeken ook naar hóé ze dat kunnen doen; binnen hun eigen disciplines en omgeving – in de praktijk of in de kliniek. Eerstelijnsverloskundigen Petra ter Veer en Roelande Kuiperij en tweedelijnsverloskundige Luca Metselaar delen hun ervaringen.
De klimaatverandering is een probleem van ons allemaal. Wat kun je hierin als verloskundige doen? Kun je als verloskundige wel het verschil maken? Of is het slechts een druppel op een gloeiende plaat? Veel verloskundigen willen duurzamer werken, maar zoeken ook naar hóé ze dat kunnen doen; binnen hun eigen disciplines en omgeving – in de praktijk of in de kliniek. Eerstelijnsverloskundigen Petra ter Veer en Roelande Kuiperij en tweedelijnsverloskundige Luca Metselaar delen hun ervaringen.
Hoe kijk jij naar duurzaamheid in de geboortezorg?
Petra: ‘Er wordt vaak gezegd dat we goed voor de volgende generaties moet zorgen. Dan moet je ook bewust zijn van wat je achterlaat op aarde. We hebben het veelal over de eerste duizend dagen, maar er komen nog heel veel dagen achteraan. Daar ben ik zelf ook medeverantwoordelijk voor. De zorg is een grootverbruiker van wegwerpmaterialen en ik merk dat het gebruik hiervan de afgelopen jaren juist is toegenomen. Dat kan ook anders vind ik.’
Luca: ‘Ik vind de gedachte shockerend dat we als zorgverlener bezig zijn met zorg en preventie om mensen gezond te maken en te houden, en dat we juist daarmee zorgen dat de mens steeds ongezonder wordt. Soms heb ik het idee dat ik de enige ben die zich zorgen maakt. Maar toen het Green Team Sophia van het Erasmus MC in beeld kwam, zag ik dat er meer mensen zijn zoals ik. Het team waar ik lid van ben bestaat uit verschillende disciplines. Samen proberen we bottom-up – vanaf de werkvloer – nieuwe processen op het gebied van duurzaamheid in gang te zetten.’
Roelande: ‘Ook ik merk dat er steeds meer aandacht voor duurzaamheid komt. Dat is goed. Zorgverzekeraars zijn ermee bezig met hun inkoopbeleid en ook ziekenhuizen kijken wat zij kunnen doen. Zo zag ik laatst in een verloskamer een poster met hoe je duurzamer kan werken met materialen. Hoewel het meer onderwerp van gesprek is, vind ik dat het nog best veel wordt overgelaten aan het individu. Er is wel een overkoepelende visie – we willen verduurzamen –, maar ik zie nog geen grote omslag.’
‘Je wilt mensen niets opleggen. Hoe kun je dan tóch duurzame initiatieven aantrekkelijker maken?’

Wat doe je zelf op dit gebied?
Roelande: ‘Ik ben nog best zoekende naar wat ik kan doen om bij te dragen aan duurzamere zorg. De laatste tijd doe ik meer kraamvisites op de fiets, ga ik nog bewuster met materialen om en probeer ik te kijken naar hoe ik zo min mogelijk dingen weggooi. Dat soort dingen doe ik op eigen initiatief en ik merk dat ik behoefte heb aan input van anderen. Een tijdje geleden heb ik een e-learning over duurzaamheid in de eerste lijn gevolgd. Ik was benieuwd naar welke nieuwe dingen ik te horen zou krijgen. Het bleef echter erg op de vlakte. Het ging over CO2-uitstoot en lokale producten. Qua zorg ging het helaas niet veel verder dan het spreekuur doen op locatie om bewegingen te minimaliseren. Ik hoopte op meer praktische handvatten, bijvoorbeeld op het gebied van materiaalverbruik. Daar heb ik behoefte aan.’
Luca: ‘Samen met de andere Green Team-leden heb ik al het een en ander voor elkaar gekregen. Het papier van de onderzoeksbanken wordt apart ingezameld en gerecycled, het gebruik van dubbele handschoenen op de OK is in de ban gedaan – want niet nodig voor infectiepreventie – en we plakken geen sectiopleister meer op een wond. En in samenwerking met een organisatie hebben we in kaart gebracht wat de grootste vervuilende hotspots zijn op de afdeling. Daaruit kwamen onder andere disposables als de MBO-set en poli-instrumentaria naar voren. We starten daarom binnenkort een trial met de centrale sterilisatieafdeling om te kijken of we die kunnen gaan hergebruiken. Veel mensen zijn nog terughoudend als het om duurzaamheid gaat. Dat zie ik ook bij mijn collega’s. Er zijn altijd mensen die even aan verandering moeten wennen. Maar als ze zien dat het grootste deel van de collega’s wel enthousiast is, gaan ze vanzelf mee.’
Petra: ‘Ik rijd in een kleine auto en pak de fiets waar ik kan. Er zijn tenslotte genoeg momenten waarop ik kan fietsen. Bij de echo’s die we in de praktijk doen maken we gebruik van hydrofiele doeken in plaats van papier. Ook maken we gebruik van een vliezenbreker die we na inzet steriliseren in plaats van weggooien. En bij een poliklinische bevalling neem ik altijd mijn eigen spullen mee. In de praktijk faciliteren we duurzaam ouderschap en stimuleren we circulair gebruik van babyspullen. Zo hebben we een ruilkast voor babykleding, waardoor soms nog ongedragen kleding een nieuwe eigenaar krijgt.’
‘Ik offer hier graag mijn eigen tijd voor op; het voelt goed om een steentje bij te dragen’

Ligt daar een rol voor de verloskundige?
Luca: ‘Ik zie een voorlichtende rol voor de verloskundige op het gebied van duurzaamheid. Bijvoorbeeld als het gaat om lachgas. We moeten een zwangere vrouw ook voorlichten over de milieuaspecten, zodat zij dit zelf kan meenemen in haar keuze. Het gaat om bewustwording, zonder dat het opdringerig wordt.’
Petra: ‘Een goede toekomst zit niet in dure spullen. Een verloskundige kan een zwangere vrouw wegwijs maken in wat ze écht nodig heeft voor een baby. Je hebt niet een hele uitzet nodig, terwijl dat wel een beetje vanzelfsprekend is geworden bij de huidige generatie. Ik denk dat je hen hier wel op kunt wijzen om bewustzijn te creëren en dat de verloskundige ook op het gebied van duurzaamheid voorlichting kan geven. Dat gaat ook over keuzes die ze rondom de bevalling hebben. Bevallen in bad verbruikt bijvoorbeeld ook veel water. Duurzaamheid en voorlichting hierover zou ook een onderwerp voor op de opleiding moeten zijn.’
Roelande: ‘Toch vind ik dit ook lastig. Je wilt mensen ook niets opleggen of gezien worden als iemand die mensen voorschrijft wat ze niet mogen doen. Hoe kun je dan tóch duurzame initiatieven aantrekkelijker maken?’
Welke kansen zie je?
Roelande: ‘Ik ben bestuurslid van de zorggroep in onze regio. Hiervoor houd ik mij ook bezig met zorg-inkoop. Iedereen wil duurzamer zijn, maar het mag niet te veel geld kosten. Er zijn mensen die er geld voor over hebben en die kiezen voor een duurder biologisch kraampakket. Als je het overlaat aan de goede bedoelingen van de consument, dan komt er nooit een ommezwaai. Ik denk dat er overkoepelend beleid moet komen om echt stappen te zetten. Dat het duurzame kraampakket de standaard is, bijvoorbeeld.’
Petra: ‘En dan worden er ook nog heel veel onderdelen uit het pakket gewoon weggegooid. Zo zonde van de spullen én van het geld. Ik zie ook kansen op het gebied van het bundelen van krachten. Stel je zet in de regio een echobureau op. Hierdoor heeft niet elke praktijk dure apparatuur nodig en wordt het apparaat beter gebruikt. En over echo’s gesproken: je hoeft een zwangere vrouw echt niet na elke echo een hele reeks aan foto’s mee te geven. Gewoon een of twee mooie, en de rest digitaal.’
Luca: ‘Ik denk dat het al met al belangrijk is dat steeds meer verloskundigen zich bewust worden van wat ze zelf kunnen doen met relatief weinig moeite en wat de impact daarvan is. Het gaat ook om de kleine dingen. Voor de hoog-over-zaken zoals bijvoorbeeld medicijnresten in oppervlaktewater hebben we ook de politiek nodig. We moeten blij zijn met elke overwinning, want de klimaatcrisis is niet in één dag opgelost.’
Heb je in je dagelijks werk wel tijd voor duurzaamheid?
Petra: ‘Het meenemen van mijn eigen spullen kost natuurlijk geen tijd en het wassen van de hydrofiele doeken levert ook niet veel extra werk op.’
Luca: ‘Mijn inzet in het Green Team is grotendeels in eigen tijd, buiten mijn klinische taken. Dat is mijns inziens niet genoeg: we hebben hiervoor meer tijd nodig. Hoewel iedereen heel enthousiast is, is iedereen ook heel druk. Vergaderingen zijn één keer per maand, vaak ’s avonds in eigen tijd. Mijn inzet voor het Green Team komt voort uit intrinsieke motivatie. Ik heb nu zelf een dochtertje en ik wil de aarde goed voor haar achterlaten. Ik offer hier graag mijn eigen tijd voor op; het voelt goed om een steentje bij te dragen. Het geeft mij ook een bepaalde rust. Ik doe wat ik kan en daar slaap ik beter door.’
Roelande: ‘Ik denk dat meer verloskundigen hier tijd voor willen maken. Maar dan moeten er wel concrete handvatten zijn; we moeten niet allemaal het wiel opnieuw uitvinden.’
Wat moet er nu gebeuren?
Petra: ‘Ik hoop dat bepaalde zaken genormaliseerd worden, zoals dat je prima je eigen handdoek kunt meenemen voor de onderzoeksbank. En dat toekomstige ouders ook bewuster worden. Ik weet niet of we het tij kunnen keren, maar ik blijf mij ervoor inzetten.’
Roelande: ‘Ik ben ook bang dat het eerst nog slechter moet gaan voordat er echt iets gaat gebeuren. We moeten inzien: er moet nú iets gebeuren.’
Luca: ‘Het valt of staat inderdaad echt met bewustwording. Je hebt elkaar echt nodig. Het is goed om een onderwerp als dit positief te benaderen. Met het Green Team hebben wij een aftrap gehad om collega’s bewust te maken. Het helpt als je in de praktijk of op een afdeling een aanspreekpunt voor vragen of ideeën hebt, dan is het voor anderen ook laagdrempeliger om mee te denken en mee te doen.’
‘We hebben het over de eerste duizend dagen, maar er komen nog heel veel dagen achteraan’

Kun je als verloskundige het verschil maken?
Petra: ‘Ik probeer het bij de basis aan te pakken. Als je bewustwording kan creëren, volgt hopelijk de rest ook.’
Luca: ‘Ik denk dat iedereen een verschil kan maken. Het hoeft namelijk niet allemaal groot. Heel veel kleine beetjes maken namelijk ook een verschil. Als jij je laat horen op een afdeling of in een praktijk waar er nog niet veel bewustwording is en je collega’s aan het denken zet, dan kun je in je eentje het balletje laten rollen.’
Roelande: ‘Verschil maken kan niemand alleen. Goed voorbeeld doet volgen, als een soort van olievlekeffect. Ik hoop dat dat ook in de geboortezorg zo werkt. Je neemt toch goede ideeën van elkaar over. Ik hoop echt dat duurzaamheid meer gemeengoed wordt en niet enkel afhankelijk van de goede bedoelingen van een ouder of zorgverlener.’
Zij aan zij: 3 zussen. 3 verloskundigen.
Tekst: Manon Louwers | VRHL Content en Creatie, 2024-1
Beeld: De Beeldredacteur
Aan de keukentafel vertelde Jolein (nu 43) honderduit over de baby’s die zij als verloskundige in opleiding ter wereld zag komen. Zussen Margo (41) en Emma (37) waren een en al oor en spiekten af en toe in Joleins studieboeken. Het virus sloeg over en zo kwam het dat alle drie de zussen voor het vak kozen.
‘De afstand is fijn als ik met ze wil sparren’
 Margo (sinds november werkzaam in de tweede lijn)
Margo (sinds november werkzaam in de tweede lijn)
‘Onze ouders zijn altijd gastvrij en hartelijk. Dat kenmerkt mijn zussen en mij ook in ons contact met cliënten. Als een vrouw onze praktijk binnenloopt, kunnen wij diegene het gevoel geven dat zij écht welkom is. We nemen de tijd. Jolein heb ik kort als verloskundige meegemaakt toen ik stageliep in de praktijk waar zij werkte. Haar stijl is heel persoonlijk, alsof ze caseload werkt. En gericht op de eerste lijn en de fysiologie. Ik zie haar nog steeds als verloskundige. Zij begrijpt als geen ander wat ik doormaak als ik te maken heb met ernstige pathologie of een IUVD. Zo is het natuurlijk ook met Emma, maar omdat zij nog steeds praktiseert kan ik met haar ook sparren over uitdagingen van nu. Zoals capaciteitsproblemen en de medicalisering. Ze kwam bij ons op werkbezoek toen zij op het punt stond om een multidisciplinair centrum op te zetten, zoals mijn maatschap ook had gedaan. In die context hebben wij elkaar in werksetting meegemaakt. Zo’n tijdelijke samenwerking is leuk, maar ik denk dat het goed is dat we geen directe collega’s van elkaar zijn. Dat we wel emotioneel, maar niet op de werkvloer betrokken zijn bij elkaar. Die afstand is fijn als ik even met ze wil sparren.’
‘Ik hoef niets uit te leggen’
Emma (maat in een maatschap)
‘Dat Jolein en Margo mij voor waren gegaan, betekende dat ik wat te bewijzen had. Op de opleiding had ik het lastig. Open opdrachten moest ik dikwijls overdoen en ik zakte voor mijn bekwaamheidsproeven. Ik werd onzeker, maar Margo was zo lief om me op sleeptouw te nemen. ‘Je kan het echt wel’, zei ze dan, en ze nam me mee naar de baringen van haar cliënten. Dat zorgde voor wat meer zelfvertrouwen. Als mijn zussen en ik bij mijn ouders aan de keukentafel zitten, gaat het nog steeds over ons werk. Onze moeder is door al die verhalen toch een beetje onderdeel van dit prachtige beroep geworden en spreekt inmiddels vloeiend verloskunde. En zelfs onze vader weet wat een sectio en epi is. Bij een IUVD hoef ik maar een foto van de inktafdruk van de voetjes in onze groepsapp te zetten en mijn zussen vragen: ‘Hoeveel weken?’. Heel waardevol vind ik dat; ik hoef niets uit te leggen als ik een lastige – of juist hele mooie – dag heb.’
‘Onze moeder heeft het zaadje geplant’
Jolein (niet praktiserend)
‘Onze moeder wilde verloskundige worden. Daar is het helaas nooit van gekomen, maar haar enthousiasme voor het vak heeft al vroeg een zaadje geplant bij mij. Ik ben christen en geloof dat een kindje door God geschapen is. Zwangerschap en geboorte vind ik daardoor extra bijzonder. Ik schreef me in voor de opleiding, maar studeren ging niet vanzelf. Ik moest hard werken om mijn diploma te halen, dus toen het lukte was ik extra blij. Ik ben zo’n acht jaar praktiserend geweest. Toen kreeg ik een burn-out en daar merk ik nog steeds de nasleep van. Dit werk én drie kinderen bleek voor mij te veel te zijn. Dat is natuurlijk pijnlijk, zeker omdat ik zo mijn best heb moeten doen voor mijn diploma. Ik bewonder Margo en Emma. Ook zij hebben een druk gezinsleven, maar zij kunnen het werk beter loslaten. Dat heeft vooral met onze karakters te maken; ik ben nogal perfectionistisch. Nog steeds praat ik graag met mijn zussen over het vak. Van kraamverzorgsters krijg ik via hen nog steeds de groeten. Zo voel ik me nog een beetje verbonden met de verloskundige wereld.’
'Capaciteitsproblematiek in de kraamzorg verandert ons vak'
Tekst: VRHL Content en Creatie, 2023-4
Het hele jaar door, maar zeker in de zomer is er eigenlijk te weinig aanbod om de vraag in de kraamzorg op te vangen. Dit zet de keten onder druk. Welke gevolgen heeft dit voor het vak van verloskundigen? En wat zouden oplossingen kunnen zijn? Drie verloskundigen gaan hierover in gesprek.
Taakverschuiving door tekorten
Tekorten in de kraamzorg: de afgelopen jaren werden verloskundigen door heel het land hiermee geconfronteerd. In Zuidoost-Brabant zaten sommige gezinnen vorig jaar zomer zelfs zonder kraamzorg, vertelt Lieneke van den Brink. Zij is eerstelijnsverloskundige en eigenaar van Verloskundigenpraktijk Clair de Lune. ‘De tekorten waren de afgelopen jaren groot, vooral als het gaat om het aantal beschikbare kraamzorguren. Hierdoor is de zorg die wordt geboden minimaal; maximaal drie uur per dag. Vorig jaar zomer hadden we veel cliënten waarvoor helemaal geen kraamzorg was. Samen met de kraamzorg en de ziekenhuizen hebben we ervoor kunnen zorgen dat het deze zomer beter ging, maar het vraagt veel van alle betrokken partijen. Het afgenomen aantal kraamuren betekent dat je als verloskundige de kraamzorg vaak niet treft in een gezin’, legt Lieneke uit. ‘En als een gezin zonder zorg zit, neem je als verloskundige een aantal taken op je om toch te zorgen dat het kraambed goed verloopt. Denk bijvoorbeeld aan helpen met de voeding, wegen, hielprikscreening aanvragen en andere controles van mama en baby. Ook leg je als verloskundige vaak meer en langere visites af en bel je vaker, zodat er voldoende contactmomenten zijn. Je doet het er gewoon bij.’
‘Door de tekorten loopt de keten op verschillende plekken vast’

Hogere werkdruk
Cindy de Groot, eerstelijnsverloskundige en eigenaar van Verloskundigenpraktijk Kaag en Braassem, herkent grotendeels de penibele situatie die Lieneke schetst. ‘Het is bij ons in de regio niet zo erg geweest dat gezinnen helemaal zonder kraamzorg zaten, maar het is wel lastig geweest. Bij ons is er eigenlijk het beleid dat je binnen vijftien weken zwangerschap de kraamzorg geregeld moet hebben, maar dat is in praktijk vaak moeilijk. Als een cliënt al acht kraamzorgorganisaties heeft gebeld maar nergens terecht kan omdat niemand haar accepteert, ga ik toch als verloskundige zelf bureaus bellen. Afgelopen zomer heb ik een paar cliënten gehad die tot aan de bevalling geen kraamzorg hadden, ook toen is het gelukkig gelukt om ad hoc te regelen dat een kraamverzorger na de bevalling langs zou komen. Maar ik herken dus heel erg de taakverschuiving naar de eerstelijnsverloskundige, wij zitten er uiteindelijk mee. Ik heb bijvoorbeeld situaties meegemaakt waarin ik mijn achterwacht moet bellen omdat ik taken moet doen die eigenlijk bij de kraamzorg horen en niet weg kan. Dat is vervelend, niet omdat ik te beroerd ben om een bed te verschonen, maar omdat mijn praktijk een eigen zorgvraag heeft. Dit resulteert dus in hogere werkdruk.’

Suboptimale kraambedden
Want als een kraambed nog niet goed loopt kan de verloskundige de cliënt nog niet afsluiten, ook al is het dag acht, vertelt Cindy. ‘Het gevolg is dat we soms op dag elf, twaalf of dertien toch nog huisbezoeken afleggen, terwijl wij zelf die capaciteit eigenlijk ook niet hebben. Maar toch doen we het, we gaan geen cliënt afsluiten als het nog niet goed met het kind gaat. JGZ heeft ook een capaciteitsprobleem, waardoor de verpleegkundige soms pas op dag zestien kan komen, want daar is het ook druk. We zitten allemaal in dezelfde spiraal. Iemand moet de situatie opvangen, dus dan blijf ik maar wat langer. Dat gebeurt steeds vaker, omdat veel kraambedden niet optimaal lopen. Het komt bijvoorbeeld steeds vaker voor dat kinderen ineens tien procent zijn afgevallen, dat een kindje geel ziet of dat de borstvoeding niet goed loopt. Dat zijn dingen die denk ik voorkomen hadden kunnen worden door meer kraamzorg. Of door te zorgen dat een gezin één of twee kraamverzorgenden in een week over de vloer krijgt, in plaats van vijf verschillende gezichten. Je ziet medisch gezien dus dat we meer achter de feiten aanlopen.’ Lieneke voegt toe dat dit vooral kwetsbare gezinnen raakt. ‘Degenen die kraamzorg het hardste nodig hebben, bijvoorbeeld door een kleiner eigen netwerk, zijn juist vaker laat met aanmelden bij de kraamzorg dus die vissen vaker achter het net.’

Bedden in het ziekenhuis
De indirecte gevolgen van de capaciteitsproblemen in de kraamzorg zijn merkbaar in het ziekenhuis. Dorien van Proosdij is klinisch verloskundige in het LUMC. Ze vertelt: ‘Wij werken met klinische kraamverzorgenden die bij ons ziekenhuis horen, dus wij werken niet rechtstreeks met kraamzorgorganisaties. Maar waar we soms wel tegenaan lopen is dat vrouwen bedden langer bezet houden. Dat is bijvoorbeeld als de moeder en/of het kindje kwetsbaar zijn, maar er thuis geen kraamzorg kan worden opgestart en ze dus niet naar huis kunnen. Door de tekorten loopt de keten dus op verschillende plekken vast. Het gevolg is dat iemand op een kamer blijft liggen waar een andere patiënt niet terecht kan, of er moet worden geregeld dat de patiënt naar een ander ziekenhuis gaat. Daarnaast komen er pasgeborenen en moeders binnen met medische problematiek die soms inderdaad voorkomen zou kunnen worden door een goed kraambed. Bijvoorbeeld ondervoede of fors gele kinderen, of vrouwen met ernstige endometritis. Ik denk dat preventieve zorg hierin een belangrijke rol kan spelen. Laatst kwam er bijvoorbeeld een vrouw binnen met endometritis en hoge koorts, die niet geïnformeerd was over de hygiëne-adviezen, bijvoorbeeld dat ze na de bevalling de hechtingen moest spoelen. Ik zeg niet dat je endometritis kan voorkomen met spoelen, maar het is jammer dat dit gemist is én dat deze vrouw überhaupt niet op de hoogte was van de noodzaak. Een vroege signalering is belangrijk in het voorkomen van heel zieke mensen.’
Zorgbrede capaciteitsproblemen
De toename van het aantal bezette kraambedden is dus indirect een effect van de tekorten in de kraamzorg. Dit draagt echter bij aan de capaciteitsproblemen in de ziekenhuizen zelf. ‘Ook daarom wil je voorkomen dat vrouwen die niet in het ziekenhuis hoeven te zijn, daar ook niet terecht komen of langer blijven dan nodig is’, zegt Cindy. ‘Het is over het algemeen voor iedereen beter als je zo snel mogelijk terug naar je eigen omgeving gaat.’ Dorien bevestigt dat: ‘In het ziekenhuis hebben we over de hele linie te maken met capaciteitsproblemen. Daarom vinden ook hier taakverschuivingen plaats: ik neem als klinisch verloskundige taken van artsen over. Ook word ik verantwoordelijk gesteld voor verpleegkundige taken. Daarnaast is een aantal kamers al enige tijd definitief gesloten wegens personeelsgebrek. Het is dus sowieso een puzzel om iedereen de nodige zorg en ruimte te geven. Laatst hadden we echt geen plek, toen heb ik allerlei ziekenhuizen moeten bellen om toch een oplossing te zoeken. Dit zijn grote problemen die niet worden opgelost door één extra kraamverzorger, maar het tekort aan kraamzorg speelt wel mee in de doorloop. Als iemand naar huis kan, proberen we erop aan te sturen dat diegene uit het ziekenhuis ontslagen wordt. Laatst kwam er iemand met langdurig gebroken vliezen om twaalf uur ’s middags binnen. Aangezien er verder na de observatieperiode geen indicatie was om langer opgenomen te blijven moest ik toch zeggen: maar je moet vannacht echt naar huis, hoe graag deze mensen tot de vroege ochtend waren gebleven. De ruimte is simpelweg nodig, zowel voor onze eigen populatie als voor de eerste lijn. Een kamer is toch een kamer. Maar soms is het ontslaan van patiënten gewoonweg niet te bespoedigen. Het heeft bijvoorbeeld tijd nodig er een bloedtransfusie is doorgelopen, of er iemand 36 uur post sectio is.’
‘Online videoconsulting lost het fysieke tekort van handen aan het kraambed niet op’
Digitale ondersteuning
Wat zou de druk op de kraamzorg kunnen verlichten? Is e-health misschien een oplossing? In sommige gevallen kan het ondersteunend zijn, denken de verloskundigen. Maar lang niet altijd. Cindy vertelt: ‘Onze kraamzorg biedt online videoconsulting aan, dan kun je een uur kraamzorg inleveren voor een uur videoconsult. Maar dat lost het fysieke tekort van handen aan het kraambed niet op.’ Lieneke vult aan: ‘Bovendien vindt zo’n consult plaats wanneer het de kraamverzorger uitkomt, niet wanneer het handig is voor moeder en kind. Videoconsultatie of digitale informatievoorziening in het algemeen zou wel handig kunnen zijn om voorlichting te geven vóór de bevalling. Dat zou kunnen schelen in de hoeveelheid kraamzorg die iemand nodig heeft.’ Dat denkt Cindy ook. ‘Bijvoorbeeld meer e-mails en berichten met nuttige informatie, zodat je bijvoorbeeld vanaf 30 weken zwangerschap leert hoe een veilig kraambed eruitziet. Dat je weet hoe je je kunt voorbereiden en ook alvast kunt bedenken: wat doet de kraamzorg wel en wat niet? Wat kunnen ik en mijn omgeving zelf doen en regelen? Misschien kun je alvast de vriezer volgooien met eten, misschien kunnen opa’s of oma’s helpen. Dat soort informatie en tips kunnen allemaal in een video. Het is wel zo dat ook in dit geval de meest kwetsbare gezinnen waarschijnlijk aan het kortste eind trekken, omdat die minder digitaal vaardig zijn. Dus je blijft zitten met een groep die meer begeleiding nodig heeft.’
Samenwerken
Betere afstemming in de regio kan de grootste problemen voorkomen, heeft Lieneke ervaren. ‘Wij hadden vorig jaar grote tekorten in Eindhoven, dat heeft veel gevraagd van zowel de ziekenhuizen als de eerste lijn. Daarom hebben wij een werkgroep opgericht waarin de Zorggroep Verloskunde Zuidoost Brabant samenwerkt met de kraamzorgorganisaties in de regio en het Anna ziekenhuis in Geldrop, het Catharina ziekenhuis in Eindhoven en het Maxima Medisch Centrum in Veldhoven. Samen zijn we op zoek gegaan naar oplossingen voor het tekort in de kraamzorg. We hebben begin 2023 een aantal afspraken gemaakt. De eerste was: geen opstartzorg na drie uur ’s middags. Het gevolg daarvan is dat de ziekenhuizen mensen op tijd moeten ontslaan. We hebben gezien dat mensen daardoor net wat sneller naar huis gaan en daar opstartzorg krijgen. Een andere afspraak is dat er in principe maar tot en met de zesde dag kraamzorg werd geboden, om zoveel mogelijk mensen van zorg te kunnen voorzien. Kraamzorg op de zevende en achtste dag was alleen op indicatie mogelijk. Sinds november is er weer tot en met de zevende dag kraamzorg. Daarnaast hebben we in augustus tijdelijk een kraamhotel gehad in een van de ziekenhuizen, om de piek op te vangen. Op deze manier hebben we het afgelopen jaar ervoor kunnen zorgen dat kraamzorg voor iedereen geborgd was, ook al was het in een iets andere vorm en heeft het veel van de betrokken partijen gevraagd. Een ander voordeel van de samenwerking tussen de praktijken en de ziekenhuizen is dat we cliënten hebben kunnen verdelen, voor een betere spreiding. Bijvoorbeeld door contact te zoeken met kraamzorg-organisaties die net buiten de regio vallen, die nog wel capaciteit hadden.’
‘Als een gezin zonder zorg zit, neem je een aantal taken op je om te zorgen dat het kraambed goed verloopt’
Bundelen lossen kraambureaus
Op het gebied van spreiding valt er volgens Dorien op veel plekken nog een slag te slaan. ‘Er zijn zo veel zzp’ers en losse kraambureaus die allemaal zelfstandig opereren. Als die meer gebundeld zouden zijn zou de capaciteit veel beter te coördineren zijn. Zzp’ers kunnen hun cliënten vaak veel bieden, wat zowel fijn is voor hen als voor de gezinnen. Als je uitkomt met twee gezinnen per maand die je veel uren en aandacht kunt geven, dan snap ik dat je dat doet. Maar het is wel nadelig voor de totale capaciteit: ondertussen zijn er gezinnen die dit soort zorg niet kunnen betalen en het met minimale kraamzorg moeten doen. Ook moet kraamzorg soms helemaal uit een andere gemeente komen. Hoe dit overkoepelend georganiseerd zou kunnen worden weet ik niet, misschien op gemeentelijk niveau, ook al is het daar bijvoorbeeld met de Wmo niet altijd goed gegaan. Maar het lijkt me waardevol om hierover out of the box te denken.’ Lieneke vertelt dat er in Eindhoven ook veel zzp’ers zijn, maar dat er bij de grotere kraamzorgorganisaties soms wel al in duo’s wordt gewerkt. ‘Dan kun je afspraken maken en de zorg al enigszins samen verdelen. Maar als je het gezamenlijk zou organiseren heb je honderden kraamvrouwen, waarmee je een nog betere verdeling zou kunnen maken.’
Zij aan zij: Manon groeide onder de vleugels van Annemieke
Tekst: VRHL Content en Creatie, 2023-4
Beeld: De Beeldredacteur
Manon had een bijbaan in de roomservice van het St. Antonius Ziekenhuis en was nog niet eens begonnen aan haar opleiding tot verloskundige, toen ze in de lunchpauze naast Annemieke ging zitten. Ze vroeg haar of ze een dagje mocht meelopen. Sindsdien neemt Annemieke Manon onder haar vleugels. Ook nu Manon al 2,5 jaar werkzaam is, mag ze Annemieke nog steeds 24/7 bellen.
‘De baarkruk die ze me gaf, symboliseert het enthousiasme dat zij op mij overdroeg’
Manon over Annemieke
‘Annemieke heeft me zien vallen en opstaan tijdens de opleiding. Toen ik bij haar in het ziekenhuis stage liep, liet ze mij baringen begeleiden terwijl ze zelf achter een gordijntje stond. Ik deed het écht zelf, maar ze was er wel bij. Dat voelde veilig, terwijl mijn zelfvertrouwen groeide. Nu sta ik zelf in het hoekje van de kamer als ik studenten een baring laat begeleiden. Wat ik vooral van Annemieke geleerd heb, is hoe je echt vanuit je hart werkt en jezelf blijft, ook in je rol als verloskundige. Zij is altijd lekker zichzelf, is in voor een geintje en zegt waar het op staat. Toen ik afstudeerde, gaf Annemieke aan dat ik haar altijd mocht bellen. Als startende verloskundige heb ik hier veel aan gehad. Wij hebben het contact sindsdien onderhouden en spreken elkaar regelmatig, ook voor de gezelligheid. Ik kreeg zelfs de baarkruk die zij veelvuldig heeft gebruikt toen ze zelf in de eerste lijn werkte. Voor mij symboliseert die kruk haar enthousiasme, liefde voor het vak en de vakkennis die ze op mij heeft overgedragen.’
‘Ze heeft haar kracht ontdekt en dat is prachtig om te zien’
 Annemieke over Manon
Annemieke over Manon
‘Jonge verloskundigen vinden het soms lastig om een expertrol aan te nemen als ze een vrouw die ouder is dan zij begeleiden. Die onzekerheid had Manon aan het begin ook. Ik gaf haar praktische tips. En soms liet ik haar eerst meekijken tijdens een gesprek in de ene kamer, waarna ik haar mij vroeg na te doen in de volgende kamer. Inmiddels heeft Manon haar kracht als verloskundige ontdekt en dat is prachtig om te zien. Ze is nog steeds de goedlachse Manon die ik leerde kennen toen ik haar nog ‘mijn kuikentje’ noemde. Maar ze is ook volwassen geworden waardoor ze gelijkwaardig is aan cliënten en vertrouwen uitstraalt. Ze heeft een bepaalde charme waardoor cliënten zich snel openstellen en waardoor ze ook veel gedaan krijgt. Dat maakt me trots! Ik denk dat het voor jonge verloskundigen heel waardevol is om een ervaren verloskundige te hebben waaraan zij zich kunnen optrekken. Natuurlijk kun je met je werksores bij vriendinnen terecht, maar aan een gesprek met een beroepsgenoot met de nodige ervaring, heb je op een onzeker moment veel meer.’
Zij aan zij: Cindy en Maaike
Tekst: VRHL Content en Creatie, 2023-2
Beeld: De Beeldredacteur
Precies op de dag dat Maaike Douven vorig jaar als verloskundige afstudeerde werkte haar moeder Cindy Stock vijfentwintig jaar in het vak. Hoewel Maaike absoluut niet hetzelfde wilde doen als haar moeder, kruipt het bloed waar het niet gaan kan.
‘Wie weet gaan we ooit op een andere manier samenwerken’
Cindy over Maaike
‘Ik vond het heel spannend toen Maaike begon als verloskundige. Ik gunde haar een goede start. Dat ze op jonge leeftijd de opleiding heeft afgerond bewonder ik enorm. Ze heeft zich echt voor tweehonderd procent ingezet, de opleiding stond op de eerste plaats. Dat heeft heel positief uitgepakt. Nu is er wat meer balans. Ik zie dat ze zich snel ontwikkelt. Het is leuk om te horen waar ze mee bezig is. Ze rolt nu in CenteringZwangerschap, dat recent in onze regio is opgezet, en begeleidt een groep zwangere vrouwen. Ik vind het goed dat ze haar eigen pad bewandelt, los van mij. We delen wel veel. Als we elkaar spreken gaat het ook vaak over ons werk en wat we hebben meegemaakt. We weiden al snel uit over andere zaken, want er zijn genoeg alledaagse dingen om over te praten. In de praktijk kom ik haar af en toe tegen. Vanuit ons echocentrum maken we ook echo’s bij de praktijk waar Maaike werkt. Wie weet gaat we ooit op een andere manier samenwerken, maar nu is het leuk en goed zoals het is.’
‘Het is inspirerend hoe vooruitstrevend ze is’
Maaike over Cindy
‘Ik wilde altijd de zorg in, maar ik riep vooral: ‘Ik ga echt niet hetzelfde als mijn moeder doen!’ Ik overwoog de studie Geneeskunde, maar toen ik naar de open dag voor de opleiding Verloskunde ging, was ik toch om. Tijdens mijn studie en stages vroeg ik regelmatig hoe zij tegen bepaalde dingen aankeek. En nog steeds: ik hoef maar twee woorden te zeggen en ze weet gelijk waar het over gaat. Het is heel prettig om elkaar op die manier te begrijpen. Ze heeft enorm veel ervaring. Samen met haar collega’s heeft ze een praktijk met alle specialisaties onder één dak. Ze is gespecialiseerd in echo’s en zet zichzelf als verloskundige sterk neer. Ik vind het inspirerend hoe vooruitstrevend ze is. Ze is enorm ambitieus en maakt zich hard voor de verloskunde. Ik kan nog wat leren van haar standvastigheid. Waarom ik niet bij mijn moeder in de groepspraktijk ga werken? Ik zie het nu nog niet zitten. Om te ontdekken wie ik zelf ben als verloskundige, wil ik veel ervaring opdoen. En daarnaast heb ik het enorm naar mijn zin bij de praktijk waar ik waarneem. Wel zitten we in hetzelfde VSV. Zo werken we toch een beetje samen. Dat is helemaal niet gek, want op werk zijn we gewoon collega’s.’
Multidisciplinaire samenwerking voor herziene handreiking reanimatie
Tekst: VRHL Content en Creatie, 2023-1
De wetenschap staat niet stil, daarom herziet de Nederlandse Reanimatie Raad (NRR) eens in de vijf jaar de richtlijnen voor reanimatie, waaronder reanimatie van pasgeborenen. Maar: deze richtlijnen zijn gebaseerd op een ziekenhuissituatie, niet op de omstandigheden van een ongecompliceerde eerstelijnsbevalling. Door de publicatie van een nieuwe richtlijn, moest de handreiking Reanimatie van de pasgeborene worden herzien. Vanuit de KNOV ging een werkgroep met experts uit diverse disciplines aan de slag om de nieuwe inzichten toepasbaar te maken voor eerstelijnsverloskundigen.
 Thuis versus ziekenhuis
Thuis versus ziekenhuis
De Nederlandse Reanimatie Raad (NRR) vertaalde in 2021 de nieuwe Europese Reanimatie Richtlijnen door de European Resuscitation Council (ERC) naar de Nederlandse situatie. Binnen de ERC en NRR ontbreekt het specifieke perspectief van een reanimatie in de eerste lijn. De handreiking van de KNOV is een aanvulling op de NRR-richtlijn, voor eerstelijnsverloskundigen in de thuissituatie of vergelijkbare omstandigheden. Susan Beckers en Eveline Mestdagh zijn wetenschappelijk adviseur en richtlijnontwikkelaar bij de KNOV. Zij stelden een multidisciplinaire werkgroep samen voor het herzien van de handreiking Reanimatie voor de eerstelijnssetting. Susan legt uit: ‘Thuis heb je minder middelen en apparatuur dan in het ziekenhuis, dat levert soms uitdagingen op. Een uitdaging was het vertalen van de NRR-richtlijn over het bepalen van de hoeveelheid zuurstof die een verloskundige moet bijgeven. Volgens de NRR-richtlijn moet je met behulp van een saturatie-meter zorgen dat je niet te veel, maar ook niet te weinig zuurstof toedient. Iedere verloskundige heeft weliswaar een reanimatieset met een fles zuurstof bij zich, maar niet iedere verloskundige beschikt over een saturatiemeter. Daarom moest er worden bedacht hoe je zonder die apparatuur kunt zorgen dat je de juiste hoeveelheid zuurstof toedient. Met de handreiking geven wij aan waar je op kunt letten om dit te bepalen. Ook warmtemanagement werkt thuis heel anders. In een ziekenhuis heb je een opvangtafel met een warmtebron, maar thuis moet je op een andere manier zorgen dat de baby niet afkoelt.’
Verschillende blikken
Om tot goede oplossingen te komen voor dit soort uitdagingen betrokken Eveline en Susan experts uit diverse hoeken. Eveline: ‘Wij vonden het belangrijk om partijen te betrekken waarmee verloskundigen in hun werk te maken hebben. Door samen om de tafel te zitten konden we zowel de behandelingen als de bijbehorende terminologie zo goed en duidelijk mogelijk afstemmen. Aan de werkgroep namen daarom eerstelijns- en tweedelijnsverloskundigen deel, maar ook een vertegenwoordiger van de opleiding Verloskunde in Amsterdam, een verantwoordelijke voor de kraamzorg, een ambulanceverpleegkundige, een trainer in Newborn Life Support (NLS) en een cursusleider NLS en vertegenwoordiger van de NRR. De grote meerwaarde van het betrekken van personen uit andere disciplines die te maken hebben met een reanimatie is dat zij elk een eigen blik hebben op het proces. Dat levert soms inzichten op waar je zelf niet aan zou hebben gedacht. Ook de beleidsmedewerkers van de KNOV hebben input geleverd op de handreiking. Zij droegen een punt aan dat wij nog niet hadden besproken: wat moet je doen als de ouders van een pasgeborene een reanimatie weigeren? Met behulp van een jurist hebben wij uitgezocht wat de rol van de verloskundige in zo’n situatie is en dit verwerkt in de handreiking.’
Tips en tricks
Ook Karien de Munk kon als NLS-instructeur op verschillende manieren input geven voor de handreiking. ‘Vanuit mijn expertise in NLS kon ik verschillende tips en tricks voor de opvang van pasgeborenen aandragen die ik mijn cursisten ook leer. Dit waren vooral praktische handigheden, zoals het plaatsen van een voorwerp op het borstje van de baby om de borstkasbewegingen te kunnen monitoren. Verder heb ik meegeschreven aan de richtlijnen wat betreft human factors, oftewel aandacht voor de persoonlijke toestand van zorgverleners. In een acute situatie ontstaat er natuurlijk stress, dan is het van belang om daar aandacht voor te hebben. In de handreiking is daarom opgenomen wat je kunt doen om de rust te bewaren en hoe je kunt controleren hoe het gaat met de andere betrokken zorgverleners. Het was ook heel nuttig dat de kraamzorg vertegenwoordigd was in de werkgroep. De verantwoordelijke voor kraamzorg gaf aan hoe belangrijk het is dat de verloskundige benoemt wat er in een situatie aan de hand is en hoe de kraamzorg kan helpen. Door goede communicatie kunnen alle betrokkenen hun vaardigheden met zo veel mogelijk focus uitvoeren.’
Zelfde taal
Een belangrijke bijdrage van de werkgroep was ook het op één lijn krijgen van de richtlijnen van de NRR en de opleidingen Verloskunde. Karien: ‘Als NLS-instructeur werk ik volgens de richtlijnen van de NRR, maar mijn cursisten hebben sommige dingen tijdens hun hbo-opleiding net een beetje anders geleerd. Dat kan voor verwarring zorgen.’ Nationaal cursusleider NLS en NRR-vertegenwoordiger Rob Moonen: ‘Het is van belang dat we deze handreiking samen hebben afgestemd. Bij reanimatie van pasgeborenen gaat de NLS bijvoorbeeld uit van het evalueren van de HAKT (hartfrequentie, ademhaling, kleur, tonus) terwijl de opleiding verloskunde voorschreef ABC te controleren: airway, breathing, circulation. Vanuit de NLS hebben we aangegeven dat dit in de praktijk te veel verwarring oplevert en te complex was. Een eenduidige methode is niet alleen belangrijk om snel en duidelijk te handelen, maar ook om te zorgen dat zorgverleners elkaar beter snappen. Een eerstelijnsverloskundige komt immers ook in het ziekenhuis, en ambulancepersoneel, dat de NLS volgt en dus HAKT gebruikt, komt in bij een reanimatie door de verloskundige in thuissituaties. Dan is het belangrijk dat verschillende zorgverleners dezelfde taal spreken.’
Inhaalslag
Is er over vijf jaar weer een handreiking nodig? De werkgroep-leden hopen van niet. Susan: ‘Wij hebben met de NRR besproken dat we meteen betrokken willen worden als er een nieuwe versie van de richtlijn komt, om op die manier de thuissituatie erin te verwerken. Hopelijk is het maken van een addendum de volgende keer dus niet nodig en is er één handleiding voor alle partijen: de KNOV, de NLS, en de opleidingen. Voor nu is dit voor eerstelijnsverloskundigen hét document waar alles in staat en waarin de hele reanimatiebehandeling stap voor stap wordt uitgelegd.’
Eveline Mestdagh
Eveline Mestdagh is wetenschappelijk adviseur en beleidsmedewerker bij de KNOV. Zij studeerde in 2002 af als verloskundige en behaalde vervolgens een master in medisch-sociale wetenschappen. In 2018 is Eveline gepromoveerd op proactief gedrag in de verloskunde. Naast haar advieswerk voor de KNOV is zij werkzaam als opleidingshoofd van de opleiding Verloskunde aan de AP Hogeschool Antwerpen.
‘De grote meerwaarde van het betrekken van personen uit andere disciplines die te maken hebben met een reanimatie is dat zij elk een eigen blik hebben op het proces’
Susan Beckers
Susan Beckers is in 2015 afgestudeerd als verloskundige en volgde daarna de master Gezondheidswetenschappen met als specialisatie Midwifery Science. In 2021 is zij begonnen bij de KNOV als wetenschappelijk adviseur en richtlijnontwikkelaar. Naast haar advieswerk voor de KNOV is zij werkzaam in de eerste lijn in de regio Alkmaar en zit zij in het bestuur van de EVON, Eerstelijns Verloskundigen Organisatie Noordwest (EVON).
Rob Moonen
Rob Moonen is na zijn opleidingen Kindergeneeskunde en Neonatologie sinds 2008 werkzaam bij Zuyderland Medisch Centrum als kinderarts-neonatoloog. Daarnaast is Rob nationaal cursusleider NLS (Newborn Life Support) namens de Nederlandse Reanimatie Raad (NRR) en medeschrijver van de NRR-richtlijn Reanimatie en ondersteuning van de transitie van het kind direct na de geboorte.
Karien de Munk
Karien de Munk is NLS-instructeur. Zij traint eerstelijnsverloskundigen in acute vaardigheden en traint en coacht zorg-verleners op het gebied van bewustzijn en samenwerking, zowel fysiek als mentaal. Karien is zelf meer dan twintig jaar eerstelijnsverloskundige geweest en heeft ook meegeschreven aan de vorige handreiking Reanimatie van de pasgeborene.
Zij aan zij: Jolanda en Marjolein
Tekst: VRHL Content en Creatie, 2023-1
Beeld: De Beeldredacteur
Jolanda van der Wilt en Marjolein van Dijk leerden elkaar ruim twintig jaar geleden op de opleiding tot verloskundige kennen. Ze werden elkaars beste vriendinnen en belangrijkste sparringpartners. Nu Marjolein in de eerste en Jolanda in de tweede lijn werkt, is die sparringfunctie misschien wel nóg belangrijker geworden.
‘Als ik iets heftigs heb meegemaakt, bel ik haar’
 Jolanda over Marjolein
Jolanda over Marjolein
‘We waren bang dat we elkaar na het afstuderen uit het oog zouden verliezen, maar we werden elkaars belangrijkste vraagbaak. Als ik iets heftigs heb meegemaakt, bel ik Marjolein. Casussen lopen we stap voor stap door, we bieden elkaar een luisterend oor en denken vakinhoudelijk mee. Pas had ze een rotcasus, waarbij de ouders ondanks de slechte afloop vol lof over Marjolein waren geweest. Ik weet dat je dat in zo’n situatie niet altijd ziet, dus dat probeerde ik extra te benadrukken. Andersom bel ik Marjolein als ik haar eerstelijnservaring nodig heb, bijvoorbeeld toen ik een anticonceptiespreekuur oprichtte in het Langeland Ziekenhuis. Marjolein wist alles over de leveranciers van spiralen en vertelde me welke informatie zij met cliënten deelt. Toen we zelf zwanger waren, wilden we allebei dat de ander de bevalling zou begeleiden. Tegelijkertijd realiseerden we ons dat we geluk moesten hebben, want we wonen een half uur rijden bij elkaar vandaan. Maar het is zes keer gelukt; ik heb de drie bevallingen van Marjolein begeleid en zij mijn drie bevallingen. Heel bijzonder en ontzettend fijn dat mijn vriendin, die alles van mij weet en mijn wensen kent, die bijzondere momenten kon begeleiden.’
‘Ik hoef haar niet uit te leggen hoe eenzaam het op een zolderkamer kan voelen’
Marjolein over Jolanda
‘Het is fijn om een vriendin te hebben die ook je vakgenoot is. Zij begrijpt het als geen ander, als ik niet op de verjaardag van een van haar kinderen kom omdat ik dienst heb. Ze is dag en nacht bereikbaar en daar maak ik graag gebruik van; we spreken elkaar wekelijks. Je zou verwachten dat hoe langer je in het vak zit, hoe zekerder je je over het werk gaat voelen. Maar ik ken juist meer onzekere momenten en kan de visie van Jolanda dus extra goed gebruiken. Misschien komt het doordat ik de laatste tijd wat nare casussen heb gehad. Natuurlijk bespreek ik die met mijn collega’s van Uitgerekend Woerden, maar het is ook fijn om iemand uit de tweede lijn een pathologische situatie voor te leggen. Extra fijn is het dat ze weet hoe het er in de eerste lijn aan toe gaat, doordat ze zelf ook jarenlang als eerstelijnsverloskundige werkte. Ik hoef haar niet uit te leggen hoe eenzaam het kan voelen als je op een zolderkamertje een immatuur kind geboren ziet worden. Van de andere kant weet ze hoeveel passie ik voor mijn werk heb. Het is bijzonder, wat wij met elkaar delen.’
Capaciteitsproblematiek in de ziekenhuizen: waar liggen mogelijk oplossingen?
Tekst: VRHL Content en Creatie, 2023-01
In steeds meer regio’s speelt capaciteitsproblematiek in ziekenhuizen. Dit heeft grote weerslag op het werk van verloskundigen – zowel in het ziekenhuis als in de wijk – de keuzevrijheid én ervaringen van cliënten en dus de kwaliteit van zorg in de regio. Maar het biedt ook kansen om tot gezamenlijke oplossingen te komen. Het verschuiven van zorg is hierbij één van de opties, naast bijvoorbeeld inzetten op preventie en behoud van personeel. Maar wat houdt dit in? En wat betekent dit voor eerste- en tweedelijnsverloskundigen? KNOV-projectleiders Amanda Christianen en Susanne van Doornik leggen het uit.
We merken dat de capaciteitsproblematiek in ziekenhuizen toeneemt. Verloskundigen ervaren dit in de praktijk met name doordat ziekenhuizen aangeven geen plek te hebben of roosters in ziekenhuizen niet meer rondkomen’, vertelt Amanda. ‘Dit geldt niet alleen voor poliklinische bevallingen, maar in regio’s waar de problematiek groot is, ook soms in acute situaties.’ De IGJ heeft eerder geconstateerd dat er sprake is van een wankel evenwicht. Tegelijkertijd voorspelt het CBS de komende jaren een forse toename van het aantal geboortes. Susanne: ‘Een oplossing zou kunnen liggen in het verplaatsen van zorg. Daarom vragen veel regio’s de KNOV om ondersteuning. Leden vragen zich af wat de opties zijn. Welke handelingen komen in aanmerking voor verschuiving van zorg? Zijn er al regio’s waar pilots lopen? En welke financiële mogelijkheden zijn er? Wij ondersteunen leden hierbij en faciliteren hen waar mogelijk en nodig.’
Verschuiving van zorg
Om vanuit de verloskundigen een mogelijke bijdrage te kunnen leveren in het verminderen van de capaciteitsproblematiek wordt er binnen de KNOV een plan gemaakt voor het breder implementeren van verschuiving van zorg. Susanne: ‘Hierbij onderzoeken we wat er nodig is om verschuiving in de zorg landelijk en structureel mogelijk te maken. Zo gaan we na welke handelingen mogelijk in aanmerking komen die door eerstelijnsverloskundigen gedaan kunnen worden. Daarnaast kijken we hoe we dat kunnen realiseren, denk aan mogelijke juridische stappen, het opstellen van protocollen, wat zijn financiële mogelijkheden, welke (extra) opleiding is wellicht nodig, kwaliteitseisen en andere praktische zaken. Met de resultaten van pilots die al zijn uitgevoerd kunnen we andere regio’s en verloskundigen informeren, inspireren en op weg helpen.’
Tweede lijn ontlasten
Amanda: ‘De zorgvraag gaat de komende jaren nog meer toenemen. Om kwalitatief goede zorg te kunnen blijven leveren, moeten we de zorg echt anders gaan organiseren. Dichtbij waar het kan, ver weg als het moet. Met dit project willen we de tweede lijn waar mogelijk ontlasten, zodat hier de zorg kan blijven plaatsvinden die ook echt in de tweede lijn thuishoort. Er zijn mooie voorbeelden in regio’s waar verloskundigen, gynaecologen en het ziekenhuis hier gezamenlijk afspraken over maken of hebben gemaakt. Vaak is dan ook de zorgverzekeraar betrokken. Zo kunnen eerstelijnsverloskundigen een aantal werkzaamheden overnemen van de tweede lijn, zoals het uitvoeren van het Antenatale CTG en het plaatsen van een foley katheter ten behoeve van het inleiden.’ Susanne: ‘Maar denk ook aan misoprostol bij miskraam, de transcutane bili meter en bili cocoon, de behandeling van diabetes en gravidarum, antibiotica profylaxe tijdens de baring, langdurig gebroken vliezen, tongriem klieven, meconiumhoudend vruchtwater en baring afmaken bij medische indicatie.’
Versterken samenwerking eerste lijn
Het is niet per definitie zo dat alle zorg zich leent om over te nemen. Het is belangrijk om hierover met de leden van gedachten te wisselen. Bovendien geldt dat niet alle eerstelijnsverloskundigen ook alle zorg moeten gaan leveren. Susanne: ‘Het is goed mogelijk dat een deel ervoor kiest om bepaalde vormen van zorg niet aan te bieden, maar daarvoor doorverwijst naar een andere collega in de eerste lijn in plaats van naar het ziekenhuis. Niet iedere verloskundige biedt namelijk echoscopie, CTG of uitwendige versie aan maar werkt samen met collega verloskundigen, zo heeft ieder haar eigen expertise. Verloskundigenpraktijken kunnen ook besluiten om te gaan samenwerken om zo bijvoorbeeld echo’s en het Antenatale CTG gezamenlijk aan te kunnen bieden, bijvoorbeeld vanuit een centrum.’
‘Verschuiving van de zorg is cruciaal om zwangere vrouwen zorg te kunnen blijven bieden’

Aandachtspunten
Zijn er aandachtspunten waar je aan moet denken bij het verschuiven van de zorg? ‘Niet meer dan bij andere veranderingen’, vertelt Amanda. ‘Een aantal is eerder genoemd, zoals protocollen, goede samenwerking, maar ook een passende bekostiging. Als laatste is het belangrijk dat het voor de verloskundigen behapbaar blijft qua werk en verandering. Want anders breidt de capaciteitsproblematiek zich verder uit. Overigens brengt niets doen ook risico’s met zich mee. Het is vooral belangrijk dat in de regio goede afspraken worden gemaakt met ketenpartners. Zorg verschuiven naar de eerste lijn betekent niet dat de verloskundige er alleen voor staat, je doet het samen met zorgpartners in de regio.’ Susanne: ‘Wij faciliteren als KNOV alles wat nodig is voor verloskundigen om deze verschuiving met beide handen aan te kunnen pakken, maar de toepassing doen de regio’s uiteindelijk zelf.’
Waarom niet meer zorgpersoneel aannemen?
Amanda: ‘Dit is een veelgehoorde oplossing. Het is natuurlijk belangrijk om voldoende zorgpersoneel te hebben, dat er voldoende wordt opgeleid en dat we de zorg aantrekkelijk houden, zodat zorgverleners ook blijven. Tegelijkertijd klinkt het eenvoudig om het probleem in de ziekenhuizen (ook) op te lossen door meer personeel aan te nemen. Dit is in het verleden in regio’s ook geprobeerd, maar heeft de capaciteitsproblematiek daar niet opgelost. Ook rapporten van onder andere de SER, RIVM, WRR, NZA en Zorginstituut wijzen op de krapte die ontstaat op de arbeidsmarkt. Toch eenzijdig inzetten op meer personeel, heeft als risico dat het capaciteitsprobleem niet wordt opgelost. Daarom is het zo belangrijk dat we dingen anders organiseren om wel kwalitatief goede zorg te kunnen blijven bieden en het werkplezier van verloskundigen te behouden.’
Preventie en positieve gezondheid
Naast verschuiving van zorg dragen ook vermindering van administratieve lasten, voldoende opleiding en preventie bij aan het verminderen van capaciteitsproblematiek. Amanda: ‘Capaciteitsproblematiek is zo groot, daar is niet één oplossing voor. Preventie – niet alleen lichaamsbeweging en gezondheid, maar vooral ook het voorkomen van medische zorg – is een andere belangrijke pijler in het oplossen van capaciteitsproblematiek.’ Susanne: ‘Daarnaast werken een aantal verloskundigenpraktijken vanuit het gedachtengoed Positieve Gezondheid. Door met de cliënt breder te kijken naar gezondheid en te bespreken welke factoren hier positief op van invloed kunnen zijn, kan het zijn dat het doorverwijzen naar de tweede lijn voorkomen kan worden. Kleine initiatieven die bijdragen aan drukverlaging in de tweede lijn en, net zo belangrijk, tevredenheid van de cliënt.’
‘Het is belangrijk om in de regio goede afspraken te maken met ketenpartners’

Wat doet de KNOV nog meer?
Amanda: ‘Verschuiving van zorg is niet het enige waar de KNOV zich op richt als het gaat om capaciteitsproblematiek. Voor het project Hand in eigen boezem gaat een aantal regio’s aan de slag met hun eigen verwijsgedrag (preventie) en is er een werkgroep bezig met de ontwikkeling van een toolkit voor verloskundigen om positieve aandacht te geven aan de thuisbevalling. Daarnaast biedt de KNOV een workshop aan over capaciteitsmanagement waarin deelnemers geïnspireerd worden om anders naar de problematiek te kijken aan de hand van voorbeelden uit andere sectoren. Ook willen we leden die deze problematiek ervaren met elkaar en met ons in verbinding brengen. Dit doen we door maandelijks ‘KNOV in gesprek’ op dinsdag van 16.00 tot 17.00 uur om te dopen tot een themagesprek ‘capaciteitsproblematiek’. Zo horen wij van verloskundigen wat er speelt op dit gebied en horen zij van ons wat er binnen de KNOV en de verschillende projecten gebeurt. Dit is ook een goede gelegenheid om succesverhalen, protocollen en tips met elkaar te delen en bespreken.’