Thuis bevallen met twee verloskundigen zonder kraamzorg
Lees hier de volledige masterscriptie
Tekst: Myra Langenberg | VRHL Content en Creatie, 2025-4
Beeld: Koen van der Kroef (portretfoto), Joris Hoebe (bevallingsfoto’s)
‘Waarom doen we dit eigenlijk niet vaker?’, vraagt verloskundige Samie Zijlstra zich af. Ze doelt op het begeleiden van thuisbevallingen met twee verloskundigen, zonder kraamzorg. Dit lijkt een ongewone gedachte. Toch groeit de interesse voor deze vorm van samenwerking. Uit praktische overwegingen, maar ook vanuit een bredere reflectie op autonomie, kwaliteit van zorg en duurzame inzetbaarheid.
Samie werkt sinds 2009 als verloskundige. Eind 2023 besloot ze het over een andere boeg te gooien. ‘Ik wilde wat doen met de frustratie die ik soms voelde. Waarom moeten we steeds de barricades op voor keuzevrijheid, bekostiging en toegankelijke fysiologische eerstelijns verloskundige zorg?’ Dit bracht haar bij de master verloskunde. ‘Ik wilde me verdiepen in beleid en onderzoek, om beleid rondom verloskunde op een andere manier te kunnen beïnvloeden. Door – naast actie te voeren – mijn standpunten met meer kennis te onderbouwen en te proberen mensen aan het denken te zetten.’
Verwachtingen en perspectieven
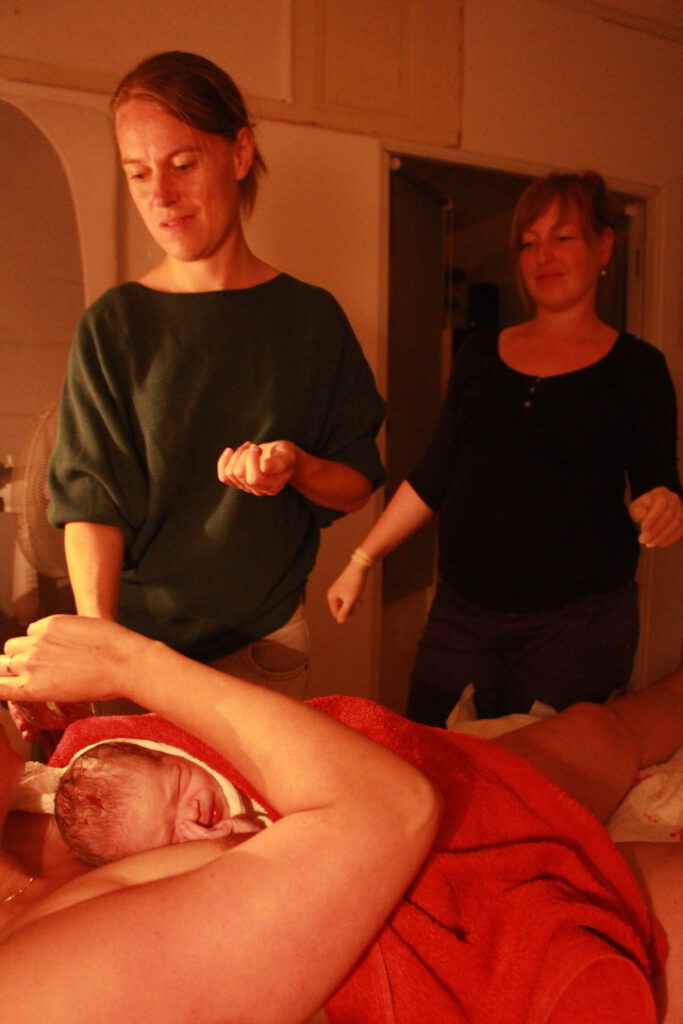
Samie onderzocht de verwachtingen en perspectieven van eerstelijns verloskundigen rondom het begeleiden van thuisbevallingen met twee verloskundigen. Wat betekent dit voor de kwaliteit van zorg, de werkdruk en de beleving van de barende vrouw? Het idee voor dit onderzoek ontstond in de praktijk. ‘We hadden een cliënt met een manuele placentaverwijdering in de voorgeschiedenis, dus een plaatsindicatie in het ziekenhuis voor een volgende baring. Maar ze wilde heel graag thuis bevallen. We wilden haar wens graag respecteren en voldoende bekwame handen bieden. Daarom besloten we haar thuisbevalling met twee verloskundigen te begeleiden. Dat gaf rust en een veilig gevoel. Voor haar, maar ook voor ons. Ik merkte hoe waardevol het was om samen te werken – zowel praktisch als emotioneel.’
'Je hebt het gevoel de verantwoordelijkheid te kunnen delen, je kunt reflecteren op beslissingen en leert van elkaar'

Kwaliteit van zorg
Het onderwerp bleek actueler dan ooit. Samie: ‘Capaciteitsproblemen zorgen regelmatig voor onzekere situaties en stress tijdens bevallingen. Er zijn momenten dat er geen kraamzorg beschikbaar is, of dat de aanwezige kraamverzorger weinig ervaring heeft met thuisbevallingen. Óf dat het dichtstbijzijnde ziekenhuis geen plek heeft, waardoor je genoodzaakt bent om thuis te blijven – soms ook met een medische indicatie. De mogelijkheid om thuis te bevallen staat onder druk. Dat kan invloed hebben op de kwaliteit van zorg en de rust tijdens de bevalling.’ Daarnaast signaleert Samie dat verloskundige zorg steeds complexer wordt. ‘We hebben te maken met een relatief hoog verwijscijfer van de eerste naar de tweede lijn, onder andere door toenemende protocollen in een cultuur van maakbaarheid en angst. Tegelijkertijd willen we vasthouden aan de autonomie van vrouwen en van onszelf als professionals, en handelen vanuit onze expertise in de fysiologie. Daarom wilde ik onderzoeken hoe we de eerste lijn kunnen versterken, zodat we duurzame, veilige, mensgerichte en passende zorg kunnen blijven bieden en de keuzevrijheid van zwangeren kunnen waarborgen.’
Het onderzoek
Voor haar scriptie stelde Samie een focusgroep met eerstelijnsverloskundigen samen. Ze onderzocht hoe zij aankijken tegen het begeleiden van thuisbevallingen met twee verloskundigen. ‘De reacties waren opvallend eensgezind en enthousiast’, vertelt ze. ‘De deelnemende vroedvrouwen hebben het idee dat het goed zou zijn om standaard samen te werken, wat vooral fijn is bij grensgevallen of emotioneel beladen bevallingen. Tegelijkertijd kwamen direct de praktische zorgen boven tafel: knellende roosters, financiering en de cultuur onder verloskundigen om alles alleen te moeten kunnen.’ Toch ziet Samie daar kansen. ‘Juist in tijden van schaarste moeten we openstaan voor innovatie. Als er minder kraamzorg beschikbaar is, laten we dan onderzoeken of samenwerking tussen twee verloskundigen een alternatief kan zijn. Bijvoorbeeld met een poule van verloskundige bevalassistenten (nadrukkelijk naast de eerste, eigen verloskundige), of met een achterwachtsysteem. Het gaat er niet om dat we de kraamzorg vervangen, maar dat we de zorg toekomstbestendig maken.’
'Het gaat erom dat vrouwen keuzevrijheid hebben én houden'
 Wat levert het op?
Wat levert het op?
De mogelijke voordelen zijn divers, denkt Samie. ‘Er ontstaat wellicht meer ruimte en rust voor uitleg, emotionele steun en responsiviteit richting de barende bij een normale én een gecompliceerde bevalling. Maar ook voor de verloskundige zelf kan het verschil maken. Uit het promotieonderzoek van Liesbeth Kool blijkt dat een op de vijf startende verloskundigen emotioneel uitgeput is. Esther Feijen-de Jong signaleerde dat de vertrekintentie van verloskundigen van 33 procent in 2018 naar 52 procent in 2023 is gestegen. De werkdruk is hoog en de verantwoordelijkheid zwaar. Samen een thuisbevalling begeleiden, kan dat gevoel verlichten. Je staat er niet alleen voor, je kunt reflecteren en je leert van elkaar. Het is dan uiteraard wel belangrijk dat de rolverdeling helder is: de eerste verloskundige is verantwoordelijk voor het beleid, de tweede ondersteunt.’
Vervolgonderzoek
Uit literatuuronderzoek bleek dat er in Nederland geen wetenschappelijk onderzoek is gedaan naar dit thema. ‘In landen zonder kraamzorg, waar standaard twee verloskundigen aanwezig zijn bij een thuisbevalling, zien we soms gunstige uitkomsten, zoals minder perineumschade en een hoge mate van tevredenheid bij alle betrokkenen. Maar we weten niet of dat hier ook zo is.’ Daarom pleitte Samie voor vervolgonderzoek: ‘Een pilotstudie waarin we de inzet van twee verloskundigen systematisch onderzoeken: hoe ervaren verloskundigen dit en wat betekent het voor de barende vrouwen en voor de organisatie van kraamzorg en verloskundigen?’
Inzicht
Die pilot komt er. Van de Stichting Frederik Ruysch heeft Samie subsidie ontvangen om vervolgonderzoek te doen. Deze stichting stimuleert onderwijs en onderzoek in de eerstelijns verloskunde, gericht op doelmatige, cliëntgerichte zorg dicht bij huis. Met het toegekende bedrag van € 25.000 kan Samie bij Amsterdam UMC, Verloskundige Wetenschap – in samenwerking met prof. dr. Corine Verhoeven, Eerstelijns Verloskundigen Amsterdam-Amstelland (EVAA) en de GeboorteBeweging – twintig bevallingen in de regio Amsterdam onderzoeken, thuis of in het bevalcentrum. Deelnemende praktijken zetten hun achterwacht in als tweede verloskundige. Samie: ‘We interviewen beide verloskundigen apart en vragen de kraamvrouw een gevalideerde vragenlijst in te vullen, met drie extra open vragen over de aanwezigheid van de twee verloskundigen. Zo hopen we zicht te krijgen op beleving en bevorderende en belemmerende factoren.’ De pilot bevindt zich nog in de voorbereidingsfase; de medisch-ethische toetsingscommissie buigt zich momenteel over de aanvraag. Samie hoopt nog dit jaar te kunnen starten.
 Meer vertrouwen
Meer vertrouwen
Naast de organisatorische aspecten raakt dit thema een dieper niveau: het vertrouwen in de fysiologie van de baring. Samie: ‘Thuisbevallingen worden schaarser. Hoe minder je ze als verloskundige meemaakt, hoe spannender ze worden. En hoe spannender ze zijn, hoe vaker je doorverwijst. Dat is een vicieuze cirkel. Samenwerken met een collega kan dat vertrouwen versterken. Je kunt sparren op hetzelfde niveau en van elkaar leren. Als je samen een baring begeleidt, zie je meer, voel je meer rust en durf je beter te wachten. En na een heftige ervaring is het fijn om er met je collega over te praten.’
Duurzame inzetbaarheid
Wat Samie vooral wil, is het gesprek op gang brengen. ‘We moeten kritisch blijven kijken naar ons eigen handelen. Niet omdat we het niet goed doen, maar omdat de context verandert. De zorg wordt complexer, de verwachtingen van vrouwen veranderen en de werkdruk neemt toe. Dit vraagt om meer samenwerken en meer reflectie.’ Ze benadrukt dat ze in haar onderzoek niet pleit voor het afschaffen van kraamzorg tijdens de bevalling, maar voor het exploreren van alternatieve mogelijkheden. ‘Als we het goed organiseren en zorgvuldig evalueren, kan het bijdragen aan meer vertrouwen en een duurzame inzetbaarheid binnen onze beroepsgroep. Het is zeker niet zo dat ik wil dat iedereen thuis bevalt, maar wel dat de zwangere een echte keuze heeft en blijft houden.’
De rol van de verloskundige in het besluitvormingsproces
Tekst: Lianne Zondag-McDermott, 2025-4
Beeld: Joey Roberts, Shutterstock
Begin oktober promoveerde Lianne Zondag-McDermott aan de Universiteit Maastricht met haar proefschrift ‘The midwife as influencing factor in clinical decision-making’. Haar proefschrift richt zich op de rol van verloskundigen bij het wel of niet uitvoeren van een interventie. Ze deed verdiepend onderzoek naar hoe persoonlijke en professionele factoren invloed hebben op het besluitvormingsproces in verloskundige zorg. Van de KNOV kreeg Lianne het PhD Scholarship toegekend om het onderzoek en proefschrift financieel mogelijk te maken.
Achtergrond proefschrift
De aanleiding om te starten met dit onderzoeksproject ligt bij eerder onderzoek van Anna Seijmonsbergen-Schermers, waar Lianne als tweede auteur aan meewerkte. Met behulp van Perined-data is onderzocht of er verschillen zijn tussen de twaalf provincies van Nederland in interventies, zoals episiotomie en inleiding van de bevalling. Daarnaast is gekeken of er verschillen waren in het aantal thuisbevallingen.
Er werden tussen de twaalf provincies grote verschillen in interventies en plaats bevalling gevonden, die niet verklaard konden worden door maternale karakteristieken. Een hoger of lager percentage ingrepen leidde niet tot een verschil in mortaliteit of morbiditeit bij moeder of kind. Daarnaast bleek er sprake te zijn van een noord-zuidverdeling in Nederland: noordelijke provincies hadden meer thuisbevallingen en minder medische ingrepen dan de zuidelijke provincies.
Interventies tijdens de verloskundige zorg kunnen nodig zijn om morbiditeit of mortaliteit te voorkomen. Enige variatie in interventies is te verklaren doordat de conditie en voorkeuren van een vrouw kunnen verschillen. Grote variatie kan echter een aanwijzing zijn voor onvoldoende kwaliteit van zorg. Te weinig interventies kan leiden tot vermijdbare morbiditeit en mortaliteit, terwijl te veel interventies ook morbiditeit en mortaliteit kan veroorzaken, naast dat het onnodige kosten geeft en het zorgsysteem belast. In verloskundige zorg wordt er daarom gestreefd naar het juiste evenwicht in interventies, zodat de uitkomsten voor moeder en kind zo optimaal mogelijk zijn en de benodigde zorg beschikbaar is voor degenen die het nodig hebben.
Houding verloskundige
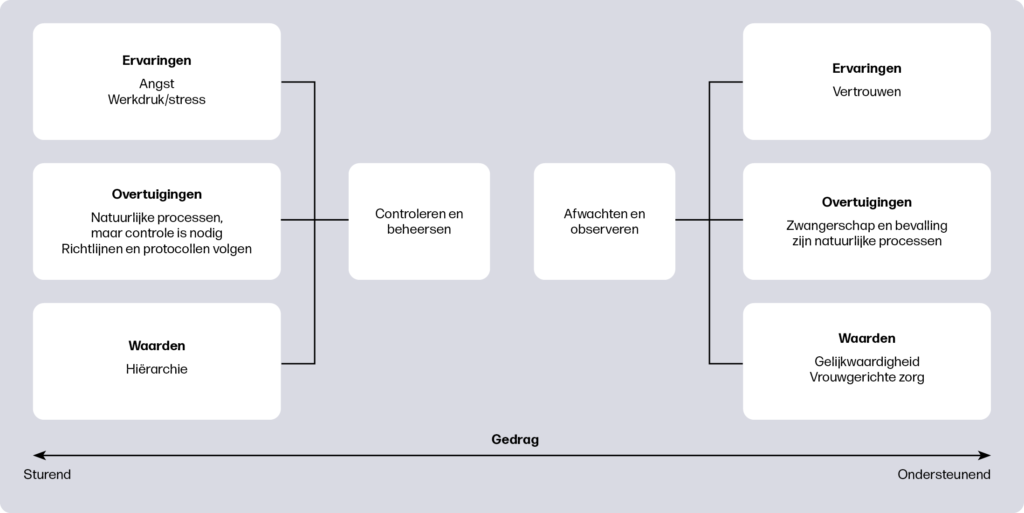
Op basis van dit onderzoek en andere literatuur zijn er aanwijzingen dat verloskundigen medische ingrepen verschillend toepassen. Lianne onderzocht wat de oorzaken van deze variatie zijn. Om inzicht te krijgen in welke ervaringen, overtuigingen en waarden de houding van verloskundigen beïnvloeden ten aanzien van medische ingrepen, zijn er twintig verloskundigen geïnterviewd. De data zijn inductief geanalyseerd en hieruit is een model ontwikkeld dat de verschillende houdingen van verloskundigen beschrijft (figuur 1).
Alle verloskundigen gaven aan dat zwangerschap en bevalling natuurlijke processen zijn en spreken de intentie uit alleen medische ingrepen te doen indien nodig. Verloskundigen beschreven hun houding naar medische ingrepen als gericht op afwachten en observeren of gericht op controleren en beheersen. Verloskundigen die zorg verleenden vanuit de meer afwachtende en observerende houding, vertoonden meer ondersteunend gedrag: ze ondersteunden vrouwen zoveel mogelijk om eigen keuzes te maken. Verloskundigen die zorg verleenden vanuit een meer controlerende houding, lieten meer sturend gedrag zien, waarbij ze de zwangerschap en bevalling meer controleren door aanvullende onderzoeken. Hierdoor leken verloskundigen met een meer afwachtende houding meer terughoudend te zijn met het toepassen van medische ingrepen dan verloskundigen met een meer controlegerichte houding.
'Kritisch denkvermogen speelt een belangrijke rol bij het vinden van een balans in het gebruik van medische ingrepen'
Of samenwerking met andere zorgverleners meer vanuit gelijkwaardigheid of vanuit hiërarchie verliep, bleek invloed te hebben op de houding van de verloskundige. Net als opvattingen over vrouwgerichte zorg. Het ervaren van werkdruk of ervaringen die zorgden voor angst of juist vertrouwen in de zwangerschap en bevalling bleken de verloskundige te beïnvloeden. Doordat deze factoren kunnen verschillen bij een bepaalde situatie of tijdens iemands loopbaan, kan de houding van een verloskundige om wel of niet een ingreep uit te voeren ook verschillen.
In aanvullend onderzoek is gevonden dat kennis, communicatieve vaardigheden en kritisch denkvermogen invloed hebben op de besluitvorming, onafhankelijk van het aantal jaren werkervaring. Verloskundigen verwerven kennis via de verloskundeopleiding en breiden deze verder uit door reflectie op ervaringen en wetenschappelijk onderzoek. Kritisch denkvermogen speelt een belangrijke rol bij het vinden van een balans in het gebruik van medische ingrepen. Verloskundigen die minder vaak ingrepen toepasten, leken een hoger niveau van reflectieve vaardigheden te hebben, waarbij ze continu evalueren of een ingreep nodig is.
'In verloskundige zorg wordt er gestreefd naar het juiste evenwicht in interventies'
Zoals een van de verloskundigen tijdens de interviews vertelde:
‘Tijdens de bevalling probeer ik tegen mezelf te zeggen: “Hou je in, je hoeft de vliezen niet te breken. De vrouw heeft daar geen baat bij. Ze zal alleen maar heftigere weeën krijgen. Daar heeft ze niets aan.”’
Verloskundigen die minder vaak ingrepen toepasten, hanteerden een meer gebalanceerde communicatiestijl in de zorg aan vrouwen. Ze boden vrouwen verschillende opties, stimuleerden gezamenlijke besluitvorming en verkenden actief de voorkeuren van de vrouw. Daarnaast hadden ze meer vaardigheden om discussies met andere zorgprofessionals aan te gaan. Verloskundigen die vaker ingrepen toepasten, communiceerden meer sturend, waarbij ingrepen als standaardprocedure werden gepresenteerd in plaats van als optie.
Verloskundigen met reflectieve vaardigheden, een kritisch denkvermogen en de vaardigheid om beleidskeuzes bespreekbaar te maken, maken beslissingen die meer afgestemd zijn op de individuele vrouw. Dit in plaats van standaardprocedures te volgen die zijn aangeleerd of zijn beschreven in bijvoorbeeld regionale protocollen. Bij standaardprocedures is er minder ruimte om zorg aan te passen aan de specifieke situatie of aan de wensen van de vrouw.
Op basis van deze bevindingen wordt geconcludeerd dat verloskundigen met de kennis en vaardigheden van een reflectieve professional meer gepersonaliseerde zorg geven in plaats van gestandaardiseerde zorg.
Bevalovertuigingen
In het onderzoek over regionale verschillen in interventies werd duidelijk dat er in regio’s een bepaalde trend in ingrepen was. In een regio waar in de eerste lijn meer interventies werden toegepast, werden ook meer interventies toegepast in de tweede lijn. Dit doet vermoeden dat er binnen een regio een bepaalde cultuur rondom het wel of niet toepassen van ingrepen bestaat.
Om verandering in onterechte praktijkvariatie te kunnen maken, is het belangrijk inzicht te hebben in overtuigingen van zorgverleners. Lianne onderzocht of het mogelijk is de beval-overtuigingen van eerstelijnsverloskundigen, klinisch verloskundigen en gynaecologen (i.o.) te meten met een vragenlijst. De gebruikte vragenlijst, de Birth Beliefs Scale, bleek een goede vragenlijst om verschillen tussen bevallingsovertuigingen van verloskundig zorgverleners te meten1.
Uit het onderzoek kwam dat gynaecologen meer de overtuiging hebben dat bevallen een medisch proces is dan klinisch verloskundigen en eerstelijnsverloskundigen. Eerstelijnsverloskundigen hadden een sterkere overtuiging dat bevallen een natuurlijk proces is, gevolgd door klinisch verloskundigen en gynaecologen.
Invloed regionale protocollen
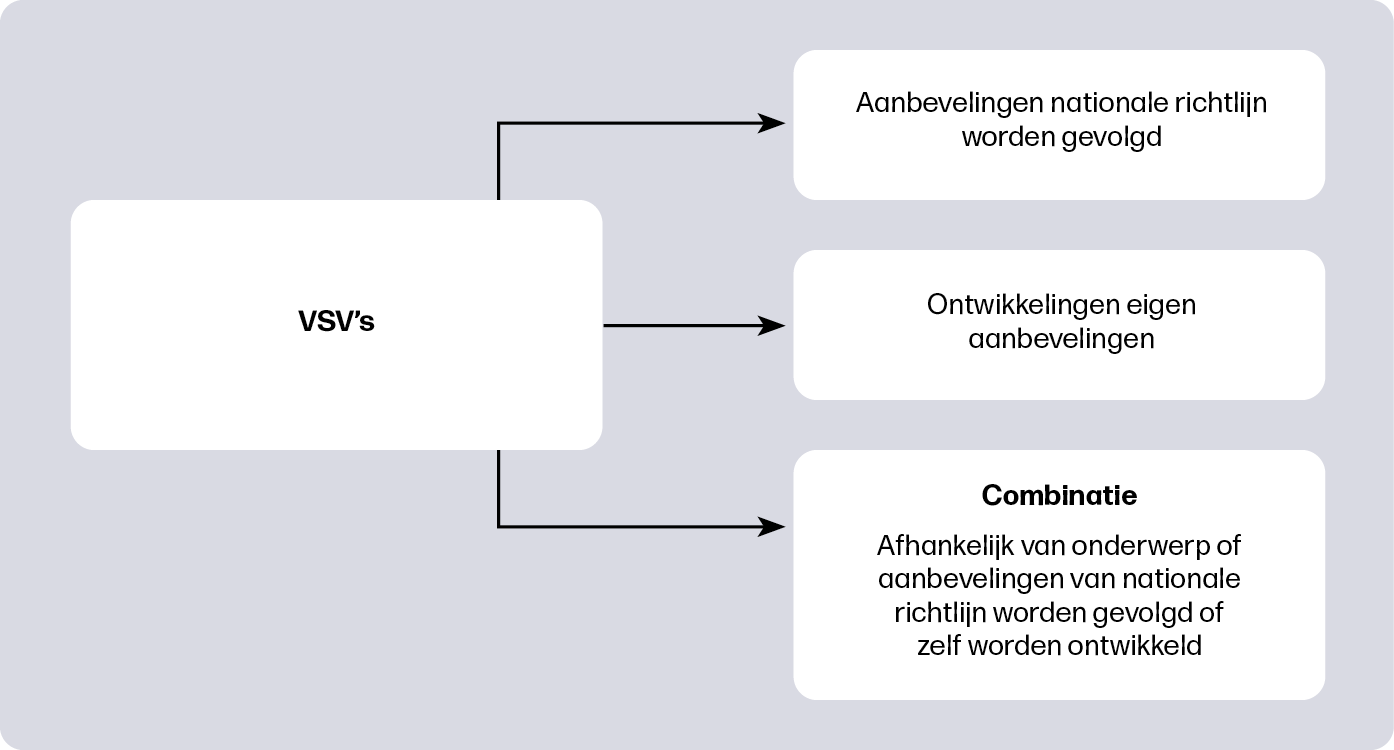
Binnen de Verloskundig Samenwerkingsverbanden (VSV’s) worden regionale afspraken over zorgbeleid vastgelegd in protocollen. Mogelijk verklaart de inhoud van deze protocollen voor een deel de variatie in interventies. Lianne vergeleek regionale protocollen van verschillende VSV’s over onderwerpen waarbij er aanbevelingen worden gedaan over het wel of niet inleiden van de bevalling. Daarnaast keek ze of de kwaliteit van de landelijke richtlijn verband hield met de inhoud en aanbevelingen in de regionale protocollen.
Er waren grote verschillen tussen de regionale protocollen, wat mede de oorzaak kan zijn van de huidige verschillen in inleiden in Nederland. Want dat verschil is groot: recent onderzoek laat zien dat de kans op een inleiding voor een vrouw zwanger van haar eerste kind in de ene regio 14% is en in de andere regio 41%2. Het onderzoek laat zien dat sommige VSV’s de aanbevelingen uit de nationale richtlijnen volgden, terwijl andere VSV’s hun eigen aanbevelingen formuleerden (figuur 2). In bepaalde regio’s varieerde het per onderwerp of de aanbevelingen uit nationale richtlijnen werden gevolgd of eigen aanbevelingen werden geformuleerd. In VSV’s met een hoog percentage inleidingen werd eerder en extra vaak geadviseerd de bevalling in te leiden. VSV’s met een laag percentage inleidingen beschreven meer mogelijkheden om de bevalling door de verloskundige te laten begeleiden en beschreven vaker dat de vrouw de keuze moest maken.
Ruimte voor vervolgonderzoek
Het proefschrift heeft veel nieuwe informatie gegeven over de invloed van persoonlijke en professionele factoren van verloskundigen op het doen van ingrepen, maar menselijk gedrag is complex. Daardoor is er zeker ook ruimte voor vervolgonderzoek. In toekomstig onderzoek kan er gekeken worden naar factoren die de houding van verloskundigen beïnvloeden. Bijvoorbeeld werkervaring; het hebben van meer werkervaring wordt soms als een positieve en soms als een negatieve invloed beschreven als je persoonlijke zorg wil geven.
Daarnaast is er ook onderzoek nodig naar de cultuur en andere factoren die invloed hebben op het samenstellen van regionale protocollen en de samenwerking binnen regio’s.
'De kans op inleiding voor een vrouw zwanger van haar eerste kind is in de ene regio 14% en in de andere regio 41%'
Conclusies
Het onderzoek in het proefschrift laat zien dat richtlijnen en protocollen kansen bieden om zorg gedetailleerd en onderbouwd te beschrijven. Echter, te veel en te strakke afspraken zijn niet goed voor de kwaliteit van zorg. Dan kan er geen rekening worden gehouden met de situatie van een vrouw of haar wensen en wordt de kans op niet goed toegepaste medische ingrepen groter.
Regio’s blijken ondersteuning nodig te hebben in het opstellen van protocollen gebaseerd op de juiste onderbouwing. Ondersteuning via beroepsorganisaties of landelijke belangenorganisaties aan de verloskundige regio’s is dan ook één van de aanbevelingen voortkomend uit het proefschrift. Evaluatie van wat aangepaste protocollen met het aantal medische ingrepen doen, is vervolgens waardevol.
Daarnaast is het belangrijk te erkennen dat verloskundigen verschillen. Zij verschillen in hun houding, kennis en vaardigheden en dat heeft invloed op wanneer zij een interventie uitvoeren. Meer aandacht voor training van verloskundigen om een reflectief zorgverlener te zijn is wenselijk. Hierdoor kunnen zij hun zorg beter afstemmen op de individuele persoon en voor diegene zorgvuldiger afwegen of een interventie nodig is. De vaardigheden van een reflectief zorgverlener helpen ook samenwerking te verbeteren en regionale protocollen te ontwikkelen.
Reflectiemodellen en intervisiebijeenkomsten met collega’s kunnen verloskundigen helpen hun eigen beleid beter te begrijpen, hun ervaringen te verwerken en patronen in hun handelen te herkennen. Maar het vraagt ook moed van verloskundigen: durven zij zich kwetsbaar op te stellen en echt te reflecteren? En hoe ga je om met de onzekerheid die ontstaat als je minder gestandaardiseerde zorg gaat geven?
Bronnen:
1. Lianne Zondag-McDermott, Tamar van Haaren-ten Haken, Pien Offerhaus, Eveline Mestdagh, Liesbeth Scheepers en Marianne Nieuwenhuijze. Validatiestudie van de Birth Beliefs Scale voor verloskundig zorgverleners. De verloskundige. 2025, 2: 45-49
2. Offerhaus P, van Haaren-ten Haken TM, Keulen JKJ, et al. Regional practice variation in induction of labor in the Netherlands: Does it matter? A multilevel analysis of the association between induction rates and perinatal and maternal outcomes. PloS One, 2023. 8;18(6):e0286863
Traditie versus praktijk: Onderzoek naar de hardnekkigheid van continue foetale bewaking
Tekst: Raymond de Vries, Lisa Kane Low, Meagan Chuey, Samia Abdelnabi, Maryn Lewallen, 2025-3
Ondanks overtuigend bewijs tegen de werkzaamheid bij laagrisicobevallingen wordt continue foetale bewaking door middel van CTG – in de Engelstalige literatuur veelal cEFM (continuous electronic fetal monitoring) genoemd – nog altijd breed toegepast in de Amerikaanse verloskundige zorg (dat wil zeggen: zorg van een obstetricus). Uit verschillende onderzoeken, waaronder Cochrane reviews en meta-analyses, blijkt dat CTG-bewaking geen voordeel biedt ten opzichte van intermitterende auscultatie (IA) bij het voorkomen van neonatale morbiditeit of mortaliteit, en dat het zelfs de kans op een sectio of instrumentele verlossing verhoogt. Desondanks wordt hier bij de meerderheid van de bevallingen in de Verenigde Staten (VS) gebruik van gemaakt. Om dit paradoxale verschijnsel te begrijpen, is een etnografisch onderzoek uitgevoerd naar de praktijk van foetale bewaking op een drukke verloskamer in een academisch ziekenhuis.
Ter voorbereiding van dit onderzoek zijn een grondige literatuurstudie en diverse voorbereidende studies gedaan. Hierbij kwamen drie thema’s naar voren:
1. Juridisch perspectief
In aansprakelijkheidszaken volgen rechtbanken doorgaans de lokale klinische praktijk in plaats van evidence-based richtlijnen, wat betekent dat artsen een groter risico lopen om aansprakelijk gesteld te worden als ze nationale aanbevelingen volgen dan wanneer ze doen wat collega’s in hun regio doen (Spector-Bagdady et al., 2017).
2. Perspectieven van aanstaande ouders
Cliënten hebben vaak geen toegang tot juiste informatie over de mogelijkheden van foetale bewaking. In de meeste voorlichtingsbronnen wordt IA niet genoemd en wordt CTG-bewaking gepresenteerd als de standaardmethode voor foetale bewaking. Uit de focusgroepen met jonge moeders bleek dat zij zich niet bewust waren van de risico’s van CTG-bewaking en zelden werden gevraagd om toestemming voor de bewaking. Uit de enquête bleek dat meer dan 80 procent van de vrouwen graag wil dat hun toestemming wordt gevraagd voor CTG-bewaking tijdens hun bevalling.
3. Perspectieven van zorgverleners
Zorgverleners erkenden het bewijs voor IA, maar noemden factoren zoals ziekenhuisbeleid, workflowvereisten, zorgen over aansprakelijkheid en het doorschuiven van verantwoordelijkheid als redenen voor de overmatige afhankelijkheid van CTG-bewaking. Verloskundigen beschreven dat CTG-bewaking ook een functie heeft buiten klinische noodzaak, zoals emotionele steun en juridische bescherming.
Deze bevindingen vormden de basis voor dit etnografische onderzoek.
Methodes
Omdat gedrag dat in focusgroepen of enquêtes wordt gerapporteerd mogelijk niet overeenkomt met de praktijk, zijn er interviews en observaties uitgevoerd op een verlosafdeling. Het doel was inzicht krijgen in realtime-besluitvorming, de invloed van workflows en welke invloed de afdelingscultuur heeft op de keuze voor bewaking. Onderzoekers hebben 121 uur geobserveerd op de verloskamers van een groot academisch ziekenhuis, aangevuld met interviews met zes sleutelinformanten, waaronder een gynaecoloog, verloskundige en verpleegkundige. Verder zijn er talloze informele gesprekken gevoerd.
Resultaten
Uit de bevindingen bleek dat de aanhoudende toepassing van CTG-bewaking in de klinische praktijk voortkomt uit zowel klinische als niet-klinische factoren:
I. Klinische overwegingen: de paradox van risico
Zorgverleners erkennen dat CTG-bewaking kan leiden tot onnodige sectio’s, maar geven er toch vaak de voorkeur aan uit angst een zeldzame maar ernstige uitkomst te missen, zoals foetale sterfte. De emotionele en psychologische impact op zowel gezinnen als zorgverleners speelt mee in deze voorkeur.
Bovendien hebben zorgverleners moeite met het definiëren van ‘laag risico’, omdat het onderscheid vervaagt door steeds bredere criteria voor ‘hoog risico’. Deze onduidelijkheid maakt het moeilijker om evidence-based richtlijnen toe te passen waarin IA wordt aanbevolen bij zogenoemde laagrisicobevallingen.
'Evidence-based zorg wordt ondermijnd door emotionele, institutionele en logistieke weerstand tegen verandering'
Ten slotte heeft de angst voor aansprakelijkheidsclaims een sterke invloed op de voorkeur voor CTG-bewaking. Het risico op juridische gevolgen als er iets misgaat bij IA, hoe onwaarschijnlijk ook, weegt vaak zwaarder dan bewijs waaruit blijkt dat CTG-bewaking weinig voordeel biedt in gevallen waarbij sprake is van een laag risico.
II. Niet-klinische factoren
Er zijn ook verschillende niet-klinische overwegingen vastgesteld die bijdragen aan het gebruik van continue bewaking wanneer intermitterende bewaking aanbevolen wordt.
A. Angst voor tuchtzaken
Zoals hierboven vermeld, speelt de angst voor tuchtzaken een complexe rol bij het gebruik van CTG-bewaking. Zorgverleners begrijpen de juridische implicaties van uitkomsten en kiezen vaak voor CTG-bewaking om te vermijden dat ze aansprakelijk kunnen worden gesteld. Hoewel de angst voor een aansprakelijkheidsclaim vaak als verklaring wordt genoemd voor het overmatig gebruik van CTG-bewaking, hebben zorgverleners een genuanceerder beeld van de manier waarop juridische zorgen de keuze voor een methode voor foetale bewaking beïnvloeden. In de gesprekken op de afdeling en in interviews hoorden de onderzoekers vaak: ‘de olifant in de kamer waar we het niet vaak over hebben is … de angst voor tuchtzaken.’ Ze hoorden echter ook dat aansprakelijkheid niet de belangrijkste reden was voor het gebruik van continue bewaking. Zoals een gynaecoloog zei:
‘Soms worden gynaecologen in een kwaad daglicht gesteld, met opmerkingen als: ‘O, dit doet u alleen om uzelf in te dekken zodat u niet wordt aangeklaagd.’ Maar … ik vind dat een wat oneerlijke voorstelling van zaken, want ik denk dat mensen … dat hun voornaamste doel is dat de baby gezond en wel ter wereld komt, toch?’
Een andere gynaecoloog was het daarmee eens, maar merkte op dat een sectio juridisch inderdaad bescherming kan bieden:
‘We leveren liever geen zorg op basis van medisch juridische overwegingen of defensieve geneeskunde, maar de realiteit is dat ik niet weet of gynaecologen aangeklaagd worden voor ‘onnodige’ keizersneden. Hoe definiëren we dan wat een onnodige keizersnede is? En altijd als er iets mis is met de baby, volgt de vraag: ‘Dokter, wanneer had u een keizersnede kunnen doen?’
Op de vraag of een zorgverlener zich met een CTG-registratie kan beschermen tegen een tuchtzaak, antwoordde dezelfde gynaecoloog, verwijzend naar meerdere onderzoeken naar de intra- en interbeoordelaarsbetrouwbaarheid van de interpretatie van CTG-registraties:
‘Dat is eigenlijk niet houdbaar … want een van de uitdagingen is dat observatoren hartslagregistraties vaak heel verschillend interpreteren … er is een uitstekend onderzoek … waarin ze een groep ‘experts’ een klinisch scenario en foetale hartslagregistraties lieten beoordelen. Zes maanden later kregen dezelfde experts exact dezelfde registratie, maar met een ander verloop. Als de uitkomst dan negatief was, zeiden dezelfde artsen die eerder
oordeelden: ‘O, dit was gepast handelen’ nu: ‘O nee, ze hadden [iets anders] moeten doen.’ Bij exact dezelfde registratie. [De]zelfde beoordelaar, maar met kennis van de afloop, beïnvloed door de ‘retrospectoscoop’.’
Het is moeilijk om angst voor schade aan je patiënten los te koppelen van de angst om aangeklaagd te worden voor die schade. Maar het is duidelijk dat CTG-bewaking de onrust in de verloskamer niet heeft weggenomen, en dat het gebruik van IA wordt beperkt door de angst voor tuchtzaken, zelfs wanneer dat als best practice wordt aanbevolen.
B. Verlies van vaardigheden en opleidingskloof
Het wijdverbreide gebruik van CTG-bewaking heeft geleid tot een afname van IA-vaardigheden onder nieuwe zorgverleners. In het geval van foetale bewaking heeft CTG-bewaking het onderwijs aan de volgende generatie zorgverleners veranderd, waardoor ze de voortgang van de bevalling en de toestand van de foetus niet meer zonder monitor kunnen beoordelen. Een verpleegkundige legde uit dat de afhankelijkheid van CTG-bewaking de vaardigheden heeft verminderd die nodig zijn om een vrouw durante partu te beoordelen:
‘De CTG is een stukje informatie, en de monitor is een technologisch hulpmiddel, niet anders dan je handen. Volgens mij zijn mensen in de loop van de tijd gaan geloven dat dat ding [CTG-bewaking] al hun problemen zal oplossen. Dat het alles zal vertellen wat ze moeten weten. En dus hoef ik niet meer te vertrouwen op mijn handen, en op wat ik weet dat juist is. En het is moeilijk om dat soort dingen tegenwoordig aan mensen te leren, omdat technologie overal aanwezig is.’
'Patiënten worden nauwelijks betrokken bij beslissingen over foetale bewaking'
C. Beleid en systeeminfrastructuur
Beleidskaders en ziekenhuisstructuren versterken indirect het gebruik van CTG-bewaking. CTG-bewaking heeft de voorkeur bij standaardinstellingen in elektronische patiëntendossiers en verplichte protocollen. Afdelingsbeleid heeft directe en indirecte invloed op de beslissingen van zorgverleners over de voorkeursmethode van foetale bewaking, en bevordert of belemmert de toepassing van evidence-based practice. Naast officiële evidence-based beleidsregels zijn er ook beleidsmaatregelen die op het eerste gezicht niets met bewaking te maken hebben, maar toch invloed hebben op hoe foetale bewaking wordt uitgevoerd. Uit de bevindingen bleek dat de invoering van een nieuwe versie van het elektronisch patiëntendossier (EPD) leidde tot een beleidswijziging die de manier veranderde waarop verpleegkundigen hun werk mochten doen. Bij het oude EPD was er geen aparte opdracht van een arts nodig voor elke fase van de verpleegkundige zorg bij foetale bewaking, waardoor verpleegkundigen de vrijheid hadden om beslissingen te nemen op basis van afdelingsbeleid, richtlijnen en de klinische situatie. Het nieuwe EPD beperkte hun autonomie tijdens de intrapartumzorg en vereiste een ‘opdracht’ van een arts voor elke wijziging in de zorg, zoals het starten of stoppen met IA.
D. Rol van de patiënt en communicatiekloof
Patiënten worden grotendeels niet geïnformeerd en worden nauwelijks betrokken bij beslissingen over foetale bewaking. Wanneer er tijdens interviews en observaties gevraagd werd naar de rol van patiëntenvoorkeur, was het meest voorkomende antwoord dat er CTG-bewaking zou worden gebruikt, behalve in het uitzonderlijke geval dat een patiënt om IA vraagt. Navraag bij de patiënt wat voor type bewaking haar voorkeur had, gebeurde zelden, zoals genoemd in de veldnotities: ‘Tenzij de patiënt om IA vraagt of het in haar bevalplan staat, lijkt het erop dat niemand het heeft over haar voorkeur of het met haar bespreekt.’
E. Workflow en gemak
CTG-bewaking past gemakkelijker in moderne klinische workflowstructuren, doordat hiermee bewaking op afstand mogelijk is en het registreren eenvoudiger is. Diverse gynaecologen gaven aan hoe de werkdruk van zorgverleners is verminderd door de ontwikkeling van de technologie: van een los apparaat in elke verloskamer naar centrale bewaking, waarbij meerdere patiënten kunnen worden bewaakt op afstand. Centrale bewaking beïnvloedt de workflow van verpleegkundigen op ten minste twee manieren: het maakt het ‘gedeeld toezicht’ (de gezamenlijke zorg voor patiënten)
makkelijker, en het vereenvoudigt de rapportage. Op de afdeling zagen de onderzoekers regelmatig dat verpleegkundigen de zorg voor patiënten overdroegen terwijl ze in een ruimte met centrale bewaking zaten.
'Dit onderzoek laat zien hoe moeilijk het is om medische handelingen te veranderen, zelfs als het bewijs overduidelijk is'
Traditie versus bewijs
De vijf bovenstaande factoren beïnvloeden en versterken elkaar, wat leidt tot een zichzelf in stand houdende traditie waarbij CTG-bewaking wordt gebruikt ondanks gebrek aan bewijs om deze praktijk te onderbouwen. Door angst voor rechtszaken is er minder training in IA, wat op zijn beurt de afhankelijkheid van CTG- bewaking versterkt, het afdelingsbeleid beïnvloedt en de opties voor vrouwen durante partu beperkt.
Evidence-based zorg wordt ondermijnd door emotionele, institutionele en logistieke weerstand tegen verandering, waardoor CTG-bewaking een verankerde klinische traditie wordt, een overgeërfde praktijk waar geen vraagtekens bij worden gezet.
Om de status quo te veranderen, bevelen de onderzoekers het volgende aan:
• betere voorlichting voor aanstaande ouders over foetale bewaking, waaronder verplichte informed consent, op basis van onderzoek naar de voor- en nadelen van CTG-bewaking en IA;
• herziening van het ziekenhuisbeleid – niet alleen beleid dat expliciet over bewaking gaat, maar ook beleid over hoe bewaking wordt toegepast. Denk bijvoorbeeld aan hoe de eisen van een EPD, verplichte non-stress tests (NST’s) bij opname, of personeelsbeleid kunnen leiden tot CTG-bewaking gedurende de gehele bevalling en het gebruik van IA ontmoedigen;
• het ter discussie stellen van de veelgehoorde aanname dat centrale bewaking goedkoper is, en dat het toepassen van de nationale norm voor een-op-een verpleegkundige zorg waarbij het gebruik van IA wordt ondersteund tot hogere kosten zou leiden;
• verplichte en doorlopende training in IA en CTG-bewaking voor artsen, niet alleen voor verpleegkundigen en verloskundigen.
Ze pleiten niet zozeer voor het afschaffen van bepaalde praktijken, maar voor het implementeren van praktijken waarbij bestaande kennis over bewaking wordt toegepast om de dagelijkse routines in de verloskundige zorg te organiseren. Dat is de eerste stap op weg naar het creëren van een traditie die niet gebaseerd is op klinische gewoonten, maar op bewijs.
Dit onderzoek laat zien hoe moeilijk het is om medische handelingen te veranderen, zelfs als het bewijs overduidelijk is. De hardnekkigheid van CTG-bewaking is het gevolg van een traditie die is gestoeld op de complexe wisselwerking tussen angst, workflow, en traagheid van het zorgstelsel. Om de overgang naar evidence-based verloskundige zorg te bewerkstelligen, is er dan ook niet zozeer beter bewijs nodig, maar een hervorming van het zorgstelsel.
Related articles:
- Spector-Bagdady K, De Vries R, Harris LH, Low LK. Stemming the Standard-of-Care Sprawl: Clinician Self-Interest and the Case of Electronic Fetal Monitoring. Hastings Cent Rep. 2017 Nov;47(6):16-24. doi: 10.1002/hast.781.
- Chuey M, De Vries R, Dal Cin S, Kane Low, L. 2020. Maternity Providers’ Perspectives on Barriers to Utilization of Intermittent Fetal Monitoring A Qualitative Study J Perinat Neonat Nurs 2020, 34 (1), 46–55.
- Dal Cin, S., Kane Low, L., Lillvis, D., Masten, M., De Vries, R, What Do Women Want? Consent for the Use of Electronic Fetal Monitoring, International Journal of Childbirth, Vol. 11, no. 3, October, 2021
- Small KA, Sidebotham M, Fenwick J, Gamble J. “I’m not doing what I should be doing as a midwife”: An ethnographic exploration of central fetal monitoring and perceptions of clinical safety. Women Birth. 2022 Mar;35(2):193-200.
Vier onderwijsprofessionals zwaaien af: De opleiding Verloskunde door de jaren heen
Tekst: Jan de Gier | VRHL Content en Creatie, 2025-3
Beeld: De Beeldredacteur
Per 1 september traden ze uit dienst en laten ze in totaal 94 jaar ervaring achter op de Hogeschool Rotterdam. Annemarie Lodder, Enja Romeijn, Leonie Welling en Stans Verschuren bereiken alle vier de leeftijd van 67 jaar en nemen afscheid van de opleiding Verloskunde. In dit artikel een terugblik op tientallen jaren onderwijs en ontwikkelingen binnen een dynamisch vakgebied.

Hoe ze de opleiding achterlaten? ‘Als een hele goede’, vertelt Leonie onomwonden. ‘We hebben tevreden studenten en scoren elk jaar heel hoog als opleiding. Dat komt omdat we een hecht team van bevlogen docenten hebben en studenten die bewust kiezen voor de opleiding. Dat maakt het makkelijker. In wezen is er niks veranderd ten opzichte van toen ik zelf startte. Natuurlijk zijn er verschillen met de studenten van toen, maar als het bijvoorbeeld om inzet gaat, zie ik vooral overeenkomsten.’
'Studenten letterlijk bij de les te houden, daar gaat het uiteindelijk om'
Essentie
Annemarie vult aan: ‘De essentie van het beroep is natuurlijk nog hetzelfde, net als de motivatie om dit vak uit te oefenen. Er zijn nog altijd meer aanmeldingen dan opleidingsplaatsen. Ook de basisvaardigheden zijn nog steeds herkenbaar natuurlijk. Wat wel veranderd is, is de aandacht voor onderzoek. Dat was er vroeger absoluut niet.’ Of zoals Leonie zegt: ‘Evidence-based medicine moest nog worden uitgevonden.’
Stans luistert er instemmend naar. ‘Ik ben twintig jaar geleden aangenomen om onderzoek in de opleiding in te bedden. Dat kwam toen voor het eerst in het curriculum. Daarvoor werkten we wel evidence-based, maar het was geen leerlijn of iets dergelijks. Hoe studenten iets moeten onderbouwen en bijvoorbeeld de nieuwste (wetenschappelijke) artikelen kunnen vinden in de database, dat was er toen allemaal nog niet.’
Veranderingen
Ook de maatschappelijke context waarin verloskundigen werken, is veranderd. ‘De maatschappij is veeleisender geworden’, vertelt Enja. ‘We leiden studenten op om hier zo goed mogelijk tegen bestand te zijn. Er is meer bureaucreatie en de cliënten zijn mondiger geworden, net als zorgverleners waar je mee samenwerkt. Dat vraagt om een scherpere beroepshouding. Je moet nu meer op je hoede zijn en weten wat er speelt.’
Het zijn uitdagingen waar je als opleiding op in moet spelen, zo benadrukt het viertal. Persoonlijke ontwikkeling is daarbij heel belangrijk. Vroeger, memoreert Leonie, leerde je hoe verloskunde werkte, punt. ‘Hoe je vervolgens volwassen en een professional werd, dat moest je zelf maar uitzoeken.
Dat is wel echt veranderd.’ Annemarie: ‘Studenten moeten zich ook als persoon gaan voegen in het vak. Dus die persoonlijke ontwikkeling is heel belangrijk, ook gezien de samenwerkingsverbanden – met andere zorgprofessionals – die er meer zijn dan vroeger. Het is voor veel studenten een beladen begrip, maar reflectie helpt daar enorm bij. En denk ook aan verschillende werkvormen: samen iets doen als studenten, daarop terugkijken en feedback krijgen over hoe je hebt samengewerkt.’
'Hoe studenten iets moeten onderbouwen en artikelen kunnen vinden in de database, dat was er toen allemaal nog niet'
Terugblik
Wie met 94 jaar onderwijservaring om tafel zit, ontkomt niet aan een terugblik waarbij nostalgie, humor en heimwee elkaar afwisselen. Leverde een student destijds een stagebeoordeling in, dan bestond de begeleiding uit enkel een kort gesprekje aan het bureau. Een wereld van verschil met hoe gestructureerd de begeleiding van studenten én van stagebegeleiders nu geregeld is. ‘Ik herinner me ook dat een student haar proeve van bekwaamheid meerdere keren achter elkaar niet haalde’, blikt Enja terug. ‘We hadden toen besloten dit gesprek spontaan af te nemen, waardoor ze het van tevoren niet wist. Toen slaagde ze wel. Zo ging dat toen, het was minder geformaliseerd.’ Stans, glimlachend: ‘Het was wel zorg op maat voor de student, nu je het zo zegt. Dat doen we nog steeds, maar de opleiding is nu – binnen het kader van de hogeschool – meer gebonden aan regels en afspraken. Dat maakt het niet slechter, in tegendeel zelfs, maar er is wel een verschil in bewegingsvrijheid. Spontaan iets nieuws bedenken en dat direct kunnen uitvoeren is nu minder mogelijk.’
Ondanks de nostalgische terugblik kijken de vier professionals ook heel serieus naar de huidige uitdagingen. ‘Er zijn jonge verloskundigen die het na enkele jaren niet meer volhouden en uit het vak stappen’, vertelt Annemarie. ‘Overbelast, te veel ballen in de lucht. Heel vaak beginnen onze nieuwe collega’s drie dagen na het afstuderen al met werken, soms dezelfde dag nog. En op drie plekken tegelijk. Het arbeidsethos is heel hoog. Als je dan ook een relatie krijgt, kinderen… en dan nog de social media en alle verwachtingen die daarbij horen. Het is niet eenvoudig. Daarom is het ook goed om tijdens de opleiding te kijken naar de balans tussen werk en privé, zeker in een vak waar je dag en nacht beschikbaar moet zijn.’ Enja: ‘Het is allemaal wat complexer geworden. Er is veel overleg, administratie, afstemming met ziekenhuizen. Daar kun je ook aan ten onder gaan.’
'De cliënten zijn mondiger geworden, net als zorgverleners waar je mee samenwerkt'




Thuisbevallingen
Naast beroepsinhoudelijk je vak beheersen, is het belangrijker dan ooit om op de hoogte te zijn van ontwikkelingen in de verloskunde, het werkveld en de maatschappij. Zo is de thuisbevalling heel lang de standaard geweest, maar het gemiddelde is gedaald naar ongeveer 13 procent. ‘Als opleiding
leiden we professionals op die in staat zijn zelfstandig vrouwen en hun partner tijdens de zwangerschap, bevalling en de periode daarna te begeleiden. Ook wanneer de bevalling thuis ‘driehoog achter’ plaatsvindt’, zo illustreert Annemarie. ‘Maar veel bevallingen vinden nu poliklinisch plaats. Mensen willen heel graag naar het ziekenhuis en daarna weer naar huis als het kan. Hoe rolt die ontwikkeling zich uit? En hoe verhoud je je daartoe? Waar sta je als verloskundige voor? Dat zijn belangrijke vragen. Wij houden nog steeds de thuisbevalling hoog, maar hoe lang nog? En hoe erg is dat? Wij maken ons er wel zorgen over. Het is een prachtige kans dat je thuis kan bevallen. Er wordt gesuggereerd dat er in het ziekenhuis niks mis kan gaan, maar dat is uiteraard niet zo. Dat is een spanningsveld: gaan we volledig voor de medische technologie en alles onder controle houden? Of mag een zwangerschap ook een natuurlijk proces zijn waar we vrouwen de autonomie geven, en waar de verloskundige haar bijstaat in ongewisse momenten?’ Leonie: ‘Beroemdheden die een minder leuke bevalling hebben gehad dan gehoopt, hebben daar ook een rol in. Het boekje van Claudia de Breij bijvoorbeeld, dat is een grote aanklacht tegen de verloskunde. Eén ervaring wordt op die manier iets wat voor iedereen lijkt te gelden. Daar kan ik niet tegenop.’
Het maakt dat veel bevallingen van de eerste lijn overgedragen worden naar de tweede lijn, veel meer dan vroeger. ‘In het buitenland vinden bijna alle bevallingen in het ziekenhuis plaats’, vertelt Enja, ‘maar wél altijd geleid door de verloskundige, behalve bij grote pathologie. Dat is een verschil met hier. In Nederland is er echt een duidelijke knik: of je bent eerste lijn, of je bent tweede lijn.’ Stans: ‘Je kunt je afvragen of dat de continuïteit van zorg ten goede komt. En dat is juist zo belangrijk. We moeten ervoor zorgen dat cliënten nooit tussen wal en schip vallen. Dat zij vertrouwen houden in zichzelf omdat de omgeving – de eerste, tweede of derde lijn – het met elkaar goed organiseert.’
Hoogtepunten
Alle vier kijken ze terug op een hele mooie tijd binnen de opleiding waar altijd volop ruimte was voor bijscholing, symposia en zelfontplooiing. Ze konden zich vastbijten in thema’s die uiteindelijk hebben bijgedragen aan de professionalisering van de opleiding. ‘We hebben er niet voor niets zo lang gewerkt’, zo klinkt het, ‘en altijd vier dagen per week’. Ook de opkomst van digitale tools en AI is hen niet ontgaan. ‘Docenten van nu’, zo vat Leonie samen. Hoogtepunten zijn er genoeg: ‘Ik vind het stimulerend dat we als opleidingen ruim tien jaar geleden in gemeenschappelijkheid de herregistratie BIG voor verloskundigen hebben opgepakt’, vertelt Stans. ‘In Rotterdam vindt de begeleiding van dit traject plaats. Het is heel leuk om daarmee bezig te zijn.’
Annemarie: ‘Het herregistratietraject heeft ook mij veel voldoening gegeven. Ik ben trots op collega’s die opnieuw instromen en met vernieuwd elan aan de slag gaan. Dat ik hier 28 jaar heb gewerkt, heeft ook zeker te maken met het begeleidingsaspect van zowel studenten als van stagebegeleiders. De opleiding is intensief en hierdoor voer je wezenlijke gesprekken. Ook tijdens de stages: de gesprekken die we met de student en haar begeleider voeren zijn van groot belang en leveren verbinding op. Ik heb hier zelf ook veel van geleerd. Begeleiden is een kunst en ik ben blij dat we daar zo op hebben ingezet.’
Enja: ‘Die verbinding zoeken is heel mooi, zodat er weer vertrouwen ontstaat tussen student en begeleider. Dat vond ik ook mooi aan het opbouwen van internationalisering. We laten studenten letterlijk over de grens kijken. Hoe ziet de verloskunde eruit in andere landen? Ik had vroeger het idee: wij doen het goed, en zij niet. Maar als je goed kijkt, zie je dat we allemaal hetzelfde nastreven. Onze collega’s over soms verre grenzen doen het op een andere manier, soms zelfs beter. Ik ben er trots op dat we zo zijn gaan kijken.’
'Heel vaak beginnen onze nieuwe collega’s drie dagen na het afstuderen al met werken'
Kaartje
Leonie tovert een kaartje tevoorschijn, geschreven door een oud-student. Ze leest voor: ‘Dankzij jou lopen er verloskundigen rond die zonder jouw support allang het bijltje erbij neer hadden gegooid’. ‘Het gaat mij helemaal niet om die veer in m’n kont, maar om wat we in ons werk kunnen doen: studenten letterlijk bij de les te houden. Daar gaat het uiteindelijk om. Je doet het voor de studenten, en in het verlengde voor de vrouw die onder hun begeleiding gaat bevallen.’
Friese verloskundigen in moeilijke tijden
Tekst: Minie Baron, 2025-3
Beeld: Fryslân Historisch Tijdschrift
Dat verloskundigen zich met hart en ziel inzetten voor hun vak en positie, is van alle tijden. Dat laat historica Minie Baron goed zien in het artikel dat zij schreef voor Fryslân Historisch Tijdschrift. Hierin portretteert ze de drie verloskundigen Antje Velde, Jetske Steen de Jong en Jacobine Jensen in een tijd dat verloskundigen steeds meer concurrentie kregen van artsen en steeds meer vroedvrouwenpraktijken verdwenen. Antje, Jetske en Jacobine startten in 1934 tegen de dalende trend in ieder een praktijk in Friesland. Het artikel van Minie Baron lees je hieronder in bewerkte vorm.
Op 24 april 1934 studeerden zes vroedvrouwen af aan de Kweekschool voor Vroedvrouwen in Amsterdam. Twee kwamen uit Friesland, Antje Velde en Jetske Steen-de Jong. Samen met nog een derde studiegenoot, Jacobine Jensen, vestigden zij zich in deze provincie. Zo’n aanwas was in jaren niet voorgekomen. ‘Door de groote toename van jonge artsen wordt onze praktijk telkens bedreigd’, notuleerde de Friese afdeling van de beroepsvereniging in 1927. Daling van het geboortecijfer remde ook het perspectief op een renderende praktijk. Praktiseerden er in 1807 in Friesland nog rond de 80 vroedvrouwen, in 1893 was dat aantal gehalveerd. In 1933 tellen we er 33 en in 1961 hield het met 16 op. Het aantal artsen daarentegen steeg tussen 1896 en 1933 van 121 naar 194. De perspectieven voor de beroepsgroep namen vanaf ongeveer 1970 weer toe. Begin 2024 waren er 166 vroedvrouwen werkzaam in Friesland. In de jaren twintig en dertig vestigden zich maar sporadisch nieuwelingen in de provincie. De vestiging van de drie verloskundigen in 1934 is dus opvallend te noemen.
'Vroedvrouwen moesten elkaar niet beconcurreren, vond ze'


Startpunt dataverzameling
Antje, Jetske en Jacobine begonnen goed toegerust aan hun beroepscarrière. Zij hadden een – naar de maatstaven van die tijd – moderne opleiding genoten. Die was in 1922 van twee naar drie jaar verlengd. Ook de bevoegdheden werden in 1924 en 1932 uitgebreid. Vroedvrouwen mochten voortaan ook prenatale zorg bieden, adviezen geven, urine- en bloeddrukcontroles uitvoeren, injecties geven en een beperkt aantal medicijnen voorschrijven. Verder mochten ze eventuele liggingsafwijkingen door uitwendige handgrepen opheffen en zwangerschapsziekten bestrijden onder toezicht van een arts. Nieuw was dat van al deze handelingen een dagboek moest worden bijgehouden en dat van elke bevalling een schriftelijk verslag gemaakt moest worden, dat naar de hoofdinspectie gestuurd werd. Door de beroepsvereniging werd een dagboekkaart, ‘volgens voorgeschreven model’, ontworpen. De Friese afdeling bestelde hiervan in 1935 het ruime aantal van 2000 exemplaren. Bij de introductie van deze kaarten in 1932 werd als extra pluspunt genoemd dat de kaarten gebruikt konden worden voor het verkrijgen van nauwkeurige statistische gegevens. En dat kon bij toekomstige discussies in het voordeel van de vroedvrouw zijn, betoogde de beroepsvereniging. We kunnen de introductie van deze kaarten wel beschouwen als het startpunt van het systematisch verzamelen van data door verloskundigen. Dat het inderdaad zijn nut had, bleek bijvoorbeeld bij een onderzoek naar de positie van vroedvrouwen in 1960, waarbij deze kaarten een belangrijke bron bleken te zijn.
'Tijdens de zwangerschap werd zo nu en dan een kwartje meegenomen als de zwangere voor controle kwam'



Groeiende beroepstrots
Het mogen verrichten van hechtingen, een lang gekoesterde wens van vroedvrouwen, kon in 1932 nog niet binnengehaald worden. Niettemin maakte de beroepsgroep rond 1930 belangrijke stappen in het professionaliseringsproces. Een belangrijke rol hierin speelde de Bond van Vrouwelijke Verloskundigen. De Friese afdeling van de bond kwam in 1897 van de grond. In het Interbellum werden vrijwel alle vroedvrouwen, ook Antje, Jetske en Jacobine, lid van deze vereniging. Aan het begin van de twintigste eeuw was de organisatiegraad van met name de plattelandsvroedvrouwen in Friesland nog veel lager.
Stadspraktijk
Jetske Steen–de Jong (Suawoude, 1897 – Willemsoord, 1976) kreeg van huisarts Van Klaveren het advies om zich in Leeuwarden te vestigen. Van Van Klaveren kreeg ze om te beginnen één patiënt doorverwezen (!). Deze goedgunstige houding van de huisarts was meegenomen, want het was erg moeilijk om vanuit het niets een eigen praktijk op te bouwen. Het echtpaar had geen geld om een praktijk te kopen. Voor een bevalling bracht Jetske ƒ 12,50 in rekening, maar veel patiënten konden dat niet betalen. Tijdens de zwangerschap werd zo nu en dan een kwartje meegenomen als de zwangere voor controle kwam. Die controles vonden in de woonkamer op de sofa plaats. De achterkamer was de wachtkamer. Er werden lakens voor het raam gespannen om inkijk te voorkomen.
Om het inkomen te verhogen werd Jetske ook gemeentevroedvrouw. In die hoedanigheid hielp ze cliënten van de armenzorg. Dat leverde in 1934 ƒ 10,- per bevalling op. Als ze in vervuilde gezinnen kwam, nam ze schone lakens van huis mee. Ook had ze een zelfgemaakt couveusekistje met drie kruiken om baby’s op temperatuur te houden. Haar herhaaldelijke verzoek om een vaste aanstelling bij de gemeente werd niet gehonoreerd. Toen een arts een deel van haar armenpraktijk wilde overnemen, werd ze door de gemeente voor dat deel zonder pardon aan de kant geschoven. Een andere inkomstenbron was haar verbintenis met het grootste ziekenfonds van Leeuwarden, Eendracht Maakt Macht. Ook dit fonds betaalde per bevalling uit. In 1934 keerde het fonds ƒ 438,- uit aan de drie aan haar verbonden vroedvrouwen.
Geboortegolf
Ondanks de zware eerste jaren lukte het Jetske een goede reputatie en een rendabele praktijk op te bouwen. De geboortegolf na de oorlog gaf veel werk. Ze deed toen honderden bevallingen per jaar. Voor veel – grote – gezinnen in Huizum in Leeuwarden werd ze dé vroedvrouw. Jetske noemde haar patiënten steevast ‘kindje’, veel patiënten noemden haar ‘Steentje’. Een enkeling vond haar streng, maar over het algemeen werd ze vriendelijk en moederlijk gevonden, al was ze soms wat afstandelijk. Jetske was een actief lid van de Bond. Ze miste bijna geen enkele bijeenkomst en wierp zich op als provinciaal vertegenwoordigster voor de landelijke vergaderingen. Vroedvrouwen moesten elkaar niet beconcurreren, vond ze. Er konden wel als groep, maar niet als individu, aanbevelingsadvertenties in de kranten geplaatst worden. Ook zat ze enige tijd in de contactgroep met medici en in het tuchtcollege. Kortom, ze was een moderne professional. Jetske was een fysiek en mentaal sterke vrouw met uitgesproken maatschappelijke opvattingen: overtuigd drankbestrijdster, lid van de Geheelonthoudersbond en van de Rein Leven Beweging. Haar activistische houding bleek ook uit haar felle reacties als mannen besluiten namen over de positie van vrouwen. ‘Weer mannen die beslissen over mijn werk’, het was haar een paar keer overkomen. In 1969, op 72-jarige leeftijd, stopte ze met haar praktijk. Ze had toen ongeveer 8.000 baby’s ter wereld geholpen en op veel inwoners een onuitwisbare indruk nagelaten. Haar praktijk werd overgenomen door collega Timmermans-Hoekstra.
Plattelandspraktijken
Antje Velde en Jacobine Jensen konden ook geen praktijk kopen. Beiden hadden hun vader op jonge leeftijd verloren en waren afhankelijk van door anderen gecreëerde mogelijkheden. Het beperkte hun keuzemogelijkheden. Jacobine (Den Haag, 1911 - Sint Annaparochie, 1983) werd door huisarts Kliphuis uit Sint Annaparochie gevraagd om de zwangere vroedvrouw Swerms-de Jager te vervangen. Na haar bevalling volgde ze Swerms-de Jager op. Het werkgebied bestond uit de dorpen Sint Annaparochie, Sint Jacobiparochie, Berlikum en Westhoek. Jacobine had, net als Jetske en Antje, naast de particuliere praktijk een contract als gemeentevroedvrouw. Deze combinatie kwam tot 1942 vaak voor. In het gemeenteverslag over 1937 wordt vermeld dat twaalf keer verloskundige zorg aan armen is verleend. Daarvoor kreeg ze ruim ƒ 14,- per bevalling.
In de particuliere praktijk vroeg Jacobine ƒ 15,- per bevalling. Dit honorarium lag iets hoger dan dat van Jetske. Huisartsen vroegen aan boeren ƒ 25,-. Toen dit haar ter ore kwam, eiste ze hetzelfde bedrag van deze patiëntengroep, temeer omdat ze meer ervaring in het begeleiden van bevallingen had dan de huisartsen. Het is niet meer na te gaan hoe groot haar praktijk was of hoeveel kinderen ze ter wereld heeft geholpen. Hoogstwaarschijnlijk was haar praktijk kleiner vergeleken met de stadspraktijk van Jetske. Haar particuliere praktijk was, net als bij Jetske, groter dan de armenzorgpraktijk.
Bevlogen en betrokken
De werkomstandigheden op het platteland waren veel zwaarder dan in de stad. Op de fiets, in weer en wind, in de zomer en in bitterkoude winters en bij nacht en ontij, werden de kraamvrouwen bezocht. De prenatale controles vonden soms in haar voorkamer plaats, maar meestal bij de zwangere vrouwen thuis. Na haar huwelijk in 1935 met melkventer en kunstschilder Johannes Blanksma kreeg het echtpaar drie kinderen. Een ‘meisje voor dag en nacht’, zoals dat destijds genoemd werd, runde het gezin omdat Jacobine op de onmogelijkste tijden opgeroepen werd. Jacobine hield van haar werk en was een bevlogen verloskundige. Op het stijlvolle marmeren bord naast de voordeur stond ‘verloskundige’ vermeld, niet vroedvrouw. Patiënten en dorpsgenoten noemden haar ‘juffrouw’. Na de geboorte van haar derde kind, in 1944, stopte ze met haar praktijk. Die werd overgenomen door collega Zwaagmans uit Dokkum. Hierna ging ze nog jaren door als vervangster voor collega’s in de regio. Jacobines maatschappelijke betrokkenheid uitte zich in diverse bestuursfuncties, vooral bij onderwijsinstellingen. Ze was medeoprichtster van de plaatselijke ambachtsschool. Haar sociale bewogenheid spreekt uit haar kledinggiften aan arme gezinnen en het lagere honorarium dat ze in rekening bracht aan arme gezinnen.
'Statistische gegevens konden bij toekomstige discussies in het voordeel van de vroedvrouw zijn'
Antje in Beets
Antje (Nijeberkoop, 1912 – Epe, 2011) werd benoemd als gemeentevroedvrouw in Opsterland, met als standplaats Beets (nu Nij Beets). De dorpen Beetsterzwaag en Olterterp werden aan haar werkgebied toegevoegd. De Vereniging Plaatselijk Belang van Beets had zich bij de gemeente met succes sterk gemaakt voor de vestiging van een verloskundige in het dorp. M. Out was er van 1933 tot 1935, Antje Velde van 1935 tot 1944. De fractie van de AR in de gemeenteraad stelde de positie voortdurend ter discussie. Zij vond de praktijk te klein om te subsidiëren.
De CPN-fractie zag het tractement als een vestigingstoelage, ‘bedoeld als toelage op de particuliere praktijk, welke de patiënten omvat die slechts een geringe vergoeding kunnen betalen.’ Medio 1936 had Antje nog maar vier armenzorgpatiënten gehad. In 1936 en 1938 hielp ze respectievelijk vijf en acht armenzorgpatiënten. In 1938 werd de armenzorgpraktijk aan huisarts Pasma aangeboden, maar die vond het geboden bedrag veel te laag. Dat redde de positie van Antje. Het is niet bekend wat Antje voor een particuliere bevalling vroeg. Kennelijk was het moeilijk om het honorarium te betalen als men net boven de armenzorggrens zat.
De verdiensten van Antje waren niet florissant. Het gemeentetractement bedroeg aanvankelijk ƒ 850,- en liep op tot ƒ 1.000,-, plus ƒ 50,- vergoeding voor verbandmiddelen en fietsonderhoud. Daarnaast kreeg ze per bevalling ƒ 5,- van het Burgerlijk Armbestuur, maar dat verviel in 1938. In 1940 rapporteerde ze het gemeentebestuur dat de jaarinkomsten uit de particulierepraktijk gemiddeld ƒ 209,- bedroegen. Haar totale jaarinkomen kwam nooit ver boven de ƒ 1.200,- uit. Hiervoor hielp ze naar schatting 30 tot 40 kraamvrouwen. In de negen Beetster jaren heeft ze ongeveer 300 tot 400 baby’s ter wereld geholpen. De kleine praktijk had geen potentie om te groeien.
Ziekenfondsverzekering
De plattelandspraktijken hadden het vanaf 1942 extra moeilijk, omdat de bezetter een verplichte ziekenfondsverzekering voor mensen in loondienst afkondigde. Men kon nu kiezen tussen een arts of een vroedvrouw. Het aantal kraamvrouwen dat in aanmerking kwam voor gratis armenzorg nam hierna drastisch af. Voor gemeenten was dit het sein om de contracten met de gemeentevroedvrouwen niet te verlengen. Antje kreeg op 16 juni 1944 op eigen verzoek eervol ontslag omdat zij met haar gezin naar Sneek verhuisde. De gemeente contracteerde hierna niet weer een verloskundige in Beets en haar particuliere praktijk werd evenmin overgenomen.
Verdwijnen
Vroedvrouwen waren voor hun praktijkmogelijkheden afhankelijk van de ruimte die huisartsen en gemeentebesturen hen gunden. Van de drie hier beschreven praktijken waren twee nieuw, waarvan een niet levensvatbaar bleek te zijn. Vroedvrouwen waren trotse en sterke vrouwen, die zoveel mogelijk hun eigen beroepsinhoud wilden bepalen. Dat van de lichting 1934 zich drie in Friesland vestigden, kwam vooral omdat twee van hen hier vandaan kwamen en hun oude contacten ten nutte maakten. Jetske haalde het contact met haar voormalige huisarts aan. Antjes moeder woonde in Gorredijk en Antje kon van daaruit haar mogelijkheden overzien. Haar zwager was bovendien commies op het gemeentekantoor in Beetsterzwaag. Het is niet bekend hoe de relatie tussen Jacobine en huisarts Kliphuis tot stand is gekomen.
In 1934 waren in Friesland nog acht kleine vroedvrouwenpraktijken in dorpen, alle in het noordoosten en zuidoosten van de provincie. In grote delen van Friesland hadden de artsen op het platteland de verloskunde al geheel overgenomen. De neergang van het beroep was vooral op het platteland te zien, terwijl in de steden er nog wel mogelijkheden waren om een praktijk op te bouwen.
De levensverhalen van Jetske, Antje en Jacobine laten zien hoe vroedvrouwen hun plek moesten bevechten in een landschap dat langzaam verschoof. Tussen persoonlijke netwerken, gemeentebeleid en de macht van huisartsen door, probeerden zij een toekomst voor hun vak vorm te geven.
Nieuwe Big Baby Trial: Onvoldoende bewijs voor inleiding bij verdenking macrosomie
Tekst: Anna Seijmonsbergen, Corine Verhoeven, Ank de Jonge
Begin mei werd in het Verenigd Koninkrijk de Big Baby Trial gepubliceerd, een studie waarbij werd onderzocht of het inleiden van de baring bij verdenking op macrosomie leidt tot betere uitkomsten. De resultaten tonen aan dat de meeste baby’s met een verdenking op macrosomie uiteindelijk niet macrosoom zijn en dat ernstige schade door macrosomie zelden voorkomt. Het inleiden van de baring blijkt daardoor nauwelijks voordeel te bieden. In dit artikel een overzicht van de opzet en resultaten van deze studie, gevolgd door een kritische beschouwing.
Studieopzet
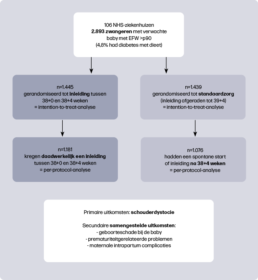
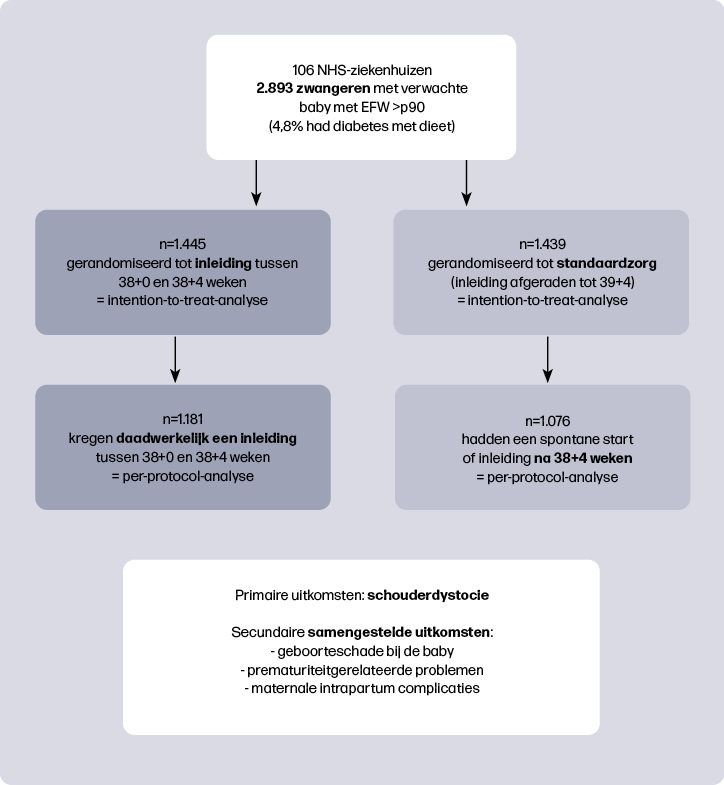
De Big Baby Trial is een gerandomiseerde studie, uitgevoerd in 106 ziekenhuizen binnen de Britse NHS1. Zwangeren kwamen in aanmerking wanneer het verwachte geboortegewicht (EFW) tussen 35+0 en 38+0 weken boven het 90e percentiel lag op de GROW-curve2,3. Vrouwen met dieet-gecontroleerde diabetes konden deelnemen (4,8% van de deelnemers). Het aandeel vrouwen dat weigerde deel te nemen is niet duidelijk uit de publicatie af te leiden. De helft van de deelnemers werd gerandomiseerd voor inleiding tussen 38+0 en 38+4 weken, de andere helft kreeg standaard zorg waarbij inleiding vóór 39+4 werd afgeraden. De primaire uitkomstmaat was schouderdystocie, gedefinieerd als een vaginale geboorte waarbij na falen van zachte tractie extra handelingen nodig waren voor de geboorte van de schouders. Daarnaast werden diverse secundaire uitkomstmaten onderzocht, waaronder drie samengestelde: geboorteschade (bijvoorbeeld fracturen, plexus brachialis laesies), prematuriteit gerelateerde neonatale problemen (bijvoorbeeld fototherapie, beademing) en maternale complicaties tijdens de baring (bijvoorbeeld derde- of vierdegraads ruptuur of bloedverlies ≥500 ml). Zie figuur 1 voor de studieopzet.
'Opvallend laag was de positief voorspellende waarde van verdenking macrosomie'
Studie voortijdig stopgezet
Hoewel het doel was om 4.000 zwangeren te includeren, werd de studie vroegtijdig gestopt. De incidentie van schouderdystocie bleek lager dan verwacht in de standaardzorggroep, waardoor 12.884 vrouwen nodig zouden zijn geweest om een statistisch significant verschil aan te kunnen tonen. Daarnaast verliepen de inclusies traag, -waardoor voortzetting niet haalbaar en ethisch werd geacht.
Kortetermijnuitkomsten
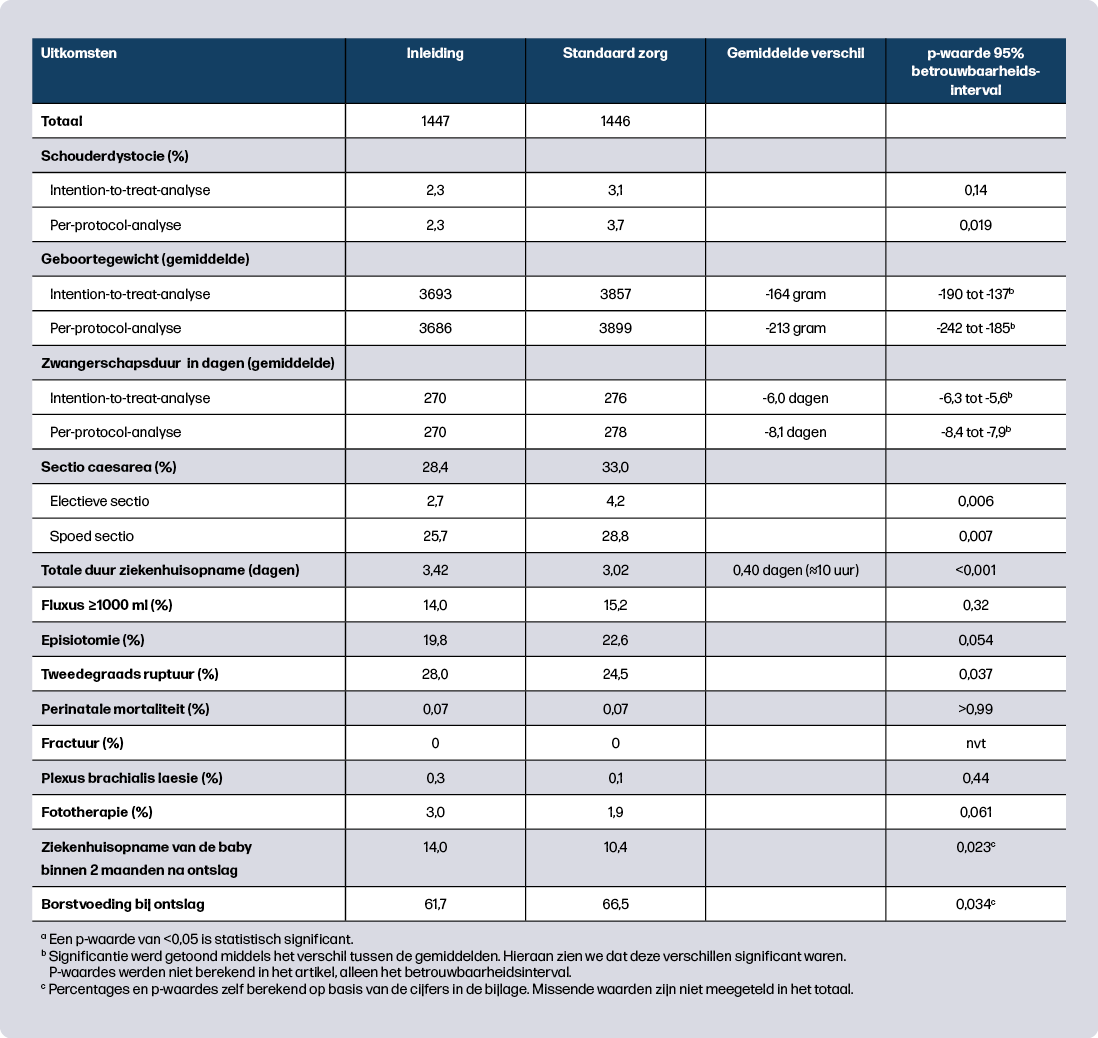
Een schouderdystocie trad op bij 2,3% van de vrouwen in de inleidgroep en bij 3,1% in de standaardzorggroep (intention-to-treat-analyse, waarbij vrouwen in de groep werden geanalyseerd waarin ze gerandomiseerd waren, ongeacht wat uiteindelijk het beleid was), een niet-significant verschil. Het geboortegewicht lag gemiddeld 164 gram lager in de inleidgroep. In de per-protocol-analyse (waarbij vrouwen werden vergeleken die daadwerkelijk waren ingeleid in de inleidgroep en waarbij was afgewacht in de standaardzorggroep) was het verschil in schouderdystocie wél significant: 2,3% in de inleidgroep die daadwerkelijk een inleiding kreeg versus 3,7% in de standaardzorggroep die een spontane start had of inleiding kreeg na 38+4 weken, met een gemiddeld geboortegewicht verschil van 213 gram. Voor de overige uitkomsten werd alleen een intention-to-treat-analyse verricht.
De opnameduur was gemiddeld 10 uur langer in de inleidgroep. Het sectiopercentage was lager (28,4% versus 33,0%). Dit ligt aanzienlijk hoger dan in Nederland en het is de vraag in hoeverre dit extrapoleerbaar is naar ons land. Een tweedegraadsruptuur kwam vaker voor in de inleidgroep (28,0% versus 24,5%). Er werden geen significante verschillen gevonden voor fluxus ≥1000 ml, episiotomie, derde- of vierdegraads ruptuur, perinatale mortaliteit, fracturen, plexus brachialis laesie en fototherapie. De maternale samengestelde uitkomst kwam minder vaak voor in de inleidgroep (45,8% versus 50,3%). De incidentie hiervan was hoog, omdat bloedverlies ≥500 ml de belangrijkste uitkomst was, terwijl 500-999 ml bloedverlies voor de meeste vrouwen niet klinisch relevant is. De twee samengestelde uitkomstmaten voor baby’s waren niet significant verschillend.
Langetermijnuitkomsten
Langetermijnuitkomsten na twee en zes maanden werden enkel in de bijlagen gepubliceerd en de percentages werden niet statistisch getoetst. De berekende p-waardes tonen significante verschillen na twee maanden: na inleiding meer opnames van de baby na ontslag in de inleidgroep (14,0% versus 10,4%; p = 0,023) en minder borstvoeding bij ontslag (61,7% versus 66,5%; p = 0,034). Na zes maanden waren de verschillen niet meer significant, mogelijk door het kleiner aantal respondenten.
De kosten van inleiden waren gemiddeld £89 hoger per vrouw, vooral door hogere neonatale zorgkosten. Inleiden bleek niet kosteneffectief: het voorkomen van één geval van schouderdystocie kostte geschat £11.879 en voor een maternale QALY (quality adjusted life year) werden de kosten geschat op £39.5184.
Wat valt op?
In deze studie werd zowel een intention-to-treat- als per-protocol-analyse uitgevoerd. De per-protocol-analyse werd slechts uitgevoerd voor schouderdystocie, zwangerschapsduur en geboortegewicht. De per-protocol-analyse geeft inzicht in de uitkomsten als daadwerkelijk het beleid is gevoerd waartoe gerandomiseerd was. In de inleidgroep betrof dit 82% van de zwangeren en in de standaard-zorggroep slechts 74%. Echter, ook in deze groep werd 70,6% alsnog ingeleid, met een gemiddeld zwangerschapsduurverschil van slechts zes dagen. Dit laat zien dat in deze studieperiode laagdrempelig werd overgegaan tot inleiding. Daarnaast werden langetermijnuitkomsten onderzocht, maar de resultaten werden niet besproken in het hoofdartikel. Wat ook opvalt is de lagere incidentie schouderdystocie dan in eerdere studies.
'Het grote percentage misdiagnoses leidt tot overbehandeling bij 59% van de zwangeren met een verdenking macrosomie'
Ter vergelijking: in de Cochrane-review had 3,6% van de vrouwen in de inleidgroep een schouderdystocie en 6,1% in de groep met afwachtend beleid5. Daarentegen was de incidentie van plexus brachialis laesie relatief hoog: 6 van de 77 gevallen van schouderdystocie (7,8%) in de huidige
Big Baby Trial. In een Nederlandse studie onder laagrisico zwangeren met schouderdystocie was de incidentie plexus brachialis laesie 3,1%6. Opvallend laag was de positief voorspellende waarde van verdenking macrosomie: slechts 41% van de baby’s met een geschat gewicht boven de p90 bleek werkelijk macrosoom (>p90) bij geboorte.
Deze nieuwe Big Baby Trial toont veel lagere incidenties schouderdystocie dan eerdere studies en slechts geringe voordelen van inleiding bij verdenking macrosomie. De auteurs noemen als mogelijke reden dat er meer gezamenlijk getraind wordt in acute vaardigheden. Het is zinvoller om daarop in te zetten en daarmee de kans op complicaties bij alle baringen te verlagen, dan het aantal inleidingen te verhogen.
Het grote percentage misdiagnoses leidt tot overbehandeling bij 59% van de zwangeren met een verdenking macrosomie. Daarnaast ontbreken gegevens over de ervaringen van vrouwen en is er weinig bekend over de langetermijnuitkomsten. Inleiden lijkt alleen voordelig om de kans op schouderdystocie en sectio caesarea te verlagen. Echter, de incidentie sectio is in Nederland lager, waardoor dit cijfer voor de Nederlandse populatie niet representatief is. Bovendien zijn er vrouwvriendelijkere manieren om het aantal sectio’s te beperken, zoals continue begeleiding. Schouderdystocie op zichzelf is geen morbiditeit, maar de eventuele gevolgen ervan wel. De kosten om één schouderdystocie te voorkomen zijn hoog en de uiteindelijke kans op blijvende schade bij de baby zo laag dat verschillen niet significant verschillend waren.
Opmerkelijk is dat de gemiddelde tijd tussen geboorte van hoofd en schouders in deze studie slechts 1,09 (inleiding) en 1,21 minuten (standaardzorg) was. Dat roept de vraag op of het beleid ‘geboorte in twee stappen’ nog gangbaar is in het Verenigd Koninkrijk. Wachten op de volgende wee lijkt uit eerdere studies juist beschermend tegen schouderdystocie. In een analyse van drie studies met 13.237 vrouwen met verdenking macrosomie trad bij wachten geen plexus brachialis laesie op, terwijl de incidentie 0,09% was bij baringen waarbij niet werd gewacht op de volgende wee8. Het wachten op de volgende wee voor de geboorte van de schouders lijkt effectiever dan het inleiden van de baring.
'Wachten op de volgende wee lijkt uit eerdere studies juist beschermend tegen schouderdystocie'
Inleiden of niet?
De auteurs van de Big Baby Trial concluderen dat een vroege inleiding vanwege verdenking macrosomie een mogelijke optie is. Wij als onderzoekers trekken een andere conclusie: deze studie toont aan dat inleiding bij verdenking macrosomie leidt tot weinig voordelen en wel nadelen, en dat veel vrouwen onterecht worden behandeld. Een interventie zou alleen aangeboden moeten worden als de voordelen opwegen tegen de nadelen, met een juiste balans van kosten en zorgcapaciteit. Zeker met de huidige capaciteitsproblemen leiden meer inleidingen tot een beperkte toegang tot zorg voor andere vrouwen. Op basis hiervan menen wij dat een inleiding op grond van verdenking macrosomie, op basis van deze en eerdere studies, niet routinematig zou moeten worden aangeboden.
Auteurs
Dr. Anna E Seijmonsbergen-Schermers1
verloskundige, onderzoeker
Prof. dr. Corine JM Verhoeven1
verloskundige, onderzoeker
Prof. dr. Ank de Jonge1
verloskundige, onderzoeker
1 Verloskundige Wetenschap, Amsterdam UMC, UMCG en AVAG/ InHolland
Bronnen
1. Gardosi J, Ewington LJ, Booth K, Bick D, Bouliotis G, Butler E, Deshpande S, Ellson H, Fisher J, Gornall A, Lall R, Mistry H, Naghdi S, Petrou S, Slowther AM, Wood S, Underwood M, Quenby S. Induction of labour versus standard care to prevent shoulder dystocia in fetuses suspected to be large for gestational age in the UK (the Big Baby trial): a multicentre, open-label, randomised controlled trial. Lancet. 2025 May 1:S0140-6736(25)00162-X.
2. Gardosi J, Francis A, Turner S, Williams M. Customized growth charts: rationale, validation and clinical benefits. Am J Obstet Gynecol. 2018;218(2S):S609-S18.
3. Butler E, Hugh O, Gardosi J. Evaluating the Growth Assessment Protocol for stillbirth prevention: progress and challenges. Journal of Perinatal Medicine. 2022;50(6):737-47.
4. Naghdi S, Petrou S, Underwood M, Deshpande S, Quenby S, Ewington L, Gardosi J, Mistry H. Is It Cost-Effective to Induce Labour Early to Prevent Shoulder Dystocia? Evidence From the Big Baby Trial. BJOG. 2025 May 1. doi: 10.1111/1471-0528.18160. Epub ahead of print. PMID: 40311608.
5. Boulvain M, Thornton JG. Induction of labour at or near term for suspected fetal macrosomia. Cochrane Database Syst Rev. 2023 Mar 8;3(3):CD000938.
6. Kallianidis AF, Smit M, van RJ. Shoulder dystocia in primary midwifery care in the Netherlands. Acta Obstet Gynecol Scand. 2016;95(2):203-9.
7. Boulvain M, Senat MV, Perrotin F, Winer N, Beucher G, Subtil D, Bretelle F, Azria E, Hejaiej D, Vendittelli F, Capelle M, Langer B, Matis R, Connan L, Gillard P, Kirkpatrick C, Ceysens G, Faron G, Irion O, Re et Gynécologie (GROG). Induction of labour versus expectant management for large-for-date fetuses: a randomised controlled trial. Lancet. 2015 Jun 27;385(9987):2600-5. doi: 10.1016/S0140-6736(14)61904-8. Epub 2015 Apr 8. PMID: 25863654.
8. Richtlijn Schouderdystocie. URL: https://richtlijnendatabase.nl/richtlijn/schouderdystocie/deliver_through-strategie_versus_wachten_op_volgende_wee.html
Geslaagd!
Tekst: Academies, 2025-3
In het studiejaar 2024-2025 heeft weer een nieuwe lichting verloskundigen in Nederland haar diploma behaald. Van harte gefeliciteerd allemaal en welkom in ons mooie vak!
Academie Verloskunde – Amsterdam en Groningen (AVAG):
Groningen
Annabel Plompen
Anne-Rixt Reitsma
Carlijn Houtstra
Channa Vermeulen
Demi Colenbrander
Demy Pot
Emma ter Keurs
Esmee Bennink
Eva Plomp
Floor Wielens
Gemma Brunink
Iris Mulder
Jamie Post
Jannieke Eenkhoorn
Joëlle Oudendorp
Karlijn Veldmaat
Kim Meijerink
Maria van den Nagel
Marleen ten Have
Marrit van Pals
Maureen den Butter
Mendy van Leussen
Merle Rietman
Renate Spans
Sam Veldhuis
Sofie Schippers
Sophie Hoving
Amsterdam
Annika Siemerink
Bregje Jimmink
Dagmar Oldemans
Eefje de Boer
Eline van Veen
Elisa Fokkema
Elonie Nagtegaal
Emma van Schaik
Eveline Hemrica
Evi Oosterhoorn
Famke Ozinga
Floortje Koopman
Geraldine de Jong
Hinke Blonk
Ilse van Vulpen
Iman El Mezziani
Joyce Naaijkens
Lindsey Houben
Lois van der Horst
Mabel van Antwerpen
Madelief Vermeulen
Marcelle van Wijngaarden
Mareille Valkenburg
Myrthe de Jonge
Myrthe Vonk
Nadia Mulderij
Nienke Wismeijer
Noa Rozemeijer
Noah Boshuizen
Pommeline vd Post
Quirine Brahma
Sterre Bogaerts
Tyrza Heijligers
Verloskunde Academie Rotterdam
Aalayah Rustenberg
Alette Smit
Anouk den Hartog
Astrid Gegamian
Bibi Bron
Charlotte Maas
Cindy Cornelisse
Danique Kromkamp
Denise Jansen
Deondra Hooplot
Dewi van den Eerenbeemt
Emily Offermans
Emmie van Vugt
Esmee Voois
Eva van der Zaan
Geralda Groeneveld
Isabelle Bouma
Jamie Brabander
Julia Böversen
Kayleigh Matse
Lisa Lagerwerf
Lotte van der Strate
Maaike van de Donk
Maike van Eijndthoven
Maria van Vulpen
Mariana de Raaij
Marjolein Nagel
Marloes Kersten
Mary-Louise Volk
Merle Nieuwenhuizen
Mirjam van der Meijden
Naftaly Doth
Nanda Kommené
Natascha Ipenburg
Noa Dapper
Petra Lomartire
Phoebe van Ballegooijen
Pien Meester
Roosmarijn Bruinaars
Sabine Stuiver
Sacha Burger
Sanne de Jong
Sanne Schotting
Senna Bosland
Shamila Viotty
Shareen Alli
Sifra van den Herik
Youssra el Azrak
Academie Verloskunde Maastricht (AVM)
Anne Groen
Ayse Ödev
Bregje van Tongeren
Bridget Vogelzangs
Chiara Rizzo
Claudia van Es
Daniëlle Gloudemans
Femke van der Cruijsen
Fleur Verhoeven
Gaya Jacobs
Imke Penninx
Imke van der Putten
Jasmin Guérin
Joëlle Macheels
Jolien de Vaan
Julie Smit
Kelly Smits
Kiki Bakers
Kyona Moes
Lieke Geven
Liesl Vermonden
Lonneke de Bruijn
Lotte Kortis
Marieke Verweij
Mijntje Gons
Mira Riksen
Nina Wullems
Pien van Veldhoven
Tessa Hilgerdenaar
Veerle Pisters
Welke medicijnen kunnen gebruikt worden rondom de zwangerschap? Check het in een handige app
Tekst: Veronique Maas, 2025-3
Beeld: Moeders van Morgen – Bijwerkingencentrum Lareb
‘Kan ik een maagzuurremmer nemen tijdens de zwangerschap?’ Of ‘hoe zit het met ibuprofen als ik borstvoeding geef?’ Waarschijnlijk vragen die je regelmatig krijgt. Het antwoord op deze vragen is makkelijk te vinden in de MediMama app van Moeders van Morgen Lareb.
In deze app zie je in één oogopslag of zwangeren of vrouwen die borstvoeding geven het middel wel of beter niet kunnen gebruiken tijdens de zwangerschap of borstvoedingsperiode. Je vindt er betrouwbare informatie over de veiligheid van met name zelfzorgmiddelen en een aantal veel gebruikte voorgeschreven medicijnen. De app is gratis en er staan ruim 250 verschillende medicijnen in, waaronder pijnstillers, hooikoortsmiddelen en neussprays.
Ontwikkeling van de MediMama app
Het idee voor de app kwam van een verloskundige die aangaf behoefte te hebben aan de soort ‘ZwangerHap app’ maar dan voor medicijnen. Er is een specifieke focus op zelfzorgmiddelen omdat bij het kopen van deze medicijnen meestal geen zorgverlener betrokken is. Daarom is het voor deze middelen extra van belang dat vrouwen zichzelf goed informeren over de mogelijke risico’s. De MediMama app heeft geen commerciële belangen en is ontwikkeld in nauwe samenwerking met de KNOV, de NVOG, het CBD (Centraal Bureau Drogisterijbedrijven) en heel veel vrouwen uit de doelgroep. De informatie in de app is gebaseerd op internationale wetenschappelijke literatuur en onderzoek van Moeders van Morgen Lareb.
Inzichten in de MediMama app
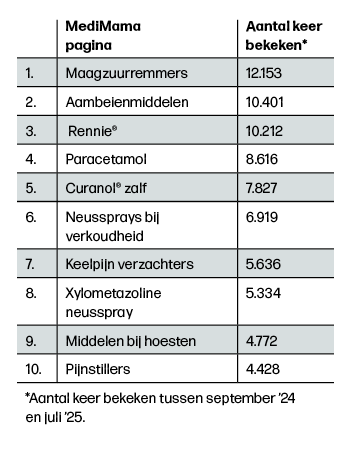
Op Moederdag 2024 is de MediMama app gelanceerd met een landelijke promotiecampagne. In het afgelopen jaar is de app onder de aandacht gebracht via onder andere social media, grote zwangerschapsplatforms, in drogisterijen en tijdens de Negenmaandenbeurs. Inmiddels is de app al meer dan 25.000 keer gedownload en heeft hij gemiddeld zo’n driehonderd gebruikers per dag. De meest bekeken pagina’s in de MediMama app gaan over maagzuurremmers, aambeienmiddelen, Rennie® en paracetamol (zie ook tabel 1).
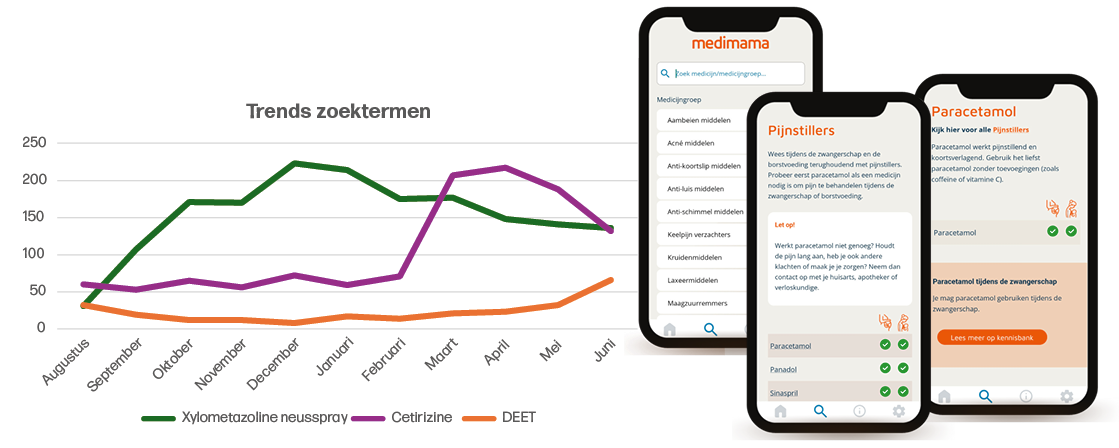
Elke maand wordt er op basis van de gebruikte zoektermen gekeken of er behoefte is aan het toevoegen van nieuwe medicijnen aan de app. Via een knop in de app kunnen gebruikers ook zelf een verzoek doen voor middelen die ze missen. Op basis van de zoektermen worden trends in de informatiebehoefte gevonden. Zo is bijvoorbeeld in de zomer de behoefte aan informatie over DEET toegenomen, terwijl in de winter de vraag naar verkoudheidsproducten groter is (figuur 1). Ook in het voorjaar is een grote piek te zien in het zoekgedrag, dan met name naar hooikoortsproducten als cetirizine.
Meer weten?
Ben je benieuwd naar de app? De MediMama app is te downloaden in de Google Play Store of App Store. Wil je gratis promotiemateriaal ontvangen voor in de praktijk of heb je inhoudelijke suggesties? Mail dan naar info@moedersvanmorgen.nl.
MediMama feitjes
- Je kunt in de MediMama app zowel op merk als op werkzame stof zoeken;
- In de app staan momenteel 264 medicijnen, waarvan 198 zelfzorgmiddelen en 66 medicijnen op recept;
- De app heeft gemiddeld zo’n 300 gebruikers per dag;
- De app geeft ook leefstijladviezen die kunnen helpen bij het verminderen van klachten zonder dat er meteen gestart hoeft te worden met medicijnen;
- De medicijnen in de app zijn ingedeeld in 27 verschillende medicijngroepen. De laatst toegevoegde groepen zijn verkoudheidsbalsems en mondspoelingen;
- Gebruikers bekijken gemiddeld 3 pagina’s per bezoek in de app;
- Je kunt via de app doorklikken naar de Moeders van Morgen Lareb kennisbank voor uitgebreidere informatie over de veiligheid van het medicijn;
- Liever geen app downloaden? Er is ook een webversie van MediMama beschikbaar via medimama.nl
* De verticale as geeft het totaal aantal keer weer dat dit middel gezocht is in de MediMama app.
Ervaringen met continue zorg
Tekst: Brigitte Tebbe | VRHL Content en Creatie, 2025-2
Continuïteit van zorgverlener, zoals besproken in het extract van Renate Simmelink et al: ‘Understanding how midwife-led continuity of care (MLCC) can be implemented and under what circumstances: a realist review’, levert mooie resultaten op, maar kent ook een aantal praktische uitdagingen. Daarom delen verloskundigen Janneke Gitsels, Caroline Kooij en Sanne Brons hun ervaring met het leveren van continue zorg. Ondernemer Desire Melchiot deelt haar ervaring vanuit cliëntperspectief.

Caroline Kooij: 'Zwangeren zijn de kanariepietjes in de kolenmijn'
Caroline Kooij werkt in een caseloadteam van twee verloskundigen in eerstelijnspraktijk Kairos in Amsterdam. Zij vertelt: ‘Meerdere dagen oproepbaar zijn vind ik niet zo lastig. Wanneer er nu iemand midden in de nacht belt, is er nog wel de fysieke hobbel om op te staan, maar ik ben vooral nieuwsgierig, omdat ik de vrouw persoonlijk ken. Om continue zorg goed te kunnen leveren, moet je wel waken over je eigen emotionele beschikbaarheid; je komt heel dichtbij en daardoor is het contact intensiever. Over het coachende stuk leerden we op de verloskunde academie niet zoveel. Daar heb ik extra cursussen en een coachopleiding voor gevolgd. Ook omdat ik dat zelf interessant vind.’
Zwangeren zijn de kanariepietjes in de kolenmijn, schetst ze. ‘Ze laten ons overduidelijk zien wat er niet klopt aan ons geboortezorgsysteem. Wat ik zie, is dat grote groepspraktijken meer zijn ingericht rondom de werkbaarheid voor de verloskundige. Caseloadpraktijken meer rondom de beste uitkomst en ervaringen van zwangeren. Dat wij investeren in onze cliënten en meer zorg op maat geven, zien de tweedelijnscollega’s waar we mee werken als meerwaarde van de eerste lijn. Terwijl zij juist weer goed zijn in interventies en snel contact maken. De samenwerking verloopt heel goed. Om te zorgen dat continue zorg breder wordt opgepakt, doen we mee aan onderzoek. Maar er is iets veel groters nodig. De beroepsgroep heeft zeker visie, maar ze moet ook durven zeggen: zó zien we de toekomst van de geboortezorg. Met reële contracteisen. Continue zorg is nu een soort van vrijwilligerswerk. En de cliënt investeert op persoonlijke titel in een kleinere kans op complicaties.’

Janneke Gitsels: 'Bij vrijwel alle baringen pakken we zelf het kind aan'
Janneke Gitsels is senior onderzoeker bij de Universiteit van Amsterdam en verloskundige bij Lavita, een eerstelijnspraktijk aan het Zaans Medisch Centrum. Janneke en collega Nasim zijn het duoteam binnen de praktijk dat zich richt op continuïteit van zorg. Janneke: ‘Voor ons betekent continuïteit van zorg dat je vanaf het begin van de zwangerschap tot en met het kraambed de vrouw bijstaat. We hebben de visie en missie van onze praktijk helder beschreven. Daarin staat onder meer dat we kwaliteit van leven en zorg willen leveren aan alle vrouwen, ongeacht ras, cultuur, leeftijd, religie en (geestelijke en lichamelijke) gezondheidsstatus.’
Zij streven naar een caseload van zeven per maand. ‘Bij vrijwel alle baringen pakken we zelf het kind aan, ook de baringen met milde medische indicaties (BAMI). Vanaf het begin is zonodig samenwerking met de tweede lijn. We hebben bewust gebouwd aan het vertrouwen met de tweedelijnscollega’s. Dat is groot. Mede daardoor kan er steeds meer in de BAMI. De baring is een proces waar we alle tijd voor nemen. Door bij onze zwangeren te blijven, leveren we goede zorg. Er zijn minder interventies nodig, minder verpleegkundigen en medische staf. Daarmee verlichten we de capaciteitsproblematiek. Maar onze extra zorg wordt niet betaald. Het is liefdewerk, oud papier. Alle verloskundigen in het land die caseload werken, hebben daar last van. Je moet niet bang zijn om iets uit te proberen als je continuïteit van zorg biedt. Het is belangrijk dat verloskundigen die continue zorg bieden, op de been blijven. We zijn nu bezig met een VSV-project om de BAMI vergoed te krijgen. Los daarvan is de KNOV bezig met een landelijke tariefsverhoging voor continue zorg, waarmee de caseload van verloskundigen omlaag kan. Een goed plan, want dan zullen meer verloskundigen op deze manier kunnen werken.’

Sanne Brons: 'Mijn vroedvrouwenvreugde is weer 100%'
Vroedvrouw en coach Sanne Brons startte 27 jaar geleden met een duopraktijk die uitgroeide tot een groepspraktijk. Twee jaar geleden gooide ze het roer om en begon een solo caseloadpraktijk in het Drentse Roden. Dat betekent 24/7 klaarstaan voor de vrouwen die zich bij haar aanmelden. Sanne over continuïteit van zorg:
‘In de groepspraktijk miste ik contact met vrouwen. Soms was ik nog moe van de vorige bevalling, als ik bij de volgende zat. Ik bleef niet altijd bij mensen na een doorverwijzing. Nu heb ik veel contact met de vrouwen in mijn praktijk. 40% bevalt thuis, vaak in bad. Mijn verwijscijfers zijn niet spectaculair beter; de winst zit hem vooral in de cliënttevredenheid. En mijn vroedvrouwenvreugde is weer 100%. Aan 24/7 beschikbaar zijn moet je wel toe zijn in je leven; met een gezin is het haast niet te doen. Privé moet ik natuurlijk weleens een afspraak afzeggen. Ik krijg voldoende steun voor mijn manier van werken. Van collega’s, van de tweede lijn en van zorgverzekeraars. De tijd lijkt rijp voor continuïteit van zorg.’
Het zou mooi zijn als continuïteit van zorg breder beschikbaar komt, vindt ze. ‘Iedereen moet kunnen kiezen voor deze kwaliteit van zorg. Bestaande organisaties om de verloskunde heen, zouden het beter kunnen faciliteren. Met een hoger tarief kunnen meer verloskundigen deze zorg bieden. En het mag wat minder bureaucratisch, zodat het opstarten van een praktijk minder lastig is. Continuïteit van zorg is niet mainstream. Om het verder te implementeren in het systeem van geboortezorg, is leiderschap nodig. Zelf zet ik kleine stappen, met grote idealen raak ik gefrustreerd. Bij vergaderingen breng ik bijvoorbeeld de gesprekken terug naar de kern: wordt de cliënt hier beter van? Er is ook een beweging nodig die opstaat om het systeem te veranderen. Continue zorg gebeurt vanuit liefde en vertrouwen. De enigen die dat in beweging kunnen zetten, zijn vrouwen zelf.’

Cliënt Desire Melchiot: 'Ik heb geleerd dat ik een stem heb'
Desire Melchiot, personal trainer in Amsterdam, kreeg in mei 2024 dochter Ruby Jade. Haar verloskundigen boden continue zorg. ‘Ik heb een eigen bedrijf, ben gewend aan hop-hop-actie. Toen ik net zwanger was, had ik geen idee wat me te wachten stond.
Mijn verloskundigen Caroline (Kooij, zie elders op deze pagina’s) en Soraya stelden vragen als: wat heb je nodig, wat voel je, wat vind je eng, heb je hier- of daaraan gedacht? Als ik hulp nodig had, kon ik altijd bellen en waren ze er voor me. Door alle gesprekken werd ik tijdens de zwangerschap steeds rustiger en zeker van mezelf. Vanaf het begin was het een mooie samenwerking. Waarschijnlijk is het belangrijkste van het hele proces: dat ik heb geleerd dat ik een stem heb, dat ik mag zeggen waar mijn grenzen liggen en wat ik nodig heb. Ook in het ziekenhuis, toen ik een ruggenprik kreeg. Omdat ‘mijn persoon’ er de hele tijd bij was en me aan mijn stem herinnerde, heb ik een fijne bevalling gehad, zonder stress of trauma. Pijn deed het wel, haha! Dat het zo mooi is gegaan, helpt me in het moederschap, ik kan mij dat heel relaxed eigen maken.’
Perinatale audit: reflecteer ook op overbehandeling
Tekst: Anna Seijmonsbergen-Schermers, Ank de Jonge, Nadine van der Lee, 2025-2
De perinatale audit is niet meer uit het verloskundige landschap weg te denken. De multidisciplinaire evaluatie van diverse casuïstiek heeft in de afgelopen vijftien jaar een belangrijke bijdrage geleverd aan het identificeren van verbeterpunten in de verloskundige zorg en het stimuleren van lokale actie hierop. Daarmee heeft onze zorg een mooie verbeterslag gemaakt en zijn zaken als SBARR en ‘speak up’ nu volledig ingeburgerd. Het is daarom een mooi moment om de perinatale audit naar een volgend niveau te tillen en de scope van preventie van calamiteiten te verbreden. In deze reactie willen we een oproep doen tot een evaluatie van de perinatale audit casuïstiek die voorbij de daadwerkelijke calamiteit (in dit geval de uterusruptuur) reikt. Daarnaast stellen we voor om tijdens de perinatale audit-bijeenkomsten de vraag toe te voegen ‘Wat had er juist minder kunnen worden gedaan?’. Als reflectie op mogelijke overbehandeling.

In de perinatale audit ligt de nadruk veelal op wat er te weinig is gedaan. Hierdoor zijn de aanbevelingen voor verbetering van de zorg vaak eenzijdig en beperkt. Een mooie aanvulling zou zijn om te evalueren wat er mogelijk te veel is gedaan, namelijk de medische interventies die hebben bijgedragen aan de ongunstige uitkomst en of deze – al dan niet medisch gezien – echt noodzakelijk waren.
Dat wordt verder toegelicht aan de hand van de eerder gepubliceerde fictieve casus betreffende een uterusruptuur. Die werd gepubliceerd onder de titel ‘Wat komt er uit de PAN’ over het thema ‘Uterusruptuur’, gepubliceerd in editie 24/1 van NTOG en editie 2024-1 van De Verloskundige.
De fictieve casus betreft een barende (G3P2) met een sectio in de anamnese. De baring werd ingeleid bij 40+3 en na AROM volgden bijstimulatie met oxytocine en epidurale analgesie. Vanwege een abnormaal CTG werd besloten tot een vacuümextractie, die niet succesvol bleek, waarna een spoedsectio werd uitgevoerd. Hierbij werd een uterusruptuur vastgesteld.
Tijdens de auditbespreking werden op basis van deze casus drie verbeterpunten gedocumenteerd (zie Tekstbox 1). Daarnaast werden overstijgende aanbevelingen geformuleerd op basis van een analyse van 114 casussen met een uterusruptuur (zie Tekstbox 2).
'Zonder litteken in de uterus had deze vrouw waarschijnlijk geen uterusruptuur gehad'
 Voorkomen van uterusrupturen
Voorkomen van uterusrupturen
De gedocumenteerde verbeterpunten richten zich op aspecten van documentatie en communicatie. Dit zijn factoren die mogelijk hebben bijgedragen aan suboptimaal handelen in geval van een uterusruptuur. Opmerkelijk is dat de casus andere, sterk geassocieerde risicofactoren bevat die niet in de verbeterpunten worden genoemd. Zo is een eerdere sectio caesarea de belangrijkste risicofactor voor een uterusruptuur1-3; zonder litteken in de uterus had deze vrouw waarschijnlijk geen uterusruptuur gehad. Daarnaast werden haar weeën opgewekt met oxytocine, een bekende risicofactor, vooral bij vrouwen met een sectio in de voorgeschiedenis. Oxytocinegebruik kan leiden tot hyperstimulatie, wat vaker voorkomt dan bij spontane weeën1, 3, 4 en waarbij het risico op uterusruptuur toeneemt bij hogere doseringen5. Bovendien kreeg de vrouw epidurale analgesie, wat de herkenning van pijnsignalen, die kunnen wijzen op een dreigende uterusruptuur, bemoeilijkt3, 6.
Door uitsluitend te focussen op verbeterpunten na het optreden van een uterusruptuur – oftewel, wat méér gedaan had kunnen worden – blijft de aandacht voor mogelijk vermijdbare medische interventies achterwege. Had deze uterusruptuur wellicht voorkomen kunnen worden? Dat is een belangrijke vraag die in de perinatale audit thuishoort.
Blinde vlek
In deze casus missen essentiële vragen om naast tekortschietende zorg ook eventuele overbehandeling als risicofactor of zelfs oorzaak van de uterusruptuur te bespreken. Onderstaande vragen zouden in deze perinatale audit over uterusruptuur de reflectie op een hoger niveau getild hebben:
1. Wat was de reden voor het uitvoeren van een sectio bij een eerdere zwangerschap en had deze voorkomen kunnen worden?
2. Wat was de reden om de baring in te leiden en had deze inleiding voorkomen kunnen worden?
3. Hoe snel werd de oxytocine opgehoogd en had dit langzamer gekund?
4. Wat was de reden voor het inzetten van epidurale analgesie en zijn hierbij minder risicovolle alternatieven overwogen?
Ook de aanbevelingen uit de landelijke perinatale audit laten zien dat de oorzaken van een uterusruptuur geen onderwerp van gesprek zijn geweest (zie Tekstbox 2). Echter zou volgens de schrijvers de focus verbreed moeten worden naar het voorkomen van een uterusruptuur, omdat dit een veel constructievere benadering van verbetering biedt dan de huidige, eenzijdige focus op documentatie, communicatie en scholing rondom de behandeling van een uterusruptuur. Deze suboptimale factoren zijn zeker niet onbelangrijk, maar zouden niet nodig zijn als uterusrupturen voorkomen zouden worden.
 Te weinig of te veel ingegrepen?
Te weinig of te veel ingegrepen?
Deze bespreking van de perinatale audit maakt duidelijk dat het makkelijker is om te kijken naar wat mogelijk te weinig is gedaan, dan te reflecteren op interventies die hebben bijgedragen aan de ongunstige uitkomst. Medische interventies zijn van cruciaal belang om perinatale en maternale morbiditeit en mortaliteit te voorkomen, maar ze hebben ook nadelen. Deze nadelen kunnen op hun beurt weer bijdragen aan perinatale en maternale morbiditeit en mortaliteit. Besprekingen van nadelige uitkomsten in de praktijk leiden vaak gemakkelijker tot het invoeren van meer protocollen of interventies. Een actueel voorbeeld hiervan is dat perinatale sterfte bij een vrouw boven 40 jaar in verschillende regio’s heeft geleid tot het invoeren van de maternale leeftijd als indicatie voor een inleiding. Er kleven echter aanzienlijke nadelen aan het gebruiken van individuele casus als aanleiding om meer interventies in te voeren. Ten eerste wordt voorbijgegaan aan de wetenschappelijke literatuur, die aantoont dat de kans op perinatale sterfte voor deze groep nog steeds zeer laag is en er aanzienlijke variatie bestaat binnen deze groep7. Daarnaast wordt onvoldoende gewogen wat de gevolgen zijn van een toename in het aantal interventies8.
Veiligheid versus risico
Ook cliënten/patiënten reflecteren gemakkelijker op wat te weinig is gedaan, dan op wat mogelijk te veel is gedaan. Wanneer een ernstige complicatie optreedt, is de eerste reactie vaak gericht op wat er gedaan had kunnen worden om dit te voorkomen. Het is echter veel moeilijker om te reflecteren op welke interventies beter achterwege hadden kunnen blijven. Het idee van veiligheid wordt doorgaans versterkt door het inzetten van meer interventies, terwijl minder of niet ingrijpen vaker als risicovol wordt ervaren. Wanneer men ingrijpt, kan men achteraf zeggen: ‘We hebben er alles aan gedaan.’ Maar als men geen actie onderneemt, blijft altijd de vraag bestaan of de uitkomst anders zou zijn geweest wanneer er wel ingegrepen was. In dit opzicht heeft de zorgverlener een essentiële rol: het bieden van het juiste perspectief aan de zwangere vrouw en het versterken van haar vertrouwen, in plaats van beslissingen te laten leiden door de angst om tekort te schieten.
Conclusie
In deze reactie wordt opgeroepen tot het toevoegen van een reflectie op overbehandeling als vast onderdeel van de perinatale audit. We denken dat de perinatale audit een belangrijk platform zou moeten zijn voor het bespreekbaar maken van zowel de suboptimale factoren als ook de medische interventies die (mogelijk) hebben bijgedragen aan de ongunstige uitkomst. Door het verbreden van focus heeft de perinatale audit de potentie om meer ongunstige uitkomsten te voorkomen en verdergaande protocollering en onnodige medicalisering tegen te gaan. Het is van belang deze kans ten volle te benutten.
Samenvatting
De perinatale audit draagt positief bij aan het verbeteren van de zorg, echter ligt in de verbeterpunten vooral de nadruk op wat er te weinig is gedaan.Terwijl medische interventies die mogelijk hebben bijgedragen aan de ongunstige uitkomsten vaak niet worden besproken. Dit leidt tot een eenzijdige benadering van zorgverbetering. In de voorgelegde fictieve casus van de uterusruptuur richtten de verbeterpunten zich uitsluitend op suboptimale factoren na het ontstaan van de ruptuur, zoals communicatie en documentatie. In de perinatale audit zou naast deze factoren ook aandacht moeten zijn voor interventies die de ongunstige uitkomst mogelijk hebben veroorzaakt en worden gereflecteerd op de medische noodzakelijkheid van deze interventies. Zo kan de perinatale audit bijdragen aan het voorkomen van nadelige uitkomsten en tegelijkertijd het verminderen van verdergaande protocollering en onnodige medicalisering.