Wat komt er uit de PAN? Thema perinatale asfyxie
Tekst: Ageeth Rosman1, Ibrah Qayoumi2, Petra Bakker3, Jeroen van Dillen4, 2024-2
Het tweede artikel in de reeks ‘Wat komt er uit de PAN?’ richt zich op het thema perinatale asfyxie. De geboorte van een asfyctisch kind, gedefinieerd als een Apgarscore 5 minuten <7 met de noodzaak voor opname op een Neonatale Intensive Care Unit (NICU) langer dan 24 uur, heeft een grote impact op ouders én zorgverleners.
Uit de perinatale audit komt naar voren dat de factor ‘delay’ een belangrijke rol speelt in de zorg rondom perinatale asfyxie. Er is sprake van delay als niet de juiste zorg op het juiste moment wordt geleverd.
Casus (fictief)
Cliënt A is een 32-jarige G1 afkomstig uit Nederland. Ze heeft een blanco algemene voorgeschiedenis. De zwangerschap verloopt ongestoord tot er bij 39+5 weken sprake is van verminderde kindsbewegingen. De verloskundige verwijst de zwangere naar het ziekenhuis voor een controle op diezelfde dag. Echter, aan het einde van de dag heeft de cliënt zich niet gemeld in het ziekenhuis en is hiervan ook geen terugkoppeling naar de verloskundige gemaakt. Als de zwangere zich uiteindelijk twee dagen later in het ziekenhuis meldt, is er sprake van een suboptimaal CTG. Er wordt geadviseerd tot inleiding van de baring en de zwangere wordt opgenomen op de zwangerenafdeling voor priming middels ballonkatheter. De volgende dag is de cliënt inleidbaar, maar is er geen plek op de verloskamers. Het CTG is onveranderd en er wordt gewacht tot er een verloskamer beschikbaar is voor het vervolg van de inleiding. Halverwege de middag kunnen op de verloskamers de vliezen worden gebroken en wordt gestart met bijstimulatie middels oxytocine. Gedurende de dag en avond zijn er meerdere periodes met een suboptimaal CTG, maar niet zodanig dat overgegaan wordt tot een interventie. Na de avond-nachtoverdracht heeft de zwangere zeven centimeter ontsluiting en is er sprake van abnormaal CTG. De bij-stimulatie wordt gestaakt, de zwangere wordt in zijligging gelegd en het advies voor secundaire sectio volgt. Het CTG herstelt niet na het staken van de bijstimulatie en het OK-team wordt in huis gebeld voor een secundaire sectio categorie 1 (binnen 1 uur). 58 minuten na het besluit tot sectio wordt een kind geboren met normaal gewicht, twee keer strak omstrengeld en Apgar score 0-4-7. Navelstreng pHA 7.01, Base Excess -12. Het kind heeft ondersteuning nodig bij het ademhalen en wordt opgenomen op de NICU. Moeder en kind herstellen zonder restverschijnselen. Bij de auditbespreking worden door het lokale audit team meerdere momenten van delay geïdentificeerd. Bij de zwangere die zich pas laat meldt voor de afgesproken controle in het ziekenhuis. Maar ook bij de zorgverlener door het ontbreken van een overdracht tussen de eerste en tweede lijn: de zwangere die diezelfde dag niet verschenen is, de wachttijd door volle verloskamers en de tijd tussen besluit voor een sectio en de daadwerkelijke sectio.
‘Het voorkomen van perinatale asfyxie is complex’
Bespreking
Recent onderzoek van Tacke et al. (2024) laat zien dat er een toenemende trend is van eenlingkinderen die geboren worden met een lage 5 minuten Apgarscore. In de periode 2010-2019 was er in Nederland een significatiestijging van 1,04 – 1,41% voor Apgar <7 (incidentie van 1 op 96 naar 1 op 71) en van 0,17 – 0,19 voor Apgar <4 (incidentie van 1 op 579 naar 1 op 515). Factoren die hier mogelijk aan bijdragen zijn een toename van ingeleide baringen van 22,8% (2010) naar 27,4% (2021) en epidurale analgesie (van 15,8% naar 23,7%). Subgroepanalyses laten zien dat bij vaginale kunstverlossingen en spoedsectio’s relatief de hoogste toename van kinderen met perinatale asfyxie wordt gevonden.
Een systematic review van Klemann et al. (2023) laat zien dat delay een belangrijke factor is bij het optreden van zogenaamde ‘near misses’ of ongewenste perinatale uitkomsten. Patiëntgebonden factoren, spoedzorg, werkdruk, beschikbaarheid van faciliteiten alsmede een niet-optimale
communicatie en documentatie dragen bij aan vertraging van de juiste zorg op het juiste moment. Goede en adequate overdracht van zorg en informatie kan bevorderd worden als gebruik gemaakt wordt van een integraal dossier tussen alle betrokken lijnen. Klemann et al. geven aan dat dit onder de huidige wetgeving in alle landen een probleem is.
Conclusie
Er is een toename van perinatale asfyxie in Nederland, met in 2019 ongeveer 450 kinderen met een Apgar <7 na 5 minuten. De factor ‘delay’ speelt een belangrijke rol, zowel op het niveau van de cliënt maar ook op organisatie- en zorgverlenerniveau. Het voorkomen van perinatale asfyxie is complex en het regelmatig (na)bespreken kan bijdragen aan bewustwording en verbetering.
Auteurs:
1. Lector Audit en Registratie, in het bijzonder in de perinatale zorg, Perined Utrecht
2. Student geneeskunde, Amsterdam UMC, locatie VUmc
3. Gynaecoloog Amsterdam UMC
4. Gynaecoloog & UHD Onderwijs, Radboudumc Nijmegen, voorzitter perinatale audit regio Nijmegen
Correspondentie: jeroen.vandillen1@radboudumc.nl
Bronnen:
- Tacke CE, Onland W, Bakker PCAM, Groenendaal F, Rosman AN, Broeders L, Been JV; N3 Benchmarking group; Ravelli ACJ. Increasing trends in a low 5-min Apgar score among (near) term singletons: a Dutch nationwide cohort study. J Perinatol. 2024;44:217-223
- Klemann D, Rijks M, Mertens H, van Merode F, Klein D. Causes for medical errors in obstetrics and gynaecology. Healthcare (Basel). 2023;11;1636. Doi: 10.3390/healthcare11111636
Maternale leeftijd en inleiding: een dilemma?
Tekst: Anna E Seijmonsbergen-Schermers, B. Goodarzi, Arie Franx, Ank de Jonge, 2024-2
Steeds vaker krijgen zwangeren een inleiding aangeboden vanwege hun leeftijd. Dit zou perinatale sterfte voorkomen. Echter, bij deze gedachtegang wordt te weinig rekening gehouden met andere maternale persoonskenmerken. Een overstijgende blik op dit onderwerp laat zien dat het inleiden van deze groep veel nadelen met zich meebrengt. Daarom pleiten vier onderzoekers ervoor om de maternale leeftijd wel mee te nemen in de klinische besluitvorming en niet uitsluitend op basis van de maternale leeftijd een inleiding aan te bieden.
Aanleiding
Zowel in het buitenland als in Nederland worden steeds meer zwangeren ingeleid vanwege een hoge maternale leeftijd. De aanleiding is literatuur waarin aangetoond wordt dat de incidentie van perinatale mortaliteit hoger is bij zwangeren van 40 jaar en ouder1,2. Zowel in de media als in de geboortezorg is er veel aandacht voor het voorkomen van perinatale sterfte. Het is evident dat zorgverleners iedere perinatale sterfte zouden willen voorkomen, indien dit mogelijk zou zijn. Zowel voor ouders als voor zorgverleners is de ervaring van perinatale sterfte zeer aangrijpend. Indien achteraf het idee bestaat dat dit voorkomen had kunnen worden, dan kan dit een gevoel van tekortschieten teweegbrengen. Met het inleiden van de baring kan met name foetale sterfte voorkomen worden welke anders op zou treden bij een latere zwangerschapsduur. Na evaluaties van casuïstiek waarbij perinatale sterfte optrad bij een oudere zwangere, hebben bepaalde regio’s besloten om inleidingen aan te bieden vanaf de leeftijd van 40 jaar en ouder, of zelfs vanaf 35 jaar. Vervolgens volgen sommige regio’s het voorbeeld van de naburige regio waar dit beleid al is ingevoerd.
‘De incidentie perinatale sterfte is afgenomen sinds 2010, ook voor zwangeren van 40 jaar en ouder’
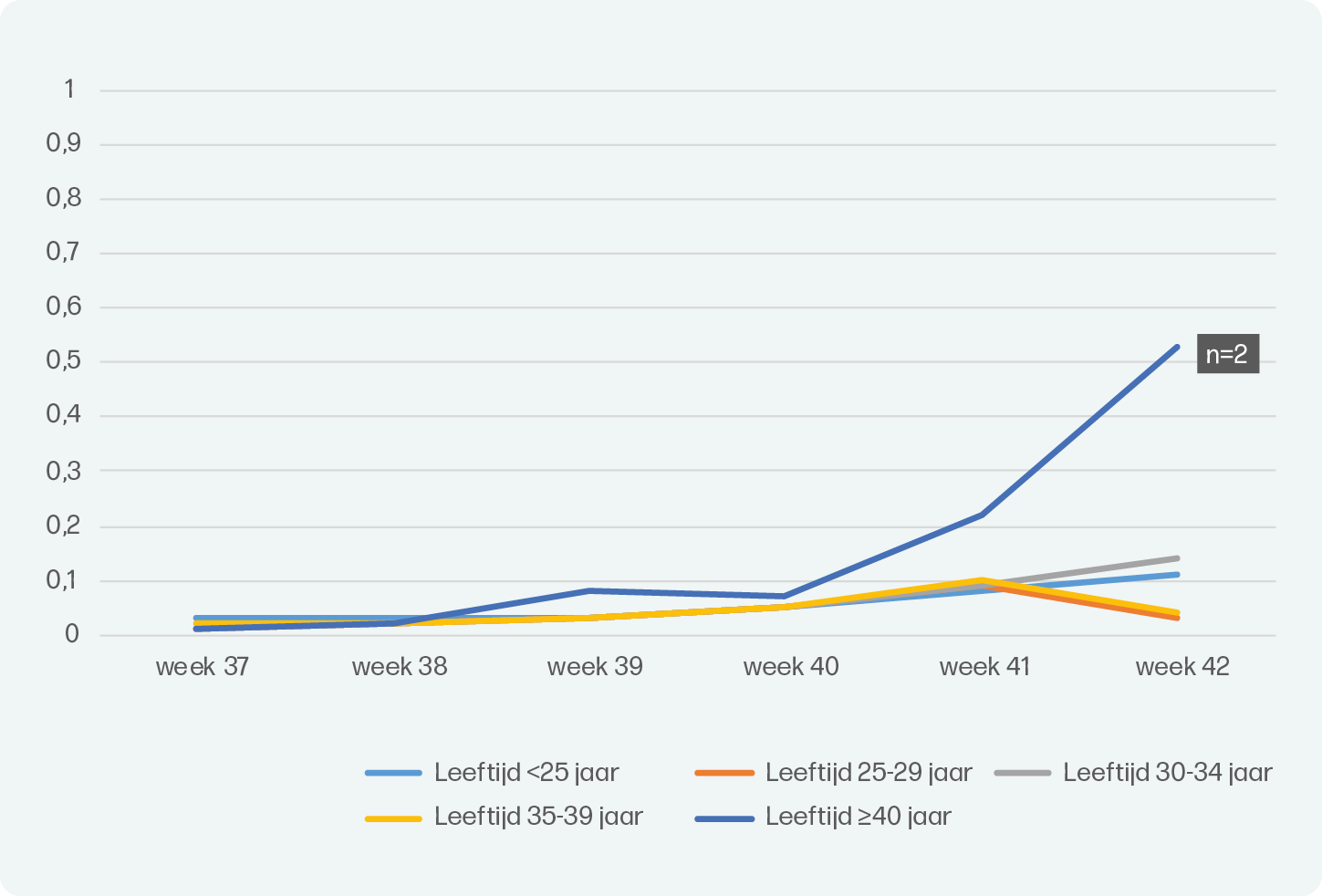
Perinatale sterfte in relatie tot maternale leeftijd
De incidentie perinatale sterfte is afgenomen sinds 2010, ook voor zwangeren van 40 jaar en ouder. Daarnaast zijn de verschillen tussen de leeftijdscategorieën afgenomen. De exacte incidentie van perinatale sterfte naar leeftijd is beantwoord in een artikel van Goodarzi et al. in 2022, waarin 603.833 gezonde à terme baringen van een eenling werden geïncludeerd3. In dit artikel richten we ons op perinatale sterfte, wetende dat ernstige perinatale morbiditeit ook een belangrijke uitkomst is. Voor de analyses werden Perined-data van 2012-2018 gebruikt. Het artikel beoogde een populatie te includeren welke nog geen indicatie voor inleiding had (anders dan de leeftijd), waar dus uitsluitend op basis van de maternale leeftijd een inleiding aangeboden zou kunnen worden. Exclusiecriteria waren daarom: meerlingzwangerschap, zwangeren met een baring <37 weken, congenitale afwijkingen, primair tweedelijnszorg, overdracht naar de tweede lijn <37 weken, een geregistreerde medische indicatie voor overdracht naar de tweede lijn >37 weken en ontbrekende informatie over zwangerschapsduur of meerlingzwangerschap. Uit deze data werd duidelijk dat de incidentie van perinatale sterfte voor zwangeren van 40 jaar of ouder is verhoogd, maar dat dit niet het geval is voor zwangeren tussen 35 en 39 jaar. De incidentie is het hoogste bij 42 weken, maar kwam in de 7 jaar maar 2 keer voor in de groep van 40 jaar en ouder (figuur 1).
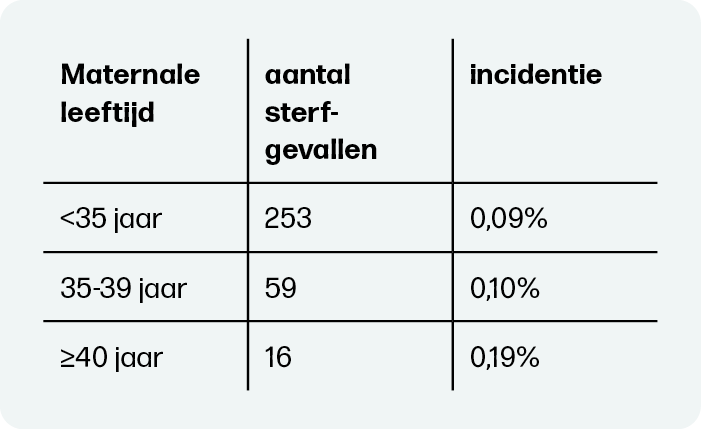
Met een inleiding van de baring zou een deel van de perinatale sterfte vanaf 40 weken voorkomen kunnen worden. Het is daarom van belang te weten hoeveel mortaliteit optrad vanaf 40 weken in de verschillende leeftijdscategorieën. Voor zwangeren <35 jaar was de incidentie 0,09%, voor zwangeren tussen 35-39 jaar 0,10% en voor zwangeren van ≥40 jaar 0,19%. In absolute aantallen ging het om 253 sterfgevallen bij zwangeren <35 jaar, om 59 gevallen bij zwangeren tussen 35-39 jaar en om 16 gevallen bij zwangeren van 40 jaar en ouder (tabel 1). In totaal ging het om 8.496 zwangeren van 40 jaar en ouder die ingeleid zouden kunnen worden vóór 40 weken om potentieel 16 gevallen van perinatale sterfte te voorkomen. Omgerekend zijn dat 526 inleidingen om potentieel 1 sterfgeval te voorkomen. Echter, de 312 sterfgevallen in de andere leeftijdscategorieën worden hiermee niet voorkomen. Het grootste deel van de perinatale sterfte treedt dus alsnog op als zwangeren van ≥40 jaar worden ingeleid.
Andere persoonskenmerken
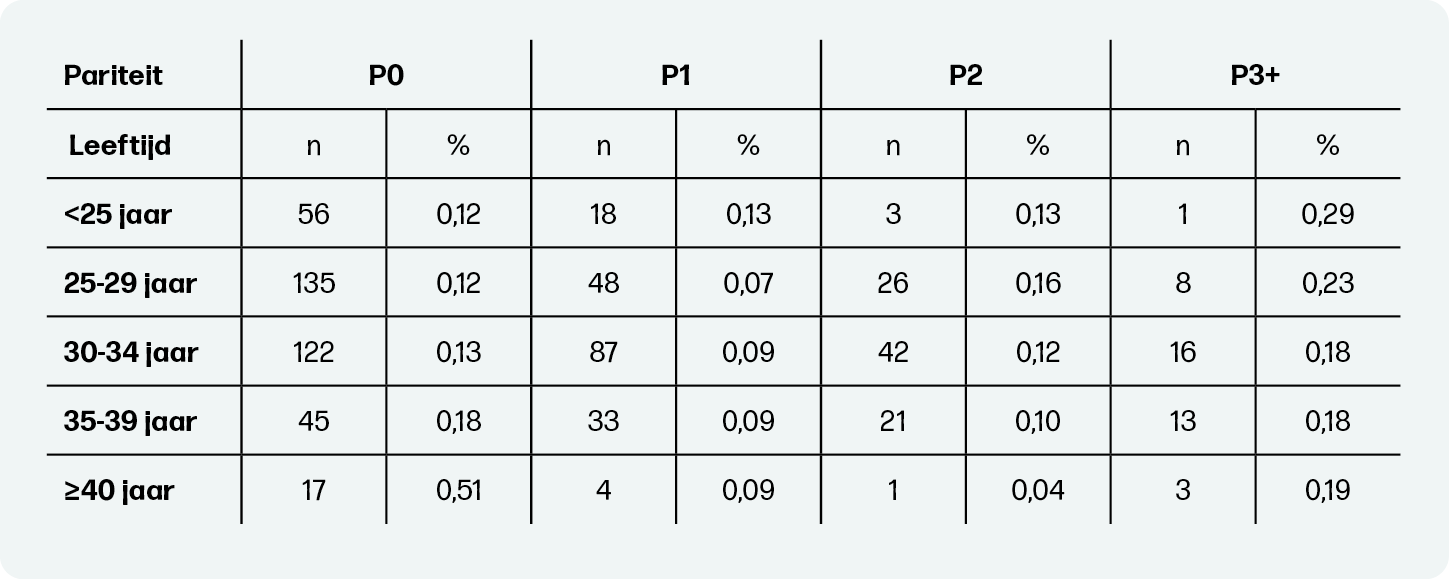
Iedere zwangere vertoont een diversiteit aan persoonskenmerken, zoals pariteit, sociaaleconomische status (SES) en etniciteit. Deze reiken verder dan slechts de leeftijd. Het integreren van diverse persoonskenmerken in de berekening van de incidentie van perinatale sterfte draagt bij aan een nauwkeurigere identificatie van zwangeren met een verhoogde kans op perinatale sterfte. In tabel 2 zijn de persoonskenmerken leeftijd en pariteit gecombineerd in de berekening van de kans op perinatale sterfte. Het valt op dat er bij multiparae met een hoge maternale leeftijd geen verhoogde kans is op perinatale sterfte vergeleken met de andere leeftijdscategorieën, iets wat we ook zien in de literatuur over inleiden bij 41 weken4. Ook zien we dat de incidentie voor multiparae P1 van 40 jaar of ouder lager is dan voor nulliparae van bijvoorbeeld 25 jaar. Geconcludeerd kan worden dat de incidentie voor sommige oudere zwangeren zelfs lager is dan voor sommige jongere zwangeren.
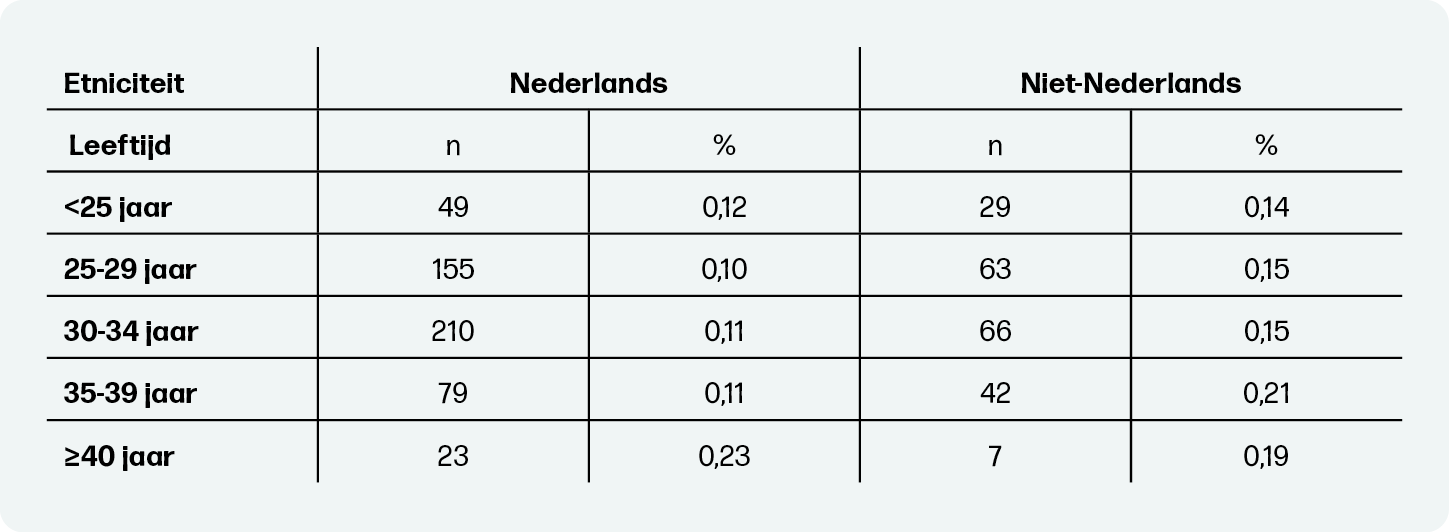
Dit is ook te zien bij etniciteit (tabel 3). De incidentie perinatale mortaliteit is voor niet-Nederlandse zwangeren in bijna alle leeftijdscategorieën hoger dan voor Nederlandse zwangeren. Echter, bij niet-Nederlandse zwangeren speelt leeftijd een kleinere rol in de kans op perinatale sterfte. De incidentie is met name hoger voor Nederlandse zwangeren van 40 jaar of ouder, vergeleken met jongere zwangeren.
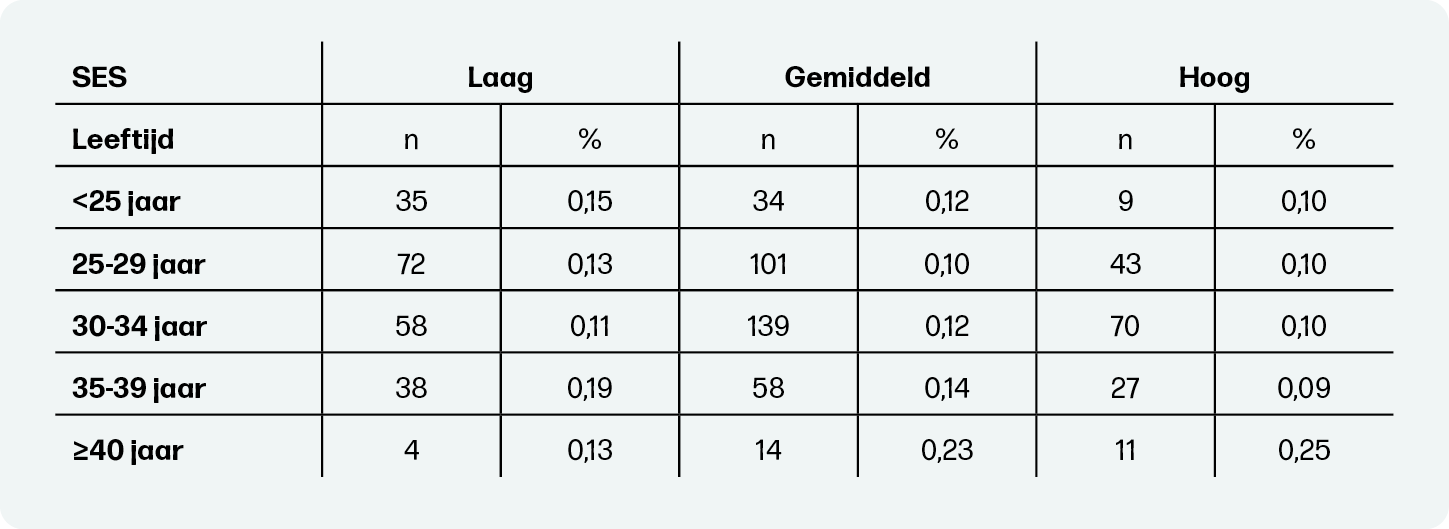
Ook SES speelt een rol in de incidentie van perinatale sterfte (tabel 4). De incidentie is over het algemeen lager bij zwangeren met een hoge SES in vergelijking met zwangeren met een lage SES, maar er is een duidelijkere stijging zichtbaar met het stijgen van de leeftijd voor zwangeren met een hoge SES, vergeleken met zwangeren met een lage SES.
Naar aanleiding van deze cijfers rijst de vraag of het inleiden vanwege uitsluitend maternale leeftijd gerechtvaardigd is. De incidentie van perinatale sterfte is niet bij alle zwangeren met een hoge maternale leeftijd verhoogd. En de incidentie is voor sommige zwangeren die jonger zijn dan 40 jaar hoger dan voor sommige oudere zwangeren. Dit impliceert dat het aanbieden van een inleiding uitsluitend gebaseerd op de maternale leeftijd ten onrechte uitgaat van een algemene incidentie van perinatale sterfte bij bepaalde leeftijdscategorieën.
Generaliseren
Bij maternale leeftijd wordt de indicatie voor een inleiding gesteld op basis van een verhoogde kans ten opzichte van jongere zwangeren. Deze manier van kijken naar de indicatiestelling voor inleiding is anders dan de indicatiestelling op basis van een complicatie, zoals hypertensie of foetale groeivertraging. De vraag moet dan gesteld worden bij welk verschil in kans op perinatale sterfte een inleiding gerechtvaardigd is. Het aantal zwangeren met een hoge maternale leeftijd dat ingeleid moet worden om sterfte te voorkomen, is enorm hoog. Daarom kan gesteld worden dat een inleiding voor deze indicatie niet gerechtvaardigd is. Bij het inleiden op basis van een enkelvoudig persoonskenmerk worden bovendien personen gegeneraliseerd die onderling meer van elkaar verschillen dan op elkaar lijken, ook wat betreft de incidentie van perinatale sterfte.
Juiste focus
Terecht is er aandacht voor het terugdringen van perinatale sterfte. Iedere zorgverlener wenst dat geen enkele sterfte meer optreedt. Toch moeten we ons afvragen of de focus op maternale leeftijd over het geheel leidt tot minder perinatale sterfte. Een toename in het aantal inleidingen vraagt veel van de capaciteit van de zorg in het ziekenhuis. Ingeleide baringen duren langer dan baringen die spontaan starten. Een zeer groot aantal zwangeren van 40 jaar of ouder moet ingeleid worden om één geval van sterfte te voorkomen. Het verder vergroten van de nu al zeer uitdagende capaciteitsproblemen leidt onvermijdelijk tot verminderde toegang tot natale zorg voor andere zwangeren, bijvoorbeeld voor zwangeren die medicamenteuze pijnstilling nodig hebben, en ook voor acute verloskundige zorg. Steeds vaker kunnen verloskundigen vanuit de eerste lijn niet terecht in een nabij ziekenhuis bij een acute situatie. Het inleiden van zwangeren met een relatief lage incidentie van perinatale sterfte draagt dus bij aan verminderde toegang tot zorg voor zwangeren met een hogere kans op complicaties. Daarnaast brengen meer inleidingen hogere zorgkosten met zich mee.
‘Een toename in het aantal inleidingen vraagt veel van de capaciteit van de zorg in het ziekenhuis’
Nadelen
Het inleiden van zwangeren vanwege een hogere kans op perinatale sterfte vanwege hun leeftijd, baant mogelijk de weg voor het aanbieden van inleidingen aan andere, nog grotere groepen zwangeren, zoals alle nulliparae. Inleiden heeft veel nadelen. Zo blijkt uit de literatuur dat bij een inleiding mogelijk vaker hyperstimulatie van de uterus5 en uterusrupturen voorkomen6,7. Ook gaat een inleiding vaker gepaard met andere interventies, zoals veelvoudige vaginale touchers8 en het gebruik van medicamenteuze pijnbestrijding9-11, en deze interventies hebben ook potentiële bijwerkingen. Gerandomiseerde studies naar inleiden versus afwachtend beleid vanwege een leeftijd van ≥35 jaar laten geen verschil zien in het percentage sectio caesarea12. Zwangeren zijn vaak minder mobiel als gevolg van het infuus en de CTG-bewaking, en de baring duurt vrijwel altijd langer, ook in de beleving van zwangeren13. Tot slot wordt uit de literatuur duidelijk dat een langere zwangerschapsduur is geassocieerd met betere foetale hersenontwikkeling en -connectiviteit14-21. Ook laten grote cohortstudies zien dat er na het inleiden van de baring mogelijk vaker sprake is van icterus, ziekenhuisopname in de eerste vijf levensjaren vanwege oor-, neus- en keelinfecties of vanwege infecties van de luchtwegen22.
‘Het inleiden van zwangeren uitsluitend op basis van maternale leeftijd is ongenuanceerd en weinig doelmatig’
WGBO
Zijn zorgverleners op basis van de Wet geneeskundige behandelovereenkomst (WGBO) dan niet verplicht om zwangeren voor te lichten over een verhoogde kans op perinatale sterfte op basis van hun leeftijd? Hierover is vaak verwarring, want zorgverleners hebben inderdaad op basis van deze wet een verplichting tot voorlichting. Maar, de wet schrijft voor om voor te lichten over de te verwachten gevolgen en risico’s specifiek van ‘onderzoeken of behandelingen’. Nergens staat in de WGBO dat zorgverleners verplicht zijn voor te lichten over een verhoogde kans op een nadelige uitkomst van de zwangerschap en baring zelf. In een uitspraak van het Centraal Tuchtcollege voor de Gezondheidszorg wordt dit ook duidelijk: zwangerschap en bevalling zijn ‘natuurgegevens’ waar het informed consent principe van de WGBO niet geldig is23. Zorgverleners zijn wel verplicht te informeren over de nadelen van een inleiding van de baring, maar niet over nadelen en kansen op nadelige uitkomsten van zwangerschap en baring an sich.
Conclusie en aanbevelingen
Het inleiden van zwangeren uitsluitend op basis van maternale leeftijd is ongenuanceerd en weinig doelmatig. Het benadrukken van één maternaal persoonskenmerk leidt tot generalisatie van een populatie zwangeren, waarbij onvoldoende rekening gehouden wordt met grote onderlinge variatie binnen die groep in de kans op perinatale sterfte en morbiditeit. Bovendien moeten er 531 zwangeren van 40 jaar en ouder à terme ingeleid worden om potentieel één perinatale sterfte te voorkomen, hetgeen niet realistisch en doelmatig is bij de nu toch al zeer uitdagende capaciteitsproblemen waar ook de geboortezorg mee kampt. Het inleiden van alle zwangeren van 40 jaar en ouder zal bijdragen aan verminderde toegang tot acute geboortezorg in het ziekenhuis voor andere zwangeren. Zorgverleners dienen bij het vormgeven van gepersonaliseerd beleid voor iedere zwangere rekening te houden met de maternale leeftijd, maar dienen deze factor niet geïsoleerd te beschouwen, aangezien vele andere factoren ook geassocieerd zijn met een hogere of lagere kans op nadelige perinatale uitkomsten. Alleen dan maken we de zorg meer passend en persoonlijk.
De cijfers in dit artikel zijn gebaseerd op de resultaten van een artikel gepubliceerd in Birth: Goodarzi B, Seijmonsbergen-Schermers A, van Rijn M, Shah N, Franx A, de Jonge A. Maternal characteristics as indications for routine induction of labor: A nationwide retrospective cohort study. Birth. 2022 Feb 28. doi: 10.1111/birt.12628.
Auteurs:
Dr. AE. Seijmonsbergen-Schermers1, verloskundige en onderzoeker
Dr. B. Goodarzi1, verloskundige en onderzoeker
Prof. dr. Arie Franx2, gynaecoloog-perinatoloog
Prof. dr. Ank de Jonge1, verloskundige en onderzoeker
Volledige affiliatie:
1. Amsterdam UMC location Vrije Universiteit Amsterdam, Midwifery Science, De Boelelaan 1117, (1081 HV), Amsterdam, the Netherlands. Midwifery Academy Amsterdam Groningen, InHolland, Amsterdam, the Netherlands. Amsterdam Public Health, Quality of Care, Amsterdam, the Netherlands. University of Groningen, University Medical Center Groningen, Department of Primary and Long-term Care, PO Box 196, 9700 AD Groningen, the Netherlands
2. Department of Obstetrics and Gynaecology, Erasmus MC, University Medical Center, Rotterdam, The Netherlands.
Bronnen:
1. Saccone G, Gragnano E, Ilardi B, Marrone V, Strina I, Venturella R, et al. Maternal and perinatal complications according to maternal age: A systematic review and meta-analysis. Int J Gynaecol Obstet. 2022;159(1):43-55.
2. Lean SC, Derricott H, Jones RL, Heazell AEP. Advanced maternal age and adverse pregnancy outcomes: A systematic review and meta-analysis. PLoS One. 2017;12(10):e0186287.
3. Goodarzi B, Seijmonsbergen-Schermers A, van Rijn M, Shah N, Franx A, de Jonge A. Maternal characteristics as indications for routine induction of labor: A nationwide retrospective cohort study. Birth. 2022;49(3):569-81.
4. Alkmark M, Keulen JKJ, Kortekaas JC, Bergh C, van Dillen J, Duijnhoven RG, et al. Induction of labour at 41 weeks or expectant management until 42 weeks: A systematic review and an individual participant data meta-analysis of randomised trials. PLoS Med. 2020;17(12):e1003436.
5. Heuser CC, Knight S, Esplin MS, Eller AG, Holmgren CM, Manuck TA, et al. Tachysystole in term labor: incidence, risk factors, outcomes, and effect on fetal heart tracings. Am J Obstet Gynecol. 2013;209(1):32.e1-6.
6. Rydahl E, Declercq E, Juhl M, Maimburg RD. Routine induction in late-term pregnancies: follow-up of a Danish induction of labour paradigm. BMJ Open. 2019;9(12):e032815.
7. Al-Zirqi I, Daltveit AK, Forsen L, Stray-Pedersen B, Vangen S. Risk factors for complete uterine rupture. Am J Obstet Gynecol. 2017;216(2):165.e1-.e8.
8. Shetty A, Burt R, Rice P, Templeton A. Women’s perceptions, expectations and satisfaction with induced labour--a questionnaire-based study. European journal of obstetrics, gynecology, and reproductive biology. 2005;123(1):56-61.
9. Grivell RM, Reilly AJ, Oakey H, Chan A, Dodd JM. Maternal and neonatal outcomes following induction of labor: a cohort study. Acta Obstet Gynecol Scand. 2012;91(2):198-203.
10. Alfirevic Z, Kelly AJ, Dowswell T. Intravenous oxytocin alone for cervical ripening and induction of labour. Cochrane Database Syst Rev. 2009(4):Cd003246.
11. Rossignol M, Chaillet N, Boughrassa F, Moutquin JM. Interrelations between four antepartum obstetric interventions and cesarean delivery in women at low risk: a systematic review and modeling of the cascade of interventions. Birth. 2014;41(1):70-8.
12. Fonseca MJ, Santos F, Afreixo V, Silva IS, Almeida MDC. Does induction of labor at term increase the risk of cesarean section in advanced maternal age? A systematic review and meta-analysis. European journal of obstetrics, gynecology, and reproductive biology. 2020;253:213-9.
13. Hildingsson I, Karlstrom A, Nystedt A. Women’s experiences of induction of labour--findings from a Swedish regional study. Aust N Z J Obstet Gynaecol. 2011;51(2):151-7.
14. Burger RJ, Mol BW, Ganzevoort W, Gordijn SJ, Pajkrt E, Van Der Post JAM, et al. Offspring school performance at age 12 after induction of labor vs non-intervention at term: A linked cohort study. Acta Obstet Gynecol Scand. 2023;102(4):486-95.
15. Chan E, Leong P, Malouf R, Quigley MA. Long-term cognitive and school outcomes of late-preterm and early-term births: a systematic review. Child Care Health Dev. 2016;42(3):297-312.
16. Kim DJ, Davis EP, Sandman CA, Sporns O, O’Donnell BF, Buss C, Hetrick WP. Longer gestation is associated with more efficient brain networks
in preadolescent children. Neuroimage. 2014;100:619-27.
17. El Marroun H, Zou R, Leeuwenburg MF, Steegers EAP, Reiss IKM, Muetzel RL, et al. Association of Gestational Age at Birth With Brain Morphometry. JAMA Pediatr. 2020;174(12):1149-58.
18. Murray SR, Shenkin SD, McIntosh K, Lim J, Grove B, Pell JP, et al. Long term cognitive outcomes of early term (37-38 weeks) and late preterm (34-36 weeks) births: A systematic review. Wellcome Open Res. 2017;2:101.
19. Bentley JP, Roberts CL, Bowen JR, Martin AJ, Morris JM, Nassar N. Planned Birth Before 39 Weeks and Child Development: A Population--Based Study. Pediatrics. 2016;138(6).
20. Davis EP, Buss C, Muftuler LT, Head K, Hasso A, Wing DA, et al. Children’s Brain Development Benefits from Longer Gestation. Front Psychol. 2011;2:1.
21. Rose O, Blanco E, Martinez SM, Sim EK, Castillo M, Lozoff B, et al. Developmental scores at 1 year with increasing gestational age, 37-41 weeks. Pediatrics. 2013;131(5):e1475-81.
22. Dahlen HG, Thornton C, Downe S, de Jonge A, Seijmonsbergen-Schermers A, Tracy S, et al. Intrapartum interventions and outcomes for women and children following induction of labour at term in uncomplicated pregnancies: a 16-year population-based linked data study. BMJ Open. 2021;11(6):e047040.
23. VWS. Uitspraak Centraal Tuchtcollege voor de Gezondheidszorg. Beslissing in de zaak onder nummber 2002/037. Staatscourant; 2003. p. 6.
Contact
Anna Seijmonsbergen-Schermers
a.seijmonsbergen@amsterdamumc.nl
Verklaring belangenverstrengeling
De auteurs verklaren dat er geen sprake is van (financiële) belangenverstrengeling.
Boekrecensie: Leesvoer
Tekst: Nike Mencke (voormalig verloskundige en lactatiekundige IBCLC), 2024-2
Als verloskundige wist ik natuurlijk wel dat er een nieuw mensje in de buik van mijn cliënten groeide en dat dit niet alleen praktisch en lichamelijk iets deed met de ouders die de baby verwachtten. Toch was ik me nauwelijks bewust van de mentale processen die tijdens de zwangerschap, de bevalling en in de eerste jaren met de baby plaatsvinden. Dat besef kwam pas veel later, toen ik al lang geen bevallingen meer begeleidde, maar als lactatiekundige ouders hielp bij het ontspannen voeden van hun baby. Uiteindelijk realiseerde ik me pas écht goed wat de impact van het ouderschap op de ontwikkeling van kinderen is, door zelf drie kinderen te krijgen en de Infant Mental Health opleiding te doen.
Het mentale proces
Auteur Rhodé van den Berg heeft het voor elkaar gekregen om de lezer op een heldere en vriendelijke manier mee te nemen in het mentale proces van het worden van een ouder en het opbouwen van een band met je baby. Dat doet ze door alle ervaring die ze heeft opgedaan als pedagoog en IMH-consulent en de kennis uit de vele boeken die haar inspireerden, samen te voegen in een handzaam boek.
Invloed
De eerste helft van Geboorte van een ouder gaat in op de invloed van jou als volwassene. Hoe ben jij opgevoed en welke ervaringen kleuren jou in het (aanstaand) ouderschap of als professional werkend met jonge kinderen? Rhodé gaat in op de moederschapsconstellatie, een begrip waarvan naar mijn mening elke professional in de geboortezorg kennis zou mogen hebben. Ze legt uit wat er nodig is om als mens gezien, geliefd en veilig te zijn. Welke patronen, pijnpunten en angsten heb je en hoe ben je zelf gehecht aan je eigen ouders? Een praktische duiding van de cirkel van gehechtheid helpt je hier als lezer bij.
Interacties
De andere helft van het boek gaat over de behoefte van de baby. Aan de hand van de piramide van Maslow zoomt ze in op de dagelijkse interacties met een baby of jong kind en hoe deze voorzien in diens lichamelijke en emotionele behoeften. De talloze korte casusvoorbeelden door het boek heen – hoe je als ouder onbewust of bewust kunt handelen in contact met je kind – geven hierbij niet alleen theoretische inzichten, maar ook praktische handvatten.
Inzicht
Het boek nodigt uit om eigen wensen, ervaringen, gedachten en emoties te beschrijven en zo meer inzicht te krijgen in de invloed van je eigen ouders en hoe je dit zelf wilt vormgeven in de zorg voor je kind of de kinderen waarmee je werkt. Als ik dit boek twintig jaar eerder in handen gehad, en de moed had gehad deze oefeningen daadwerkelijk in te vullen, dan was ik een andere moeder, verloskundige en lactatiekundige geweest. Ik hoop van harte dat alle (aanstaande) ouders en zorgverleners die met deze doelgroep werken, het boek lezen en echt even stil durven te staan bij de inhoud. Wat mij betreft verplichte kost voor studenten van de opleiding voor verloskundigen, gynaecologen, kinderartsen en medewerkers in de kinderopvang.
Auteur: Rhodé van den Berg
Titel: Geboorte van een ouder; De kracht van mentale voorbereiding op het ouderschap
ISBN: 9789492398574
Prijs: € 25,75*
Verbeterpunten in de zorg bij een onopgemerkte zwangerschap
Tekst: A.M. Werdmuller, A.C. V. Brouwershaven, 2024-1
Uitkomsten van onderzoek naar de ervaringen van vrouwen die hun zwangerschap ontdekten bij 30 weken of later.

Wanneer iemand onbedoeld zwanger is en zich hiervan tegelijkertijd niet bewust is, wordt er bij een zwangerschapsduur van 20 weken gesproken van een ‘onopgemerkte zwangerschap’1. Exacte cijfers over hoe vaak dit in Nederland voorkomt zijn niet bekend. Een Duits onderzoek schat een prevalentie van 1 op de 475 vrouwen die de zwangerschap pas bij 20 weken ontdekt. Omgerekend zou dit in Nederland neerkomen op ± 355 vrouwen per jaar, en 1 op de 2.455 die de zwangerschap pas tijdens de bevalling vaststelt, omgerekend geschat op ± 70 vrouwen per jaar in Nederland2.
‘Begeleiding op maat aanbieden is ook bij een onopgemerkte zwangerschap van groot belang’
Wetenschappelijke studies beschrijven de groep zwangeren met een onopgemerkte zwangerschap als een heterogene groep, waarbij duidelijk afgebakende risicofactoren en/of gemeenschappelijke kenmerken ontbreken3,4,5. Dit maakt een verklaring van dit fenomeen moeilijk6. Dat dit fenomeen vaak niet goed wordt begrepen, kan leiden tot vooroordelen en stigmatisering, waaronder het idee dat er sprake zou zijn van psychische of psychiatrische problemen, een verstandelijke beperking, overgewicht of het bewust ontkennen van de zwangerschap8.
Expertisecentrum Fiom, dat zich al sinds 1930 inzet op het gebied van ongewenste zwangerschap, onderzocht de ervaringen van vrouwen die hun zwangerschap ontdekten bij 30 weken of meer, en van de betrokken zorgprofessionals.
Methode
Middels diepte-interviews (met een vooraf bepaalde topiclist) met mensen met een onopgemerkte zwangerschap (>30wkn) (n=8) en zorgprofessionals (verloskundigen (n=6) en gynaecologen (n=3) die ervaring hebben met een onopgemerkte zwangerschap, is enerzijds getracht te verklaren hoe een zwangerschap onopgemerkt kon blijven. Anderzijds zijn de behoeftes thematisch geanalyseerd om hierdoor de individuele begeleiding beter aan te laten sluiten.
Resultaten en bevindingen
Mogelijke verklaringen voor het niet opmerken van de zwangerschap
Bij de groep van zwangeren ligt de nadruk wat betreft het niet opmerken van een zwangerschap op de afwezigheid, geen aandacht voor of het niet herkennen, van zwangerschapssymptomen. Zo was er bijvoorbeeld nauwelijks groei te merken en ging de menstruatie maandelijks door. De zorgprofessionals benadrukten vooral de rol van psychologische stress en angst alsook (on)bewuste ontkenning. Dit staat verder uitgebreid beschreven in het artikel van Brouwershaven7.
Ervaringen met zorgprofessionals
De ervaringen met zorgprofessionals zijn uit de interviews onder te verdelen in drie grote subthema’s: vooroordelen, ongerustheid en hulp op maat vanwege de grote impact.
Vooroordelen
Een onopgemerkte zwangerschap, zal voor de zorgprofessional een extra aandachtspunt zijn om na te gaan of er iets bijzonders aan de hand is. Het kan er bijvoorbeeld toe leiden dat zij zich zorgen maakt over de weerbaarheid van de zwangere.
Een van de deelnemers in deze studieA had de indruk dat ze bij het consultatiebureau bij voorbaat een kruisje achter haar naam had. Een ander vond dat zorgprofessionals in het ziekenhuis haar niet serieus namen:
‘Dat gevoel had ik wel, laat ik het zo zeggen: ze heeft al die tijd niet goed voor zichzelf en voor het kindje gezorgd, dus misschien kan ze het nu ook niet.’
‘Zorgprofessionals kunnen veel betekenen bij een onopgemerkte zwangerschap’
Twee deelnemers vertelden dat zij de vraag voorgelegd kregen of zij het kind wel zelf wilden opvoeden. De mogelijkheid tot adoptie werd genoemd, waardoor zij zich miskend en beledigd voelden.
Taal en de manier van communiceren ligt gevoelig. Vaak overheerst een schaamtegevoel en hierbij kan een ongevoelige opmerking hard aankomen. De deelnemers deelden meerdere van dit soort situaties:
‘Want het was echt van: hoe kan je dat nou niet gemerkt hebben? Een beetje verwijtend. (…) Als ik het eerder had geweten en had ontdekt, dan had ik wel eerder wat ondernomen.’
Belangrijk voor de deelnemers was het gevoel dat ze niet veroordeeld werden. Behulpzaam was als de zorgprofessional vertelde dat zij niet de enige waren die dit overkwam.
Ongerustheid
Bij een onopgemerkte zwangerschap heeft een (groot) deel van de prenatale begeleiding niet kunnen plaatsvinden en kunnen er redenen zijn om ongerust te zijn, met name over de gezondheid van het kind. De deelnemers aan dit onderzoek hadden uiteenlopende ervaringen met de manier waarop zorgprofessionals hiermee omgingen.
Zo legde een gynaecoloog bij het maken van een echo uit dat het er goed uitzag, maar dat ze niet alles kon uitsluiten.
Toen de vrouw vroeg wat mis kon zijn kwam de arts met een hele waslijst: klompvoeten, hazenlip, open rug. Daar schrok de vrouw enorm van, ze had
dit graag iets voorzichtiger gehoord. Ook een andere deelnemer gaf aan dat werd benadrukt dat ze rekening moest houden met mogelijke afwijkingen bij de baby:
‘Dat vond ik wel heel heftig, al snap ik dat je daarop voorbereid moet zijn. (…) Ik dacht toen: ze gaan er echt van uit dat het niet goed is.’
In andere situaties was er volgens de deelnemers meer besef van de impact die deze informatie op iemand heeft. Een deelnemer vertelde dat de artsen sommige dingen bewust niet hadden verteld:
‘Toen ze uiteindelijk gezond werd verklaard, hebben ze gezegd dat ze tijdens het hele proces expres dingen niet hebben verteld, om niet nog meer onrust of paniekstemming te veroorzaken. Want dat had alleen maar negatieve invloed gehad op mij en mijn kindje.’
Veel vrouwen die de zwangerschap laat ontdekken zijn ook zelf ongerust over de gezondheid van hun ongeboren kind. Zij voelen zich schuldig over hun leefwijze tijdens de zwangerschap en zijn bang voor de gevolgen voor het kind. Een deelnemer geeft aan dat ze het fijn had gevonden als er naar haar zorgen was gevraagd. Een andere deelnemer beschrijft dat ze het prettig vond dat de zorgprofessionals haar gerust stelden:
‘Ik heb me gewoon heel schuldig gevoeld dat ik de zwangerschap nooit heb gemerkt en dat heb ik ook gezegd. Straks is er dit niet goed en dat niet goed. Toen zeiden ze: ‘Het is gewoon goed, het hartje klopt, het beweegt, het doet het allemaal goed. Maak je daar ten eerste even niet zo druk om’.’
 Hulp op maat vanwege de grote impact
Hulp op maat vanwege de grote impact
Begeleiding op maat aanbieden is ook bij een onopgemerkte zwangerschap van groot belang. Een aantal deelnemers had de indruk dat er in het ziekenhuis geen richtlijn of protocol was voor een dergelijke situatie. Dit terwijl zorgprofessionals aangaven dat zij dit wel eerder hadden meegemaakt. Een deelnemer vertelde:
‘Ik kreeg eerst een boekje: Zwanger zijn. Dat kon je invullen van nul tot negen maanden. Dat slaat natuurlijk helemaal nergens op, want dat hele stuk had ik gemist. (…) Alles is gebaseerd op negen maanden zwangerschap.’
Een andere deelnemer kreeg wel relevante informatie, namelijk over de mogelijkheden rond de bevalling. Dit gaf haar de kans na te denken over wat ze wel of niet wilde.
Onderlinge interprofessionele communicatie, die soms te traag op gang komt, blijkt ook een hiaat. Eén van de deelnemers moest haar verhaal herhaaldelijk vertellen omdat het ziekenhuispersoneel niet op de hoogte was van haar situatie:
‘Zij zagen mij aankomen zonder tas, met helemaal niks en vroegen: ‘Komt er straks nog iemand met kleertjes?’ En dan moet je weer dat verhaal uitleggen. ‘En hoe gaat ze heten? En een bedje?’ Ik geloof dat ik dat het eerste half uur misschien wel honderd keer heb moeten uitleggen.’
In het kader van hulp op maat, kwam ook het belang van een continue een-op-een-begeleiding door een vaste zorgverlener naar boven. Het was belangrijk voor de deelnemers om niet iedere keer een nieuw gezicht te zien. Een deelnemer waardeerde het dat een kinderarts in het ziekenhuis bleef totdat het kind geboren was, ondanks dat zijn dienst al geëindigd was. Een ander vertelde dat de verloskundige en gynaecoloog per se bij de bevalling wilden zijn:
‘Ze zeiden: ‘Als ik gewoon thuis ben dan kom ik.’ Op de avond van mijn bevalling hadden ze geen dienst, maar zijn ze uiteindelijk wel allebei ’s nachts naar het ziekenhuis gekomen om mij te begeleiden. Dat was echt superfijn.’
‘Veel vrouwen die de zwangerschap laat ontdekken zijn ook zelf ongerust over de gezondheid van hun ongeboren kind’
Ook afwijken van standaardprocedures werd gezien als een op maat aangepaste zorg die tegemoetkwam aan de behoeftes van de vrouwen met een onopgemerkte zwangerschap. Een deelnemer vertelde hoe fijn ze het vond dat ze eerder naar het ziekenhuis mocht komen toen haar bevalling begon. Anderen noemden als voorbeeld dat ze langer in het ziekenhuis mochten blijven, toch iemand mee mochten nemen naar afspraken ondanks COVID-19, of dat het ziekenhuis hielp bij het regelen van kraamzorg en een verloskundige. Een aantal van de deelnemers kreeg psychosociale hulp aangeboden van het ziekenhuis of nazorggesprekken via de huisarts.
Dit artikel is eerder gepubliceerd in het Nederlands Tijdschrift voor Obstetrie en Gynaecologie (NTOG), nummer 2, verschijning eind maart 2024.
Auteurs:
A.M. Werdmuller – specialist Beleid en Onderzoek, Fiom, ’s-Hertogenbosch
A.C. v. Brouwershaven – specialist Onderzoek, Fiom, ’s-Hertogenbosch
Bronnen:
1. Sar V, Aydin N, van der Hart O, Steven Frankel A, Sar M, Omay O. Acute dissociative reaction to spontaneous delivery in a case of total denial of pregnancy: Diagnostic and forensic aspects. J Trauma Dissociation. 2017;18(5):710-9.
2. Wessel J, Endrikat J, Buscher U. Frequency of denial of pregnancy: results and epidemiological significance of a 1-year prospective study in Berlin. Acta Obstet Gynecol Scand. 2002;81(11):1021-7.
3. Jenkins A, Millar S, Robins J. Denial of pregnancy: a literature review and discussion of ethical and legal issues. J R Soc Med. 2011;104(7):286-91.
4. Brezinka C, Huter O, Biebl W, Kinzl J. Denial of pregnancy: obstetrical aspects. J Psychosom Obstet Gynaecol. 1994;15(1):1-8.
5. Wessel J, Gauruder-Burmester A, Gerlinger C. Denial of pregnancy--characteristics of women at risk. Acta Obstet Gynecol Scand. 2007;86(5):542-6.
6. Beier KM, Wille R, Wessel J. Denial of pregnancy as a reproductive dysfunction: a proposal for international classification systems. J Psychosom Res. 2006;61(5):723-30.
7. van Brouwershaven A, Dijkstra CI, Bolt S, Werdmuller A. Discovering a pregnancy after 30 weeks: a qualitative study on explanations for unperceived pregnancy. Journal of Psychosomatic Obstetrics & Gynecology. 2023.
8. van Caspel M. Donderslag bij heldere hemel. Bevallingsverhalen van vrouwen die niet wisten dat ze zwanger waren. Boekengilde B.V. 2021.
Duurzame inzetbaarheid van verloskundigen
Tekst: Marco Beentjes | VRHL Content en Creatie, 2024-1
 Eind 2023 promoveerde docent en onderzoeker Liesbeth Kool op het onderwerp ‘Het welzijn van (startende) verloskundigen in de praktijk’ bij de Rijksuniversiteit Groningen. Aansluitend organiseerde de Academie Verloskunde Amsterdam en Groningen op vrijdag 12 januari 2024 een symposium over de uitkomsten en de bredere betekenis op het gebied van duurzame inzetbaarheid. Wij spraken Liesbeth kort na dit evenement. ‘Maar liefst 49 procent van de verloskundigen toont een zéér grote bevlogenheid’, vertelt zij. ‘70 procent geeft aan in de verloskunde actief te willen blijven.
Eind 2023 promoveerde docent en onderzoeker Liesbeth Kool op het onderwerp ‘Het welzijn van (startende) verloskundigen in de praktijk’ bij de Rijksuniversiteit Groningen. Aansluitend organiseerde de Academie Verloskunde Amsterdam en Groningen op vrijdag 12 januari 2024 een symposium over de uitkomsten en de bredere betekenis op het gebied van duurzame inzetbaarheid. Wij spraken Liesbeth kort na dit evenement. ‘Maar liefst 49 procent van de verloskundigen toont een zéér grote bevlogenheid’, vertelt zij. ‘70 procent geeft aan in de verloskunde actief te willen blijven.
De uitstroomcijfers van verloskundigen in de praktijk zijn reden voor bezorgdheid. Reden voor Liesbeth Kool om de werksituatie te onderzoeken, te beginnen met de starters. Zij bracht hun positie in het werkveld voor het voetlicht. Mede ingegeven door voorbeelden van een geheel andere transitie van afgestudeerd verloskundigen naar de praktijk in landen als Canada en het Verenigd Koninkrijk. In verhouding tot de werkwijze in deze landen blijkt in Nederland een zeer hoge mate van zelfstandigheid van startende verloskundigen te worden verwacht.
‘Koester de bevlogenheid van de startende verloskundige’
Gebrek aan verbinding
‘In de afgelopen twintig jaar heeft bij ons een verschuiving plaats gevonden’, vertelt Liesbeth. ‘Rond de eeuwwisseling was het in Nederland gebruikelijk dat starters binnen een praktijk gingen werken. Nu is dit anders en krijgt circa 75 procent van deze groep een positie als waarnemer. In de eerste lijn werken zij veelal met een afgesproken aantal uren als zzp’er voor meerdere praktijken, waarmee de verbindingen met het werkveld veel losser zijn geworden. De eerste vraag luidt: zijn zij in staat om de verwachtingen in deze werkconstructie waar te maken? En voelt de starter zichzelf voldoende voorbereid en in staat om kwalitatief goede zorg te verlenen aan zwangere vrouwen in de eerste lijn? Het antwoord op deze tweede vraag is gelukkig ‘ja’.’
Administratieve lasten
Het eerste probleem dat echter oprijst is de administratieve last, een onderwerp dat breder in de zorg steeds opnieuw tot discussie leidt. De verloskundigen worden hier tijdens de opleiding onvoldoende op voorbereid, blijkt uit het onderzoek. Routines ontbreken, terwijl zij in verschillende praktijken worden geacht volop mee te kunnen draaien. Liesbeth: ‘Waarnemers worden ingehuurd om zorg te verlenen. Maar bij het ontbreken van een vast contract staat de praktijkvoering veelal op een lager pitje, terwijl de organisatie en de administratie van cliënten wel altijd aandacht vragen. De starters zijn daarbij grotendeels op zichzelf aangewezen, terwijl dat vaak meer is dan zij aankunnen.’ Daarbij komt dat de meesten constant druk voelen om nieuw werk aan te nemen, bang dat zij anders niet meer worden gevraagd. Het resultaat: degenen die dat doen rollen van het ene werk in het andere, terwijl de minder proactieve collega’s kampen met te weinig werk. Een deel stopt om één van beide redenen na enige tijd met de beroepsuitoefening, al tonen de ons bekende cijfers niet specifiek genoeg hoe groot deze groep is en hoelang het duurt voordat zij er de brui aan geven. Hoe dan ook is het treurig dat ieder van hen er op zijn eigen manier achter moet komen hoe het werkt.’
‘Dit zal niet het arbeidstekort oplossen’
Overleven en ontwikkelen
Het deel dat de eerste hordes weet te overbruggen doet dat op karakter en vanuit de passie voor het vak. ‘Zij overleven, waar zij in feite de volgende stap in hun leerproces zouden moeten zetten door te leren van vaste collega’s’, vindt de docent/onderzoeker. ‘Dit belemmert hun ontwikkeling, waardoor het veel langer duurt voordat zij competente verloskundigen zijn. Dat maakt op zijn beurt de verbinding met de ervaren beroepsgenoten zwak. Zij horen er niet echt bij, zijn grotendeels op zichzelf aangewezen en creëren een houding om eerst zichzelf te redden. Ze moeten wel. Dat leidt tot verharding.’
Liesbeth pleit daarom voor het stoppen met startende verloskundigen als waarnemers in te zetten en hen in plaats daarvan in te wijden bij een Verloskundig Samenwerkingsverband (VSV) met een jaarcontract. En een fatsoenlijk inwerkprogramma dat resulteert in volledig inzetbare beroepskrachten, waarbij ook de competenties ‘organiseren’ en ‘samenwerken’ kunnen worden afgevinkt. Om dat te bewerkstelligen is het noodzakelijk om te breken met een ontstane traditie. ‘We zitten absoluut met een cultuurprobleem’, vindt Liesbeth. ‘Dat een ervaren verloskundige zich in haar beginjaren op eenzelfde manier heeft moeten redden betekent niet dat anderen dat ook moeten doen. Grote problemen vragen om ingrijpende maatregelen en de huidige werkwijze is niet de manier om het arbeidstekort op te lossen. Dus pak allemaal je verantwoordelijkheid voor je nieuwe collega’s en zorg voor verbetering.’
Tweede lijn
Ook voor de zeven tot vijftien procent van de startende verloskundigen die in de tweede lijn werkt valt nog veel winst te behalen, volgens Liesbeth. ‘In al mijn naïviteit ging ik uit van de welwillendheid van ziekenhuizen dat de verloskundigen die hier werken wel een halfjaar- of een jaarcontract zouden krijgen. Dat blijkt lang niet altijd het geval: een aantal van hen wordt wel volledig ingezet, maar werkt in loondienst op basis van een nulurencontract. Ik moet bekennen dat ik hier treurig van wordt. Dat maakt je positie als verloskundige wankel, waarmee het investeren door het ziekenhuis in kennis en kunde van deze collega’s naar de achtergrond verschuift.’
Cultuuromslag
Om een nieuwe kentering in de branche plaats te laten vinden is ook sturend beleid nodig. Beleid dat een nieuwe standaard bepaalt van de gewenste kwaliteit van handelen van de startende verloskundige. Volgens Liesbeth kunnen we daarbij leren van de situatie in andere landen. ‘Een startende verloskundige wordt in Canada voor het eerste jaar slechts gedeeltelijk geregistreerd. Bepaalde verrichtingen dienen plaats te vinden onder begeleiding van een mentor. Na een jaar vindt pas volledige registratie plaats vergelijkbaar met de wet BIG.’
Levendig symposium
De organisatie kijkt met genoegen terug op het symposium, met veel betrokkenheid van mensen en interessante discussies. In focusgroepen werden de uitkomsten van het onderzoek van Liesbeth bijvoorbeeld gecombineerd met uitkomsten van onderzoek van Esther Feijen-de Jong, universitair docent verloskunde en verloskundige bij UMCG/Amsterdam UMC, over kernwaarden van verloskundigen in hun beroep. Discussie over prioriteiten bracht inzichten voor het voetlicht welke samenhangen met te maken keuzes. Aanwezigen ervaarden aan den lijve hoe praten over verschillen kan leiden tot begrip en toenadering, in plaats van verdere polarisatie. ‘En dat is precies wat we hier probeerden te bewerkstelligen’, concludeert Liesbeth tevreden. ‘Zolang mensen maar bereid zijn om te luisteren naar waarom iets voor een ander belangrijk is.’
‘Pak je verantwoordelijkheid en zorg voor verbetering’
Interessant vervolg
Concluderend valt er dus nog het één en ander te winnen waar het gaat over duurzame inzetbaarheid van de verloskundige. Als vervolg staat bij Liesbeth en haar collega’s daarom nader onderzoek op het programma over de uitstroom van verloskundigen over de gehele linie, van starters én ervaren krachten. Via interventies wordt dit onderzoek per regio verder uitgewerkt. Zoals altijd zijn daarbij voorlopers nodig, mensen die het nut inzien van werken aan de continuïteit van inzetbaarheid binnen onze beroepsgroep. Ben je enthousiast om hieraan mee te werken dan kun je hiervoor contact opnemen met Liesbeth Kool via liesbeth.kool@inholland.nl.
Online opleidingsprogramma in de Highlands
Tekst: Marco Beentjes | VRHL Content en Creatie, 2024-1

Steeds meer stedelingen in het Verenigd Koninkrijk voelen de behoefte om op het platteland te gaan wonen. Veelal vanwege de rust en de ruimte, soms vanwege de behoefte aan een overzichtelijke gemeenschap en kleine scholen waar veel aandacht is voor kinderen. Door deze migratie is het aantal bewoners in de Schotse Hooglanden in de afgelopen decennia toegenomen, en daarmee de geboortecijfers. Het aantal verloskundigen bleef hierbij achter. De overheid gaf opdracht hier iets aan te doen.
Sinds 2022 moet een gesubsidieerd opleidingsprogramma ervoor zorgdragen dat de veiligheid en kwaliteit van verloskundige zorg naar de toekomst wordt gewaarborgd. De Highlands en de Islands in het noorden en westen van Schotland kennen ondanks de migratie nog steeds een zeer lage dichtheid van de bevolking over een uitgestrekt gebied. Het tekort aan verloskundigen is daarbij nijpend. De Nederlandse prof. dr. Yvonne Kuipers, Professor of Midwifery aan de Edinburgh Napier University, is nauw bij het programma betrokken.
Duale functie
‘Elke regio in Schotland heeft zijn eigen zorgmanagement, een zogenoemde health board’, legt zij uit. ‘Omdat bewoners en dus ook zorgverleners binnen de Hooglanden zelden verhuizen is besloten om de bestaande verpleegkundigen in de regio’s verder op te leiden tot verloskundigen. Waarmee zij een duale functie kunnen gaan vervullen. Wij bieden hen een tweejarig opleidingsprogramma, dat zij kunnen volgen met behoud van salaris.’ Het bijzondere aan dit programma is dat de opleiding voor een groot deel online wordt gevolgd. 100 procent waar het de theorie betreft. Voor het praktijkdeel beschikt iedere regio over een bij een universiteit onder contract staande verloskundige, die studenten alle klinische vaardigheden aanleert in een ziekenhuis in de regio. De tweejarige opleiding wordt afgesloten met een examen op bachelor- of masterniveau.
‘Uitgestrekte gebieden vragen om autonoom werkende verloskundigen’
Continuïteit van zorg
Afgelopen januari zijn vijftien studenten als bachelor uitgestroomd en vijf als master. Uitvallers zijn er vooralsnog niet geweest. De overheid ondersteunt beide trajecten financieel in drie batches, wat zou betekenen dat er aan het eind van de rit circa zestig extra verloskundigen inzetbaar zijn. Op lange termijn zal moeten blijken of zij daadwerkelijk als verloskundigen werkzaam blijven. Via onderzoek werkt het programmateam aan optimale onderwijsresultaten, verdere kwaliteitsverbetering en de continuïteit van het zorgaanbod op langere termijn. Yvonne: ‘We kunnen veel bereiken door ons te richten op emotioneel welbevinden, zelfzorg en het bewaken van de balans tussen familie, werk en studie. Zo zijn sinds kort sessies ingebouwd die worden gegeven door een traumacoach of consulent. Ook zorgt een associate professor - die gepromoveerd is op beroepsidentiteit - voor ondersteuning bij de transitie van verpleegkundige naar verloskundige. Daarnaast krijgt onderwijspersoneel de mogelijkheid om zich bij te scholen in learning & teaching strategieën voor online onderwijs.’
Onderling contact
De bachelor en master uitstroomroutes bevatten online componenten die aansluiten bij de voltijd programma’s. ‘Op deze manier hebben deelnemers maximaal contact met medestudenten’, verklaart Yvonne. Kwaliteitsbewaking vindt verder plaats middels persoonlijke begeleiders vanuit de universiteit én in de praktijk. ‘Dit zijn altijd dezelfde personen, die het hele traject aan elkaar gekoppeld blijven. Een aanpak die leidt tot een sterke onderlinge relatie en een beter begrip van de continuïteit van zorg.’
Wie zich verdiept in de Schotse cultuur, neemt al gauw kennis van de ruige natuur, oude kastelen, de doedelzak en de kilt. Tijdens de befaamde Highland Games gooien mannen zeventig kilo wegende boomstammen door de lucht alsof het luciferstokjes zijn. Schotse vrouwen blijken uit hetzelfde basismateriaal vervaardigd. ‘Het betreft hier een specifiek soort studenten die beslist van aanpakken weet’, bevestigt Yvonne lachend. ‘Mensen die vaak iedereen in hun gebied wel via via kennen. Gemiddeld iets ouder dan in andere gebieden, met een gezin waarin privé ook vaak voor ouders wordt gezorgd. De zorg is voor hen integraal met het dagelijks leven verweven. Het is een way of life. Interessante materie voor de onderzoekers en stakeholders, met het oog op het rekruteren van nieuwe studenten en de doorontwikkeling van het opleidingsprogramma.’
‘Hier is de zorg een way of life’
Isolement
Het leren op zich in een geïsoleerde omgeving heeft zo z’n specifieke uitdagingen. Zo blijkt extra aandacht voor het welbevinden van studenten noodzakelijk. Het merendeel van de afstudeerders heeft elkaar nog nooit gezien. Hier zijn mechanismen voor in het leven geroepen, naast de koppeling met persoonlijke begeleiders. Zo hebben de studenten zelf chatgroepen opgezet. Onderling werk- en privécontact blijken in de praktijk naadloos in elkaar over te lopen.
Het is ook diezelfde isolatie die het werken als verloskundige in de Schotse Hooglanden bijzonder maakt, ten opzichte van werken in regio’s met een hogere populatiedichtheid. Er wordt een hoog niveau van zelfstandigheid gevraagd in de organisatie van het werk. Yvonne: ‘Wanneer de gang naar het dichtstbijzijnde ziekenhuis een rit van vijf uur inhoudt, is het autonoom kunnen werken eerste vereiste. Dat gaat veel verder dan nauwgezet de richtlijnen naleven of elk risico insturen. Je moet heel doelgericht zijn en de mensen goed kennen om te weten waar je verstandig aan doet. En stevig in je schoenen staan. Maar...’, overziet zij onmiskenbaar met groot respect, ‘die kwaliteiten hebben de Highlanders zeker in huis.’
Verschil in ernstige perineumschade tussen eerste en tweede lijn
Tekst: Anna E Seijmonsbergen-Schermers1,2,3,4*, Kelly MCM Peerdeman1,2,3,4, Thomas van den Akker5,6, Linde ML Titulaer1,2,3,4, Jan-Paul Roovers7, Lilian L Peters1,2,3,4,11, Corine J Verhoeven1,2,4,8,9,10, Ank de Jonge1,2.3,4,11, 2024-1
De incidentie van geregistreerde derde- en vierdegraads rupturen (verder aangeduid als‘ernstige perineumschade’) stijgt in de eerste lijn in Nederland. De incidentie is lager voor vrouwen die in de tweede lijn bevielen, vergeleken met vrouwen die in de eerste lijn bevielen, maar dit blijkt alleen voor nulliparae het geval. Vooral epidurale analgesie in de tweede lijn is een verklarende factor voor de lagere incidentie in de tweede lijn.
Achtergrond
Ernstige perineumschade, ook wel totaal-ruptuur genoemd, is een (gedeeltelijke) ruptuur van de anale sfincter, gecategoriseerd als 3e of 4e graads ruptuur. Drie maanden postpartum ervaren vrouwen met ernstige perineumschade, vergeleken met vrouwen met een tweedegraads ruptuur, vaker pijn en seksuele ontevredenheid1 en in het latere leven vaker fecale incontinentie2. In de laatste decennia is de incidentie van ernstige perineumschade in veel landen gestegen3. Dit zou kunnen komen door een stijging in factoren die van invloed zijn op het optreden van ernstige perineumschade, maar ook door verbeterde opsporing en diagnostiek4.
Methode
Een op het eerste gezicht lagere incidentie ernstige perineumschade in de tweede lijn, vergeleken met de eerste lijn, deed de vraag rijzen of dit verschil aanwezig is voor zowel nulliparae als multiparae en waardoor dat zou kunnen komen. Daarom onderzochten we wat de incidentie precies was in de tweede en eerste lijn in de periode 2010-2019, in subgroepen van nulliparae en multiparae, en hoe de trend is verlopen tussen 2000 en 2019. Het verschil tussen tweede en eerste lijn corrigeerden we vervolgens in stappen, om inzicht te krijgen in de invloed van de factoren waarvoor we corrigeerden. Vervolgens onderzochten we welke factoren geassocieerd waren met ernstige perineumschade in zowel tweede als eerste lijn en welke factoren een verklaring zouden kunnen zijn voor de verschillen. Voor deze cohortstudie werden Perined-data gebruikt van 2.169.950 baringen in de periode 2000 tot 2019 en 1.074.304 baringen in de periode 2010 tot 2019. Alle spontane vaginale geboortes van à terme levende eenlingen in hoofdligging tussen 2000 en 2019 werden geïncludeerd. We excludeerden alle baringen met een sectio caesarea of eerdere sectio en alle vrouwen met een kunstverlossing, omdat deze interventies niet voorkomen in de eerste lijn en een vergelijking tussen tweede en eerste lijn daardoor moeilijker te maken is.
Trend
Van 2000 tot 2006 was de incidentie ernstige perineumschade hoger in de tweede lijn dan in de eerste lijn (2,6% versus 2,2%). Vanaf 2008 draaide dit om en was de incidentie lager in de tweede lijn (2,5% versus 2,8%) (scan de code voor figuur 2). In beide lijnen daalde de -incidentie episiotomieën: van 31% naar 18% in de tweede lijn, en van 19% in 2000 naar 5% in 2019 in de eerste lijn (scan de code voor figuur 3). Intact perineum kwam vaker voor in de tweede lijn (33%), dan in de eerste lijn (38%).
Ernstige perineumschade
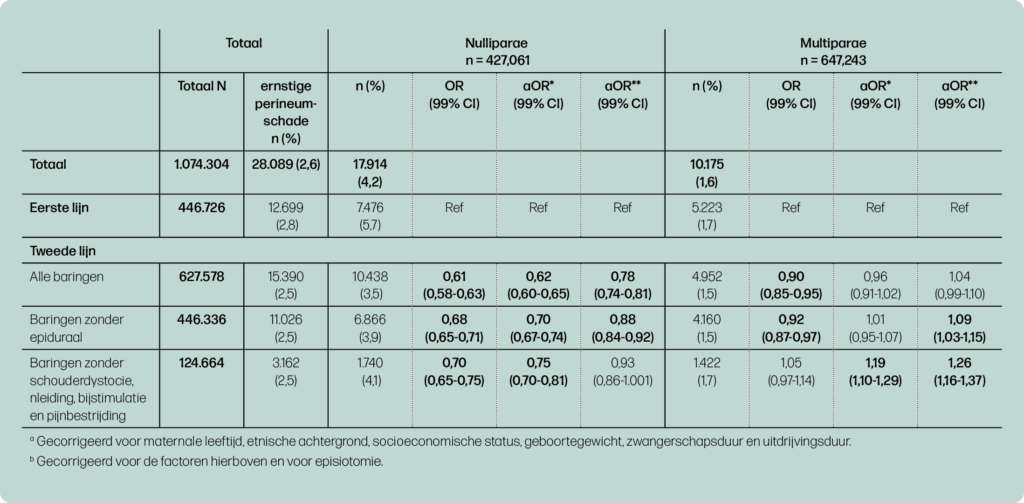
De onderzochte groep bestond alleen uit spontane vaginale baringen. De incidentie ernstige perineumschade was lager in de tweede lijn dan in de eerste lijn voor zowel nulliparae (3,5% versus 5,7%) als multiparae (1,5% versus 1,7%) (tabel 1). Maar na corrigeren voor karakteristieken en episiotomie kwam alleen voor nulliparae ernstige perineumschade significant minder vaak voor in de tweede lijn (0.78; 99% BI 0.74-0.81); voor multiparae was er geen significant verschil (1.04; 99% BI 0.99-1.10). Het toevoegen van corrigeren voor episiotomie veranderde niets aan deze significantie.
Subgroepen
In aanvullende analyses onder baringen in de tweede lijn vonden we een lagere incidentie ernstige perineumschade bij baringen met epidurale analgesie, namelijk 2,9% versus 4,1% onder nulliparae (aOR 0,68; 99% BI 0,63-0,72) en 1,3% versus 1,6% onder multiparae (aOR 0,78; 99% BI 0,70-0,88). Omdat epidurale analgesie niet wordt gegeven in de eerste lijn, waren we benieuwd of er ook een verschil in ernstige perineumschade te zien was tussen tweede en eerste lijn bij baringen zonder epidurale analgesie. In tabel 1 is te zien dat we een kleiner, maar nog steeds significant lagere incidentie ernstige perineumschade zagen onder nulliparae in de tweede lijn. In de aanvullende analyses onder baringen in de tweede lijn vonden we een hogere incidentie ernstige perineumschade bij baringen met een schouderdystocie, en een lagere incidentie bij baringen van multiparae met een inleiding of bijstimulatie (data niet getoond). Bij analyse van de verschillen tussen de tweede en eerste lijn van uitsluitend baringen zonder schouderdystocie, inleiding, bijstimulatie en pijnbestrijding, vonden we geen verschil in incidentie ernstige perineumschade tussen tweede en eerste lijn voor nulliparae (aOR 0,93; 99% BI 0,86-1,001). Voor multiparae was de incidentie in de tweede lijn echter hoger in deze subgroep (aOR 1,26; 99% BI 1,16-1,37).
Tot slot vonden we in de subgroep baringen in de eerste lijn een hogere incidentie ernstige perineumschade bij poliklinische baringen vergeleken met thuisbaringen bij zowel nulliparae (6,2% versus 5,1%) als multiparae (2,0% versus 1,3%) (data niet getoond). Dit verschil bleef bestaan na corrigeren voor karakteristieken en episiotomie.
Beperkingen en sterke punten
Deze studie werd beperkt door de afwezigheid van een aantal variabelen in de dataset, zoals body mass index, gedetailleerde etnische achtergronden, positie van het caput en baringshoudingen. Ook was er onderrapportage van sectio caesarea in anamnese5 en is onbekend of er veranderingen zijn geweest over de tijd in de bekwaamheid van zorgverleners om ernstige perineumschade te diagnosticeren. Een sterk punt van deze studie is het gebruik van de landelijke database waardoor een groot aantal baringen geïncludeerd kon worden.
Mogelijke verklaringen
Vaker dan in de eerste lijn, gaan baringen in de tweede lijn gepaard met risicofactoren voor ernstige perineumschade, zoals een hoger geboortegewicht, langere duur van de uitdrijving, ongunstige positie van het caput en schouderdystocie. Daarom zou een hogere incidentie ernstige perineumschade in de tweede lijn te verwachten zijn. Het is daarom opmerkelijk dat de incidentie voor nulliparae lager is in de tweede lijn, zelfs na corrigeren voor karakteristieken. Een aantal mogelijke verklaringen ligt hieraan ten grondslag.
Allereerst werden alle baringen met een sectio caesarea of vaginale kunstverlossing geëxcludeerd, omdat deze interventies niet voorkomen in de eerste lijn. Dat maakt dat het risicoprofiel in de tweede lijn lager is dan het risicoprofiel in de algemene populatie in de tweede lijn. We konden echter niet alle vrouwen met een sectio in de anamnese excluderen, omdat deze niet allemaal geregistreerd zijn. Vrouwen met een sectio in de anamnese hebben een hogere kans op ernstige perineumrupturen6. De onder multiparae hogere kans op ernstige perineumrupturen in de tweede lijn in een subgroep vrouwen zonder tweedelijns interventies, zou verklaard kunnen worden door de aanwezigheid van vrouwen met een sectio in de anamnese in de dataset.
Daarnaast vonden we een lagere kans op ernstige perineumschade onder baringen met epidurale analgesie, wat ook wordt aangetoond in eerder onderzoek7,8,9. De incidentie ernstige perineumschade was inderdaad hoger in de subgroep baringen zonder epidurale analgesie. Een mogelijke verklaring zou kunnen zijn dat de bekkenbodemspieren meer ontspannen zijn bij een baring met epidurale analgesie. Ook voelen vrouwen minder sterke persdrang, waardoor het caput mogelijk wat langzamer doorsnijdt. Deze factoren dragen wellicht bij aan een lagere kans op ernstige perineumschade10, maar meer onderzoek hiernaar is nodig. Ook inleiding en bijstimulatie waren onder multiparae geassocieerd met een lagere kans op ernstige perineumschade. De interventies inleiding, bijstimulatie en pijnbestrijding in de tweede lijn lijken dus een belangrijke verklaring voor de lagere incidentie ernstige perineumschade in de tweede lijn.
Een derde mogelijke verklaring is dat episiotomieën vaker worden gezet in de tweede lijn. We zagen echter in de analyses dat de hogere incidentie episiotomieën in de tweede lijn maar voor een klein deel de lagere incidentie ernstige perineumschade verklaarde. Na corrigeren voor episiotomie bleven de verschillen in odds ratio (OR) -tussen tweede en eerste lijn namelijk bestaan. Een hoge incidentie episiotomie wordt afgeraden, vanwege het minimale effect op de incidentie ernstige perineumschade en de nadelige gevolgen van de episiotomie, zoals pijn, seksuele problemen en de lagere kans op een gaaf perineum11,12,13, wat ook belangrijke uitkomsten zijn voor vrouwen14. Andere mogelijke verklaringen zijn verschillen in begeleidingstechnieken en baringshoudingen tussen tweedelijns- en eerstelijnsbaringen.
Aanbevelingen
Voor eerstelijnsverloskundigen is het belangrijk zich te realiseren dat ernstige perineumschade vaker voorkomt in hun lijn, met name onder nulliparae, en dat de incidentie hiervan stijgt. Het volgen van trainingen die zich richten op het voorkomen van ernstige perineumschade blijkt effectief te zijn, waarschijnlijk vanwege de extra aandacht die zorgverleners hebben voor het beschermen van het perineum15. Drie technieken waarvan uit de literatuur blijkt dat ze het perineum kunnen beschermen, zijn het gebruik van warme kompressen/washanden tijdens de uitdrijving (advies: begin al vroeg tijdens de uitdrijving), het zacht masseren van het perineum waardoor het perineum al wat wordt opgerekt (advies: alleen toepassen bij wens cliënt)16 en het begeleiden van de uitdrijving door twee verloskundigen17. Ook kunnen een baringshouding op handen en knieën en in zijligging mogelijk meehelpen in het verlagen van de kans op ernstige perineumschade18,19. Bij een baring op de baarkruk is het extra belangrijk om alert te zijn op het langzaam geboren worden van het caput, omdat ernstige perineumschade daardoor mogelijk vaker kan optreden20.
Deze studie liet zien dat epidurale analgesie beschermend lijkt te werken voor ernstige perineumschade, mogelijk door een meer ontspannen bekkenbodem en het langzamer geboren worden van het caput. Zorgverleners, zowel in tweede als eerste lijn, kunnen extra aandacht hebben voor een ontspannen bekkenbodem tijdens de uitdrijving en het langzaam geboren worden van het caput.
Conclusie
De incidentie ernstige perineumschade stijgt in de eerste lijn. Onder nulliparae met een spontane vaginale baring komt ernstige perineumschade minder vaak voor in de tweede lijn dan in de eerste lijn. Er is geen significant verschil voor multiparae. In een subgroep van baringen zonder schouderdystocie, inleiding, bijstimulatie en pijnbestrijding komen ernstige perineumschade in tweede en eerste lijn even vaak voor onder nulliparae, maar vaker onder multiparae in de tweede lijn. Interventies in de tweede lijn lijken dus een verklarende -factor voor de lagere incidentie. Vooral epidurale analgesie lijkt een beschermende factor, welke het verschil tussen tweede en eerste lijn gedeeltelijk verklaart. Zorgverleners kunnen extra aandacht besteden aan het bevorderen van een ontspannen bekkenbodem tijdens de uitdrijving en het langzaam geboren worden van het foetale caput. Ook is bewustzijn van baringshoudingen die de kans op perineumschade verlagen belangrijk en wordt het gebruik van warme washanden en eventuele perineummassage aanbevolen. In de eerste lijn is bewustzijn van de hogere incidentie ernstige perineumschade belangrijk. Meer aandacht van zorgverleners op het voorkomen van ernstige perineumrupturen kan de incidentie laten dalen.
Dit artikel is een aangepaste en vertaalde versie van het artikel ‘Differences in rates of severe perineal trauma between midwife-led and obstetrician-led care in the Netherlands: A nationwide cohort study’.
Auteurs:
1. Amsterdam UMC location Vrije Universiteit Amsterdam, Midwifery Science, De Boelelaan 1117, Amsterdam, the Netherlands.
2. Midwifery Academy Amsterdam Groningen, Inholland, Amsterdam, the Netherlands.
3. Amsterdam Public Health, Quality of Care, Amsterdam, the Netherlands.
4. University of Groningen, University Medical Center Groningen, Department of General Practice & Elderly Care Medicine, PO Box 196, 9700 AD Groningen, the Netherlands.
5. Department of Obstetrics and Gynaecology, Leiden University Medical Center, Albinusdreef 2, 2333 ZA Leiden, the Netherlands.
6. Athena Institute, Vrije Universiteit Amsterdam, De Boelelaan 1085, 1081 HV Amsterdam, the Netherlands.
7. Department of Obstetrics and Gynaecology, Amsterdam UMC location AMC, Amsterdam, - the Netherlands.
8. Department of Obstetrics and Gynaecology, Maxima Medical Centre, Veldhoven, the Netherlands.
9. Division of Midwifery, School of Health Sciences, University of Nottingham, Nottingham, United Kingdom.
10. Amsterdam Reproduction and Development, Amsterdam, Netherlands.
11. School of Nursing and Midwifery, Western Sydney University, Penrith South, New South Wales, Australia.
Leesvoer
Tekst: Simone Valk, 2024-1
Het bestuur van de KNOV laat een aantal boeken rouleren binnen het ledenbestand. De boeken zijn uitgedeeld tijdens de jubileumdag vorig jaar en kunnen worden geruild tijdens ledendagen, ALV’s en andere KNOV-bijeenkomsten. Wat de bestuursleden hiermee beogen is het gesprek te openen over verloskunde, verloskundige zijn en het systeem waarin wij werken. Benutten wij onze potentie? Wat is de essentie van het vak? De 'zwerfboeken' vormen voeding voor een gezonde discussie en onderbouwde meningsvorming in alle regio’s, die het bestuur op haar beurt weer kan meenemen in het meerjarenplan waar ze momenteel aan werkt.

Squaring the circle
Auteurs: Soo Downe en Sheena Byrom
ISBN: 9781780664408
Prijs: €12,99
Voorzitter Marieke Smith: ‘Dit gaat over geboorte in een technocratische wereld. Wat valt er nog onder fysiologie en vroedvrouwerij? Zeer relevant!’

Closure
Auteurs: Becky Reed en Nadine Edwards
ISBN: 9781780667850
Prijs: €13,99
Marieke: ‘Closure beschrijft het proces dat een Engelse verloskundigenpraktijk meemaakte; het verhaal van Becky Reed, spreker op de ledenmiddag van december 2023. Dit proces is exemplarisch voor hoe projecten en initiatieven in Nederland ook ten onder kunnen gaan ten gevolge van de discrepantie in kwaliteit van zorg versus het systeem.’
(Deze titel is eerder gerecenseerd door Simone Valk in De Verloskundige uitgave nr. 4, 2023)

Over Tijd
Auteurs: Hajo Wildschut Marjanke Spanjer
ISBN: 9789490951733
Prijs: €19,95
Marieke: ‘Dit gaat over kantelpunten in de naoorlogse geboortezorg: een mooi overzichtsbeeld van wat er is gebeurd. Stof om over door te praten.’

Integrale geboortezorg, samen bevalt goed
Auteur: Hajo Wildschut
ISBN: 9789036822015
Prijs: €88,95
Marieke: Goed om over 'integrale zorg' en organisatie van zorg te kunnen discussiëren en te toetsen aan onze beroepsidentiteit en ethiek.’
(Na het ter perse gaan van dit tijdschrift is Hajo Wildschut, auteur van twee van de zwerfboeken onverwachts overleden. We wensen zijn nabestaanden heel veel sterkte met dit verlies.)
In aanvulling op deze aanraders vanuit het bestuur heeft de redactieraad van De Verloskundige nog twee titels geselecteerd die mogelijk een verrijking zijn voor het werk van de verloskundige.

Oorsprong
Auteur: Leah Hazard
ISBN: 9789463822633
Prijs: €24,95
Uitgeverij Balans: ‘Ieder mens komt voort uit een baarmoeder, maar wat weten we er nu eigenlijk van? Oorsprong is een oproep tot herwaardering van dit wonderbaarlijke lichaamsdeel. Behalve de verschillende culturele vooroordelen komen ook de laatste wetenschappelijke inzichten aan bod. Verloskundige Leah Hazard laat in dit boek zien hoe de baarmoeder zich gedraagt tijdens ziekte en gezondheid, hoe zij zich ontwikkelt tijdens het leven van een vrouw, en hoe onze voortplanting in de toekomst zal veranderen. Het resultaat is een heldere, veelomvattende, nieuwe kijk op een lichaamsdeel dat ons meer in haar greep heeft dan de meeste mensen denken. Want behalve het verhaal van waar we allemaal zijn begonnen, is dit ook het verhaal van waar we met de mensheid naartoe gaan.’
Freebirth Stories
Auteurs: Mavis Kirkham en Nadine Edwards
ISBN: 9781914465123 (e-book)
Prijs: €7,99
Simone Valk: ‘Freebirth is een collectie verhalen, verzameld en geduid door de Engelse verloskundige dr. Mavis Kirkham. Steeds meer vrouwen zijn ontevreden over het systeem waarin ze worden gedwongen. Het is onveilig en traumatiserend.
De vrouwen in dit boek vertellen hoe ze tot hun keuzes zijn gekomen en wat voor effect dat had op hun uiteindelijke welbevinden. Voor de situatie in Nederland is dat van belang omdat we op weg zijn naar dat Engelse systeem, het IZA is daar een eerste voorbeeld van. Terwijl we weten wat werkt – relationele verloskunde – lijken we er steeds verder vanaf te drijven. En dus zullen hier ook in toenemende mate onveilige, traumatiserende situaties voorkomen, met als gevolg dat vrouwen zich gaan afkeren van het systeem. De vraag is: moeten we deze ontwikkeling afwachten of nemen we waarschuwingen uit andere landen ter harte?’
Wat komt er uit de PAN? Thema uterusruptuur
Tekst: Jeroen van Dillen1, Janneke Otten van Rossum2, Joost Zwart3, Ageeth Rosman4, 2024-1
 De Perinatale Audit Nederland (PAN) bestaat in Nederland sinds 2010. Twee keer per jaar worden in elk Verloskundig Samenwerkingsverband (VSV) casussen onder begeleiding van een externe voorzitter besproken. Het doel van deze bespreking is het identificeren van verbeterpunten en stimuleren van lokale actie hierop.
De Perinatale Audit Nederland (PAN) bestaat in Nederland sinds 2010. Twee keer per jaar worden in elk Verloskundig Samenwerkingsverband (VSV) casussen onder begeleiding van een externe voorzitter besproken. Het doel van deze bespreking is het identificeren van verbeterpunten en stimuleren van lokale actie hierop.
PERINED is in 2015 ontstaan uit de fusie van PAN en PRN (Perinatale Registratie Nederland) en heeft als doel om de kwaliteit van de perinatale zorgverlening te verbeteren. Vanuit PERINED worden elke drie jaar nieuwe auditthema’s vastgesteld en worden de regionale auditteams gefaciliteerd en geïnspireerd. Tenslotte verzamelt PERINED alle (geanonimiseerde) geaggregeerde gegevens van alle perinatale audits voor evaluatie van terugkerende of overstijgende verbeterpunten en voor disseminatie hiervan.
In een vierdelige serie ‘Wat komt er uit de PAN?’ wordt in de vorm van dubbelpublicatie in NTOG en De Verloskundige terugkoppeling gegeven van de thema’s in de periode 2017-2023. Ditmaal het thema ‘Uterusruptuur’.
Casus (fictief)
Mevrouw Ö is een 35-jarige G3P2 afkomstig uit Syrië. Ze spreekt matig Nederlands. De obstetrische voorgeschiedenis vermeldt een secundaire sectio bij 41+3 in verband met niet vorderende baring. Vanuit de achtergrond is niet duidelijk of het een niet vorderende ontsluiting of uitdrijving betreft. De huidige zwangerschap verloopt ongecompliceerd met controles in de eerste lijn. Bij 24 weken vindt een telefonisch informatiegesprek over de modus partus plaats en wordt cliënte verwezen naar de keuzehulp. Bij 34 weken vindt overname zorg plaats met een counselinggesprek, waarbij de medische kansen en risico’s worden besproken en wordt gekozen voor een vaginale proefbaring. Bij 40+3 wordt een inleiding gestart in verband met milde hypertensie en na AROM volgt oxytocine bijstimulatie en epiduraal pijnstilling. Rond de avondoverdracht wordt tijdens de uitdrijving bij een abnormaal CTG en een indaling op Hodge 3 gekozen voor termineren middels vacuüm-extractie. Na twee tracties zonder vordering en persisterende bradycardie wordt besloten tot een spoedsectio, waarbij een uterusruptuur wordt gediagnosticeerd. Een zoon wordt geboren met redelijke start (Apgar 5,7,9 en pH 7,05) en hij wordt opgenomen op de NICU. Moeder en kind worden op dag 5 in goede conditie ontslagen. Bij de auditbespreking werden de volgende verbeterpunten gedocumenteerd: 1. suboptimale documentatie met name van proces gezamenlijke besluitvorming rondom keuze VBAC, 2. suggestie om tolkentelefoon te gebruiken bij counseling, 3. specifiek omtrent de uterusruptuur werd benoemd dat er onvolledige overdracht was rondom de dienstwissel, waardoor niet alle teamleden alert waren dat het een cliënte met een eerdere sectio betrof.
‘De belangrijke verbeterpunten zijn lokaal geïmplementeerd’
Bespreking
Bijna twintig jaar geleden werden in een landelijke cohortstudie tussen 2004 en 2006 (LEMMoN studie), 210 casus van uterusruptuur gediagnosticeerd in Nederland, met een incidentie van 5,9 per 10.000 zwangerschappen. Ruim 87 procent van deze vrouwen had een sectio in de obstetrische voorgeschiedenis en 70 procent had een spontane start van de baring. Inleiding, epidurale pijnstilling, niet-westerse achtergrond, abnormaal CTG en buikpijn waren geassocieerd met uterusruptuur 1.
Vanuit de Perinatale Audit Nederland was uterusruptuur een van de thema’s van 2017 tot en met 2019 2. In deze periode werden 114 casussen van uterusruptuur geaudit in lokale auditteams met gemiddeld 40-60 deelnemers per audit. Van deze vrouwen was 97 procent multipara en had 94 procent een sectio in de obstetrische voorgeschiedenis. Bij de lokale audits werden 178 verbeterpunten en 200 aanbevelingen geïdentificeerd. In 6 procent van de verbeterpunten vond de lokale audit dat er sprake was van een zeer waarschijnlijke en in 18 procent een waarschijn-lijke relatie tot de uitkomst uterusruptuur. Verbeterpunten betroffen communicatie en documentatie, het tempo van de diagnose uterusruptuur en het optimaliseren van management tijdens de baring. De aanbevelingen betroffen vijf categorieën. 1. organisatie van zorg, 2. scholing, 3. richtlijnen en protocollen, 4. documentatie en 5. communicatie. Specifieke aanbevelingen met betrekking tot het thema uterusruptuur betroffen ‘speak up’ bij vermoeden uterusruptuur, opschalen van zorg door een gynaecoloog te betrekken in de besluitvorming en het verbeteren van het herkennen van een afwijkend CTG, allen onder-delen van principes van Crew Resource Management en teamtraining (skills and drills).
Conclusie
De landelijke perinatale audit van uterusruptuur heeft belangrijke verbeterpunten en aanbevelingen opgeleverd die lokaal zijn geïmplementeerd. Zoals onze fictieve casus, maar ook de oudere LEMMoN studie en de recente landelijke audit laten zien, zijn belangrijke verbeterpunten het uitspreken van vermoeden ruptuur (met zorg voor een veilige omgeving voor alle aanwezigen) en optimale communicatie met de zwangere, overdracht tussen zorgverleners en adequate documentatie in het dossier.
Bronnen:
1. Zwart JJ, Richters JM, Ory F, de Vries JI, Bloemenkamp KW, van Roosmalen J. Uterine rupture in The Netherlands: a nationwide population-based cohort study. BJOG. 2009;116:1069-78
2. Rosman AN, van Dillen J, Zwart J, Overtoom E, Schaap T, Bloemenkamp K, van den Akker T. Lessons learned from the perinatal audit of uterine rupture in the Netherlands: A mixed-method study. Health Sci Rep. 2022;5:e664.
Auteurs:
1. Gynaecoloog & UHD Onderwijs, Radboudumc Nijmegen, voorzitter perinatale audit regio Nijmegen
2. Klinisch verloskundige Radboudumc Nijmegen
3. Gynaecoloog Deventer Ziekenhuis, voorzitter lokale auditteam
4. Lector audit en registratie, Perined Utrecht
Correspondentie: jeroen.vandillen1@radboudumc.nl
Inleiden vs. afwachten
Tekst: Aafke Bruinsma, 2023-4
Op 21 september 2023 promoveerde verloskundige Aafke Bruinsma aan de Universiteit van Amsterdam op haar proefschift ‘Late term pregnancy - Clinical outcomes and daily practice’; over het inleiden van de baring bij 41 weken vergeleken met een afwachtend beleid tot 42 weken zwangerschap. Voor dit tijdschrift schreef ze een beknopte versie van haar proefschrift.

Het doel van dit promotieonderzoek was het vergelijken van electieve inleiding van de baring bij 41 weken met afwachtend beleid tot 42 weken zwangerschap in verschillende onderzoeken: een review, een trial, een prospectief cohort-onderzoek en een kosteneffectiviteitsanalyse1,2,3,4. De trial is opgezet om de veiligheid en effectiviteit van de twee management-strategieën te evalueren. Het cohortonderzoek geeft aanvullende informatie over het effect in de dagelijkse praktijk. De gehele à terme periode (37+0 tot 42+0 weken amenorroe) wordt ingedeeld in ‘vroeg à terme’ (37 tot 39 weken), ‘vol à terme’ (39 tot 41 weken) en de ‘laat à terme’ (41 tot 42 weken) zwangerschap. Vanaf 42 weken is er sprake van een serotiene zwangerschap5. Het proefschrift focust op de laat à terme periode.
De aanleiding van het INDEX project
INDEX is het acroniem voor INDuction (inleiden; IOL) versus EXpectant management (afwachtend beleid; EM). Het INDEX project is gestart in 2012 en loopt ten tijde van de publicatie van dit artikel nog steeds (2023). Uit de literatuur komt naar voren dat de wetenschappelijke onderbouwing niet eenduidig is over het te volgen beleid bij zwangerschappen tussen 41 en 42 weken. Voor 2012 werd in Nederland een afwachtend beleid tot 42 weken over het algemeen als standaard beschouwd voor vrouwen met een ongecompliceerde zwangerschap6.
Meta-analyses, die waren gepubliceerd tot 2011, suggereerden een positief effect op perinatale sterfte en meconium aspiratiesyndroom (MAS), maar niet op foetale sterfte, in het voordeel van inleiden van de baring. Er waren weinig incidenten in beide groepen (inleiden en afwachten), maar de resultaten van deze onderzoeken waren niet generaliseerbaar voor de duur van het afwachtende beleid in de Nederlandse setting, namelijk tot 42 weken7,8,9. De auteurs van de Cochrane systematische review (2006) concludeerden dat het absolute risico extreem laag is en dat vrouwen adequaat moeten worden voorgelicht over zowel de relatieve als de absolute risico’s7. Hussain et al. trokken een iets andere conclusie met vergelijkbare cijfers in vergelijking met de Cochrane systematische review (2006), namelijk ‘electieve inleiding voor zwangerschappen in de laat à terme periode (≥ 41 weken amenorroe) leidt tot een significante vermindering van perinatale sterfte (RR 0,31; 95% BI 0,11 tot 0,88) en een niet-significante daling van foetale sterfte (RR 0,29; 95% BI 0,06 tot 1,38)’8.
‘De behoefte aan klinisch gerandomiseerd onderzoek gaf de aanzet tot het opzetten van het INDEX project’
De richtlijn Serotiniteit van de Nederlandse Vereniging voor Obstetrie en Gynaecologie (NVOG) (2007) suggereerde dat wanneer aanstaande ouders met een laag-risicozwangerschap vroegen om een inleiding tussen 41 en 42 weken amenorroeduur de baring kon worden ingeleid na counseling6. Ondanks de onduidelijkheid over het te volgen beleid bij deze termijn (41-42 weken) en het daaropvolgende gebrek aan consensus, waren er centra in Nederland die hun beleid hadden aangepast van inleiden bij 42 weken naar inleiden bij 41 weken. Dit gebeurde slechts op basis van de resultaten van de Cochrane review Induction of labour for improving birth outcomes for women at or beyond term en de systematische review van Hussain et al.7,8. Maar een standaard beleid van inleiden bij 41 weken was op dat moment echter niet te rechtvaardigen voor de Nederlandse laag-risicopopulatie, maar ook niet voor een afwachtend beleid tot 42 weken. Dit resulteerde in zowel inter- als intraprofessionele discussies over het optimale beleid voor laag-risico zwangeren in de laat à terme zwangerschap. Echter werd in de betreffende richtlijn het kennishiaat over het optimale moment van de bevalling en de noodzaak van klinisch gerandomiseerd onderzoek in 42e week (41-42 weken amenorroe) beschreven6. Dit was de aanleiding dat zowel de KNOV als de NVOG prioriteit gaven aan onderzoek naar het beleid in de laat à terme zwangerschap en zij dit onderwerp zagen als de meest urgente gezamenlijke kennislacune met betrekking tot gezamenlijke besluitvorming. De behoefte aan klinisch gerandomiseerd onderzoek gaf de aanzet tot het opzetten van het INDEX project.
De belangrijkste resultaten
De review
In deze review worden twee systematische reviews beschreven en beoordeeld die inleiden vergelijken met afwachtend beleid 10,11,1. Er zijn in totaal 22 trials opgenomen die voor de uitkomsten perinatale sterfte, MAS en aantal sectio’s zijn beoordeeld ten aanzien van de zwangerschapsduur van de interventie (inleiding) en het afwachtende beleid. Hiervoor werd een indeling gemaakt in drie perioden, namelijk een zwangerschapsduur < 41 weken, tussen 41 en 42 weken en ≥ 42 weken. Slechts één studie (N=600) vergeleek een inleiding bij 41+0/1 weken met een afwachtend beleid tot 42 weken12.
De conclusie is dat het inleiden van de baring vanaf 41 weken het risico op slechte perinatale uitkomsten vermindert zonder dat het percentage sectio’s toeneemt. Het precieze moment waarop de inleiding zou moeten plaatsvinden is niet gespecificeerd, want in de studies werden verschillende periodes van het inleiden van de baring (variërend van 39 tot 42 weken) vergeleken met verschillende periodes van een afwachtend beleid (variërend van 41 tot ≥ 44 weken). En dus leverden de bestaande systematische reviews, ten tijde van de publicatie in 2018, onvoldoende wetenschappelijk bewijs om een electieve inleiding bij 41 weken te adviseren in plaats van een afwachtend beleid tot 42 om het risico op slechte perinatale uitkomsten te verminderen.
‘In de INDEX trial werden in totaal 1.815 laag-risico vrouwen gerandomiseerd’
De trial
In de INDEX trial werden in totaal 1.815 laag-risico vrouwen gerandomiseerd. Uiteindelijk zijn 1.801 vrouwen geïncludeerd en geanalyseerd; 900 in de inleidgroep (41 of 41+1) en 901 in de afwachtgroep tot 42 weken. De randomisaties werden tussen mei 2012 en maart 2016 gedaan door 123 eerstelijns verloskundigenpraktijken en 45 ziekenhuizen2.
De primaire uitkomst was een samengestelde uitkomst van perinatale sterfte en neonatale morbiditeit (Apgarscore < 7 na 5 minuten, arteriële pH < 7,05, meconium aspiratie syndroom, plexus brachialis laesie, intracraniële bloeding en opname op een neonatale intensive care unit (NICU)). Secundaire uitkomsten bestonden uit een samengestelde uitkomst van maternale mortaliteit en morbiditeit (fluxus postpartum (≥ 1000 ml), manuele placentaverwijdering, derde- of vierdegraads perineumruptuur en opname op de intensive care afdeling) en andere maternale uitkomsten, zoals modus partus en behoefte aan analgesie.
Na de trialregistratie en tijdens het includeren van vrouwen aan de INDEX trial kwam de ACOG/AAP (American College of Obstetricians and Gynecologists/American Academy of Paediatrics) in 2015 met een update over de Apgarscore. Ze schreven dat een 5-minuten Apgarscore < 4 kan worden beschouwd als een betere indicator van een ernstige neonatale uitkomst in onderzoeken dan een Apgarscore < 7, omdat het één van de eerste indicaties van encefalopathie kan zijn (13). Vanwege deze wijziging van afkapwaarde werd een aanvullende analyse van de primaire uitkomst uitgevoerd met de Apgarscore < 4 in plaats van < 7 na vijf minuten: de samengestelde slechte perinatale uitkomst. De primaire uitkomst, waarbij de Apgarscore < 7 wordt aangehouden, wordt als samengestelde ongunstige perinatale uitkomst beschreven.
In de inleidgroep had 1,7% (15/900) van de vrouwen een samengestelde ongunstige perinatale uitkomst tegenover 3,1% (28/901) in de afwachtgroep. Het verschil tussen beide groepen was significant in het voordeel van de inleidgroep (RR 0,54; 95% BI 0,29 tot 1,00, p-waarde 0,045). De belangrijkste bijdrage aan de samengestelde ongunstige perinatale uitkomst was de Apgarscore < 7 na vijf minuten: IOL 1,2% (11/900); EM 2,6% (23/901). Drie van deze neonaten, allemaal in de afwachtgroep, hadden een Apgarscore < 4 na vijf minuten.
In de aanvullende analyse van samengestelde slechte perinatale uitkomst werd geen significant verschil gevonden tussen beide groepen (IOL 4/900; EM 12/901; RR 0,33; 95% BI 0,11 tot 1,03). Ook werd er geen significant verschil gevonden in ongunstige maternale uitkomsten (IOL 122/900; EM 102/901; RR 1,20; 95% BI 0,94 tot 1,53) en in de kans op een sectio (IOL 97/900; EM 97/901; RR 1,00; 95% BI 0,77 tot 1,31).
Bij het aanhouden van een Apgarscore van < 4 na vijf minuten, dus volgens het herziene ACOG/AAP advies, en het excluderen van de neonaten met ernstige congenitale afwijkingen (IOL n=3; EM n=3), resulteerde inleiden van de baring bij 41 weken in een statistisch significante risicovermindering van 0,9% (IOL 0,4% versus EM 1,3%; NNT 113; 95% BI 57 tot 4.624) vergeleken met afwachten tot 42 weken, maar met een aanzienlijk lagere incidentie van de samengestelde slechte perinatale uitkomst in beide groepen. De kans op een goede perinatale uitkomst in beide groepen was groot en de kans op perinatale sterfte, Apgarscore < 4 na vijf minuten en opname op een NICU was laag.

Cohortonderzoek
Tussen 2012 en 2016 werden er 3.642 vrouwen die voldeden aan de in- en exclusiecriteria van de INDEX trial, maar niet wilden deelnemen aan de trial geïncludeerd in het prospectief cohortonderzoek. Van deze vrouwen had 59,7% (n=2.174) een voorkeur voor een afwachtend beleid en 10,2% (n=372) een voorkeur voor inleiden bij 41 weken. Van 30,1% (n=1.096) van de vrouwen was niet bekend welke voorkeur zij hadden of welk beleid er was gevolgd3.
De meeste vrouwen die deelnamen aan de INDEX studie hadden een voorkeur voor een inleiding bij 41 weken (74,6%) en slechts 9,7% gaf aan een voorkeur te hebben voor een afwachtend beleid tot 42 weken. Dit in tegenstelling tot vrouwen in het cohortonderzoek van wie 17,4% een voorkeur had voor een inleiding bij 41 weken en 71,5% voor een afwachtend beleid14,3. In de inleidgroepen van beide onderzoeken (trial en cohort) waren het de vrouwen die een voorkeur hadden voor een inleiding die werden geïncludeerd. In de afwachtgroep van de trial hadden de meeste vrouwen die lootten voor afwachten tot 42 weken een voorkeur voor inleiden bij 41 weken in tegenstelling tot de afwachtgroep in het cohortonderzoek waar juist vrouwen die de voorkeur gaven aan dat afwachtende beleid deelnamen. Vrouwen met een voorkeur voor inleiden blijken angstiger te zijn en een lagere kwaliteit van leven te hebben in vergelijking met vrouwen met een voorkeur voor afwachten14.
De incidentie van ongunstige en ernstige perinatale uitkomsten was lager in de INDEX cohortstudie dan in de INDEX trial. Een ongunstige perinatale uitkomst kwam in de inleidgroep in het cohort 1,1% en in de trial 1,7% voor en in de afwachtgroep respectievelijk 1,9% en 3,1%. Ernstige perinatale uitkomst kwam in de inleidgroep in het cohort 0,3% en in de trial 0,4% voor en in de afwachtgroep respectievelijk 1,0% en 1,3%2,3.
Of zelfselectie een rol speelt bij de lagere incidentie van ongunstige en ernstige perinatale uitkomsten in de afwachtende groep in de cohortstudie is nog niet duidelijk, hoewel het aannemelijk lijkt dat deze groep representatief is voor vrouwen met een laag risico die de voorkeur geven aan een afwachtend beleid in de laat à terme zwangerschap.
Zowel de INDEX trial als het INDEX cohortonderzoek waren ‘underpowered’ om een betrouwbare conclusie te trekken over perinatale sterfte. Om een mogelijk verschil in sterfte tussen twee groepen te kunnen aantonen, is een grotere steekproef nodig, wat een uitdaging is in trialsettings. Dat was de reden dat de data van de INDEX trial samengevoegd werden met de data van de SWEPIS-studie (SWEdish Post-term Induction Study, Zweden 2019) in een individuele patiëntendata meta-analyse (IPD-MA) (N=4.561)15,16. De onderzoeksopzet van de SWEPIS-trial (N=2.760) was vergelijkbaar met de INDEX trial en richtte zich ook op de periode 41-42 weken amenorroe. In de IPD-MA was de samengestelde ernstige perinatale uitkomst significant lager na inleiden bij 41 weken in vergelijking met afwachten tot 42 weken (RR 0,42; 95% BI 0,21 tot 0,91). Er was geen verschil in modus partus tussen de inleidgroep en de afwachtgroep.
Een nadeel van de SWEPIS-trial was dat de studie eerder moest worden gestopt dan gepland. Dit gebeurde op advies van hun ‘Data and Safety Monitoring Board’ (DSMB) vanwege een hogere perinatale sterfte (n=6) in de afwachtgroep in vergelijking met de inleidgroep (n=0). Het gevolg van het vroegtijdig stopzetten, kan een overschatting van het risico op perinatale sterfte zijn, mede gezien het verschil in perinatale sterfte tussen de SWEPIS en INDEX2,16. Het percentage perinatale sterfte in de INDEX trial was 0,11% in de inleidgroep vergeleken met 0,22% in de afwachtgroep2. In de SWEPIS-trial waren deze percentages 0,0% versus 0,36%16.
Er was een verschil in monitoring van de afwachtgroepen tussen de SWEPIS en INDEX trial. Aan de SWEPIS-trial namen vrouwen deel van binnen en buiten de regio Stockholm. Binnen de regio Stockholm kregen vrouwen routinematig (volgens het lokale protocol) een 41-weken echo aangeboden, met ongeveer 100% deelname. In deze regio werden alleen vrouwen met een goede echo-uitkomst geïncludeerd in de trial. Buiten Stockholm werd geen 41-weken echo of andere controle routinematig uitgevoerd. Perinatale sterfte in de afwachtgroepen was 0,0% (0/557) in de regio Stockholm versus 0,7% (6/822, 5 foetale sterfte, één neonatale sterfte) in de regio buiten Stockholm16. Dit impliceert dat het hogere perinatale sterftecijfer in de SWEPIS-trial in vergelijking met de INDEX trial veroorzaakt zou kunnen worden door het ontbreken van foetale monitoring in de laat à terme zwangerschap en dus een overschatting van het risico met zich mee zou kunnen brengen.
‘Resultaten naar pariteit zijn relevanter dan de ‘algemene’ bevindingen in obstetrisch onderzoek’
Kosteneffectiviteitsonderzoek
Er is met de data van de INDEX trial een kosteneffectiviteitsanalyse uitgevoerd4. In deze analyse werd de kosteneffectiviteit van het inleiden van de baring bij 41 weken en een afwachtend beleid tot 42 weken beoordeeld. De belangrijkste uitkomstmaten waren directe medische kosten en de samengestelde ongunstige en slechte perinatale uitkomsten.
De gemiddelde kosten (niet significant) bedroegen 3.858 euro in de inleidgroep en 3.723 euro in de afwachtgroep (gemiddeld verschil 135 euro; 95% BI -235 euro tot 493 euro). Antepartum kosten waren hoger in de afwachtgroep (105 euro) vergeleken met de inleidgroep (14 euro) door meer consulten. De intrapartum kosten waren hoger in de inleidgroep (2.888 euro) vergeleken met de afwachtgroep (2.462 euro) door de langere verblijfsduur in het ziekenhuis (in uren). Postpartum kosten waren lager in de inleidgroep 965 euro vergeleken met 1.155 euro in de afwachtgroep door de lagere kosten van neonatale opname.
Pariteit
In de dagelijkse praktijk zijn vrouwen altijd nulli- of multipara met de bijbehorende verschillen in het verloop van de zwangerschap en baring. Resultaten naar pariteit zijn relevanter dan de ‘algemene’ bevindingen in obstetrisch onderzoek. Dit is de reden dat één van de stellingen behorende bij het proefschrift was: In obstetrisch onderzoek dient in de sample size berekening voor de primaire uitkomst stratificatie naar pariteit overwogen te worden.
Een hogere incidentie van de samengestelde ongunstige en ernstige perinatale uitkomsten werd gezien bij nulliparae vergeleken met multiparae, zowel in de trial als in het cohort3,2.
In de INDEX trial werd een lagere ongunstige perinatale uitkomst waargenomen bij multiparae (IOL 0,9%; EM 1,8%; RR 0,50, 95% BI 0,15 tot 1,71) vergeleken met nulliparae (IOL 2,4%; EM 4,1%; RR 0,59; 95% BI 0,29 tot 1,20)3. Dit resultaat geldt ook voor de ernstige perinatale uitkomst. Lagere percentages werden waargenomen bij multiparae (IOL 0,4%: EM 1,0%; RR 0,44; 95% BI 0,06 tot 2,76) vergeleken met nulliparae (IOL 0,4%; EM 1,6%: RR 0,28; 95% BI 0,04 tot 1,40). De ‘number needed to treat’ (NNT) om één ernstige perinatale uitkomst bij nulliparae te voorkómen is 89 (95% BI 55 tot ∞) en multiparae is de NNT 174 (95% BI 73 tot ∞) (ongepubliceerde gegevens INDEX studie).
Voor multiparae wordt dit resultaat ondersteund door de IPD-MA15. De kans op een ernstige perinatale uitkomst was verlaagd voor nulliparae in de inleidgroep (IOL 0,3% versus EM 1,6%; RR 0,20; 95% BI 0,07 tot 0,60; NNT 79; 95% BI 49 tot 201), maar niet voor multiparae (IOL 0,6% versus EM 0,3%; RR 1,59; 95% BI 0,15 tot 17,30). Er werd in de IPD-MA geconcludeerd dat het voordeel van inleiden bij 41 weken om de perinatale uitkomsten te verbeteren alleen werd aangetoond voor nulliparae, maar niet voor multiparae zwangeren15.
In de trial was het sectiopercentage bij nulliparae vergelijkbaar tussen beide groepen, namelijk 18% 2. In het cohortonderzoek werd voor nulliparae een significante stijging gevonden in de groep vrouwen die de voorkeur gaf aan een inleiding bij 41 weken vergeleken met de groep die de voorkeur gaf aan afwachten tot 42 weken (IOL 21,1%; EM 15,1%; aRR 1,41; 95% BI 1,01 tot 1,97)3.
In de kosteneffectiviteitsanalyse kwam uit subgroep analyse naar pariteit een betalingsbereidheid (willingness-to-pay) om één ongunstige perinatale uitkomst te voorkomen voor nulliparae van 47.000 euro en voor multiparae van 190.000 euro. Om één slechte perinatale uitkomst te voorkomen zou de betalingsbereidheid 62.000 euro voor nulliparae en 970.000 euro voor multiparae moeten zijn. De uitkomsten van de kosteneffectiviteitsanalyse van de INDEX trial suggereren dat inleiden van de baring bij 41 weken kosteneffectief zou kunnen zijn voor nulliparae, terwijl het onwaarschijnlijk is dat het kosteneffectief is voor multiparae (4).
‘Vrouwen kunnen deze resultaten gebruiken om weloverwogen keuzes te maken’
Conclusie
De algemene conclusie van het proefschrift is dat de kans op een goede perinatale uitkomst bij beide strategieën (inleiding bij 41 weken en afwachten tot 42 weken) hoog is, wat impliceert dat de incidentie van zowel ongunstige als slechte perinatale uitkomsten laag is. Deze lage incidentie is over het algemeen in het voordeel van inleiden van de baring bij 41 weken.
Bij laag-risico nulliparae zou een inleiding bij 41 weken enerzijds de perinatale uitkomsten licht kunnen verbeteren, anderzijds zouden ze ook geassocieerd kunnen worden met een toename van het aantal sectio’s. Bij laag-risico multiparae leidt een electieve inleiding bij 41 weken niet tot betere perinatale en maternale uitkomsten. Daarom zouden laag-risico vrouwen, en dan specifiek multiparae, niet standaard een inleiding van de baring moeten worden aangeboden vóór 42 weken.
De voor- en nadelen en de absolute risico’s zouden samen met de voorkeur van de vrouw en haar persoonlijke situatie moeten worden besproken waarbij sprake is van gezamenlijke besluitvorming. De resultaten van de onderzoeken in dit proefschrift zullen zorgverleners meer houvast geven tijdens het counselen van vrouwen die een zwangerschapsduur van 41 weken naderen. Vrouwen kunnen deze resultaten gebruiken om weloverwogen keuzes te maken over het beleid dat voor hen het meest geschikt is.