Ervaringen met continue zorg
Tekst: Brigitte Tebbe | VRHL Content en Creatie, 2025-2
Continuïteit van zorgverlener, zoals besproken in het extract van Renate Simmelink et al: ‘Understanding how midwife-led continuity of care (MLCC) can be implemented and under what circumstances: a realist review’, levert mooie resultaten op, maar kent ook een aantal praktische uitdagingen. Daarom delen verloskundigen Janneke Gitsels, Caroline Kooij en Sanne Brons hun ervaring met het leveren van continue zorg. Ondernemer Desire Melchiot deelt haar ervaring vanuit cliëntperspectief.

Caroline Kooij: 'Zwangeren zijn de kanariepietjes in de kolenmijn'
Caroline Kooij werkt in een caseloadteam van twee verloskundigen in eerstelijnspraktijk Kairos in Amsterdam. Zij vertelt: ‘Meerdere dagen oproepbaar zijn vind ik niet zo lastig. Wanneer er nu iemand midden in de nacht belt, is er nog wel de fysieke hobbel om op te staan, maar ik ben vooral nieuwsgierig, omdat ik de vrouw persoonlijk ken. Om continue zorg goed te kunnen leveren, moet je wel waken over je eigen emotionele beschikbaarheid; je komt heel dichtbij en daardoor is het contact intensiever. Over het coachende stuk leerden we op de verloskunde academie niet zoveel. Daar heb ik extra cursussen en een coachopleiding voor gevolgd. Ook omdat ik dat zelf interessant vind.’
Zwangeren zijn de kanariepietjes in de kolenmijn, schetst ze. ‘Ze laten ons overduidelijk zien wat er niet klopt aan ons geboortezorgsysteem. Wat ik zie, is dat grote groepspraktijken meer zijn ingericht rondom de werkbaarheid voor de verloskundige. Caseloadpraktijken meer rondom de beste uitkomst en ervaringen van zwangeren. Dat wij investeren in onze cliënten en meer zorg op maat geven, zien de tweedelijnscollega’s waar we mee werken als meerwaarde van de eerste lijn. Terwijl zij juist weer goed zijn in interventies en snel contact maken. De samenwerking verloopt heel goed. Om te zorgen dat continue zorg breder wordt opgepakt, doen we mee aan onderzoek. Maar er is iets veel groters nodig. De beroepsgroep heeft zeker visie, maar ze moet ook durven zeggen: zó zien we de toekomst van de geboortezorg. Met reële contracteisen. Continue zorg is nu een soort van vrijwilligerswerk. En de cliënt investeert op persoonlijke titel in een kleinere kans op complicaties.’

Janneke Gitsels: 'Bij vrijwel alle baringen pakken we zelf het kind aan'
Janneke Gitsels is senior onderzoeker bij de Universiteit van Amsterdam en verloskundige bij Lavita, een eerstelijnspraktijk aan het Zaans Medisch Centrum. Janneke en collega Nasim zijn het duoteam binnen de praktijk dat zich richt op continuïteit van zorg. Janneke: ‘Voor ons betekent continuïteit van zorg dat je vanaf het begin van de zwangerschap tot en met het kraambed de vrouw bijstaat. We hebben de visie en missie van onze praktijk helder beschreven. Daarin staat onder meer dat we kwaliteit van leven en zorg willen leveren aan alle vrouwen, ongeacht ras, cultuur, leeftijd, religie en (geestelijke en lichamelijke) gezondheidsstatus.’
Zij streven naar een caseload van zeven per maand. ‘Bij vrijwel alle baringen pakken we zelf het kind aan, ook de baringen met milde medische indicaties (BAMI). Vanaf het begin is zonodig samenwerking met de tweede lijn. We hebben bewust gebouwd aan het vertrouwen met de tweedelijnscollega’s. Dat is groot. Mede daardoor kan er steeds meer in de BAMI. De baring is een proces waar we alle tijd voor nemen. Door bij onze zwangeren te blijven, leveren we goede zorg. Er zijn minder interventies nodig, minder verpleegkundigen en medische staf. Daarmee verlichten we de capaciteitsproblematiek. Maar onze extra zorg wordt niet betaald. Het is liefdewerk, oud papier. Alle verloskundigen in het land die caseload werken, hebben daar last van. Je moet niet bang zijn om iets uit te proberen als je continuïteit van zorg biedt. Het is belangrijk dat verloskundigen die continue zorg bieden, op de been blijven. We zijn nu bezig met een VSV-project om de BAMI vergoed te krijgen. Los daarvan is de KNOV bezig met een landelijke tariefsverhoging voor continue zorg, waarmee de caseload van verloskundigen omlaag kan. Een goed plan, want dan zullen meer verloskundigen op deze manier kunnen werken.’

Sanne Brons: 'Mijn vroedvrouwenvreugde is weer 100%'
Vroedvrouw en coach Sanne Brons startte 27 jaar geleden met een duopraktijk die uitgroeide tot een groepspraktijk. Twee jaar geleden gooide ze het roer om en begon een solo caseloadpraktijk in het Drentse Roden. Dat betekent 24/7 klaarstaan voor de vrouwen die zich bij haar aanmelden. Sanne over continuïteit van zorg:
‘In de groepspraktijk miste ik contact met vrouwen. Soms was ik nog moe van de vorige bevalling, als ik bij de volgende zat. Ik bleef niet altijd bij mensen na een doorverwijzing. Nu heb ik veel contact met de vrouwen in mijn praktijk. 40% bevalt thuis, vaak in bad. Mijn verwijscijfers zijn niet spectaculair beter; de winst zit hem vooral in de cliënttevredenheid. En mijn vroedvrouwenvreugde is weer 100%. Aan 24/7 beschikbaar zijn moet je wel toe zijn in je leven; met een gezin is het haast niet te doen. Privé moet ik natuurlijk weleens een afspraak afzeggen. Ik krijg voldoende steun voor mijn manier van werken. Van collega’s, van de tweede lijn en van zorgverzekeraars. De tijd lijkt rijp voor continuïteit van zorg.’
Het zou mooi zijn als continuïteit van zorg breder beschikbaar komt, vindt ze. ‘Iedereen moet kunnen kiezen voor deze kwaliteit van zorg. Bestaande organisaties om de verloskunde heen, zouden het beter kunnen faciliteren. Met een hoger tarief kunnen meer verloskundigen deze zorg bieden. En het mag wat minder bureaucratisch, zodat het opstarten van een praktijk minder lastig is. Continuïteit van zorg is niet mainstream. Om het verder te implementeren in het systeem van geboortezorg, is leiderschap nodig. Zelf zet ik kleine stappen, met grote idealen raak ik gefrustreerd. Bij vergaderingen breng ik bijvoorbeeld de gesprekken terug naar de kern: wordt de cliënt hier beter van? Er is ook een beweging nodig die opstaat om het systeem te veranderen. Continue zorg gebeurt vanuit liefde en vertrouwen. De enigen die dat in beweging kunnen zetten, zijn vrouwen zelf.’

Cliënt Desire Melchiot: 'Ik heb geleerd dat ik een stem heb'
Desire Melchiot, personal trainer in Amsterdam, kreeg in mei 2024 dochter Ruby Jade. Haar verloskundigen boden continue zorg. ‘Ik heb een eigen bedrijf, ben gewend aan hop-hop-actie. Toen ik net zwanger was, had ik geen idee wat me te wachten stond.
Mijn verloskundigen Caroline (Kooij, zie elders op deze pagina’s) en Soraya stelden vragen als: wat heb je nodig, wat voel je, wat vind je eng, heb je hier- of daaraan gedacht? Als ik hulp nodig had, kon ik altijd bellen en waren ze er voor me. Door alle gesprekken werd ik tijdens de zwangerschap steeds rustiger en zeker van mezelf. Vanaf het begin was het een mooie samenwerking. Waarschijnlijk is het belangrijkste van het hele proces: dat ik heb geleerd dat ik een stem heb, dat ik mag zeggen waar mijn grenzen liggen en wat ik nodig heb. Ook in het ziekenhuis, toen ik een ruggenprik kreeg. Omdat ‘mijn persoon’ er de hele tijd bij was en me aan mijn stem herinnerde, heb ik een fijne bevalling gehad, zonder stress of trauma. Pijn deed het wel, haha! Dat het zo mooi is gegaan, helpt me in het moederschap, ik kan mij dat heel relaxed eigen maken.’
Perinatale audit: reflecteer ook op overbehandeling
Tekst: Anna Seijmonsbergen-Schermers, Ank de Jonge, Nadine van der Lee, 2025-2
De perinatale audit is niet meer uit het verloskundige landschap weg te denken. De multidisciplinaire evaluatie van diverse casuïstiek heeft in de afgelopen vijftien jaar een belangrijke bijdrage geleverd aan het identificeren van verbeterpunten in de verloskundige zorg en het stimuleren van lokale actie hierop. Daarmee heeft onze zorg een mooie verbeterslag gemaakt en zijn zaken als SBARR en ‘speak up’ nu volledig ingeburgerd. Het is daarom een mooi moment om de perinatale audit naar een volgend niveau te tillen en de scope van preventie van calamiteiten te verbreden. In deze reactie willen we een oproep doen tot een evaluatie van de perinatale audit casuïstiek die voorbij de daadwerkelijke calamiteit (in dit geval de uterusruptuur) reikt. Daarnaast stellen we voor om tijdens de perinatale audit-bijeenkomsten de vraag toe te voegen ‘Wat had er juist minder kunnen worden gedaan?’. Als reflectie op mogelijke overbehandeling.

In de perinatale audit ligt de nadruk veelal op wat er te weinig is gedaan. Hierdoor zijn de aanbevelingen voor verbetering van de zorg vaak eenzijdig en beperkt. Een mooie aanvulling zou zijn om te evalueren wat er mogelijk te veel is gedaan, namelijk de medische interventies die hebben bijgedragen aan de ongunstige uitkomst en of deze – al dan niet medisch gezien – echt noodzakelijk waren.
Dat wordt verder toegelicht aan de hand van de eerder gepubliceerde fictieve casus betreffende een uterusruptuur. Die werd gepubliceerd onder de titel ‘Wat komt er uit de PAN’ over het thema ‘Uterusruptuur’, gepubliceerd in editie 24/1 van NTOG en editie 2024-1 van De Verloskundige.
De fictieve casus betreft een barende (G3P2) met een sectio in de anamnese. De baring werd ingeleid bij 40+3 en na AROM volgden bijstimulatie met oxytocine en epidurale analgesie. Vanwege een abnormaal CTG werd besloten tot een vacuümextractie, die niet succesvol bleek, waarna een spoedsectio werd uitgevoerd. Hierbij werd een uterusruptuur vastgesteld.
Tijdens de auditbespreking werden op basis van deze casus drie verbeterpunten gedocumenteerd (zie Tekstbox 1). Daarnaast werden overstijgende aanbevelingen geformuleerd op basis van een analyse van 114 casussen met een uterusruptuur (zie Tekstbox 2).
'Zonder litteken in de uterus had deze vrouw waarschijnlijk geen uterusruptuur gehad'
 Voorkomen van uterusrupturen
Voorkomen van uterusrupturen
De gedocumenteerde verbeterpunten richten zich op aspecten van documentatie en communicatie. Dit zijn factoren die mogelijk hebben bijgedragen aan suboptimaal handelen in geval van een uterusruptuur. Opmerkelijk is dat de casus andere, sterk geassocieerde risicofactoren bevat die niet in de verbeterpunten worden genoemd. Zo is een eerdere sectio caesarea de belangrijkste risicofactor voor een uterusruptuur1-3; zonder litteken in de uterus had deze vrouw waarschijnlijk geen uterusruptuur gehad. Daarnaast werden haar weeën opgewekt met oxytocine, een bekende risicofactor, vooral bij vrouwen met een sectio in de voorgeschiedenis. Oxytocinegebruik kan leiden tot hyperstimulatie, wat vaker voorkomt dan bij spontane weeën1, 3, 4 en waarbij het risico op uterusruptuur toeneemt bij hogere doseringen5. Bovendien kreeg de vrouw epidurale analgesie, wat de herkenning van pijnsignalen, die kunnen wijzen op een dreigende uterusruptuur, bemoeilijkt3, 6.
Door uitsluitend te focussen op verbeterpunten na het optreden van een uterusruptuur – oftewel, wat méér gedaan had kunnen worden – blijft de aandacht voor mogelijk vermijdbare medische interventies achterwege. Had deze uterusruptuur wellicht voorkomen kunnen worden? Dat is een belangrijke vraag die in de perinatale audit thuishoort.
Blinde vlek
In deze casus missen essentiële vragen om naast tekortschietende zorg ook eventuele overbehandeling als risicofactor of zelfs oorzaak van de uterusruptuur te bespreken. Onderstaande vragen zouden in deze perinatale audit over uterusruptuur de reflectie op een hoger niveau getild hebben:
1. Wat was de reden voor het uitvoeren van een sectio bij een eerdere zwangerschap en had deze voorkomen kunnen worden?
2. Wat was de reden om de baring in te leiden en had deze inleiding voorkomen kunnen worden?
3. Hoe snel werd de oxytocine opgehoogd en had dit langzamer gekund?
4. Wat was de reden voor het inzetten van epidurale analgesie en zijn hierbij minder risicovolle alternatieven overwogen?
Ook de aanbevelingen uit de landelijke perinatale audit laten zien dat de oorzaken van een uterusruptuur geen onderwerp van gesprek zijn geweest (zie Tekstbox 2). Echter zou volgens de schrijvers de focus verbreed moeten worden naar het voorkomen van een uterusruptuur, omdat dit een veel constructievere benadering van verbetering biedt dan de huidige, eenzijdige focus op documentatie, communicatie en scholing rondom de behandeling van een uterusruptuur. Deze suboptimale factoren zijn zeker niet onbelangrijk, maar zouden niet nodig zijn als uterusrupturen voorkomen zouden worden.
 Te weinig of te veel ingegrepen?
Te weinig of te veel ingegrepen?
Deze bespreking van de perinatale audit maakt duidelijk dat het makkelijker is om te kijken naar wat mogelijk te weinig is gedaan, dan te reflecteren op interventies die hebben bijgedragen aan de ongunstige uitkomst. Medische interventies zijn van cruciaal belang om perinatale en maternale morbiditeit en mortaliteit te voorkomen, maar ze hebben ook nadelen. Deze nadelen kunnen op hun beurt weer bijdragen aan perinatale en maternale morbiditeit en mortaliteit. Besprekingen van nadelige uitkomsten in de praktijk leiden vaak gemakkelijker tot het invoeren van meer protocollen of interventies. Een actueel voorbeeld hiervan is dat perinatale sterfte bij een vrouw boven 40 jaar in verschillende regio’s heeft geleid tot het invoeren van de maternale leeftijd als indicatie voor een inleiding. Er kleven echter aanzienlijke nadelen aan het gebruiken van individuele casus als aanleiding om meer interventies in te voeren. Ten eerste wordt voorbijgegaan aan de wetenschappelijke literatuur, die aantoont dat de kans op perinatale sterfte voor deze groep nog steeds zeer laag is en er aanzienlijke variatie bestaat binnen deze groep7. Daarnaast wordt onvoldoende gewogen wat de gevolgen zijn van een toename in het aantal interventies8.
Veiligheid versus risico
Ook cliënten/patiënten reflecteren gemakkelijker op wat te weinig is gedaan, dan op wat mogelijk te veel is gedaan. Wanneer een ernstige complicatie optreedt, is de eerste reactie vaak gericht op wat er gedaan had kunnen worden om dit te voorkomen. Het is echter veel moeilijker om te reflecteren op welke interventies beter achterwege hadden kunnen blijven. Het idee van veiligheid wordt doorgaans versterkt door het inzetten van meer interventies, terwijl minder of niet ingrijpen vaker als risicovol wordt ervaren. Wanneer men ingrijpt, kan men achteraf zeggen: ‘We hebben er alles aan gedaan.’ Maar als men geen actie onderneemt, blijft altijd de vraag bestaan of de uitkomst anders zou zijn geweest wanneer er wel ingegrepen was. In dit opzicht heeft de zorgverlener een essentiële rol: het bieden van het juiste perspectief aan de zwangere vrouw en het versterken van haar vertrouwen, in plaats van beslissingen te laten leiden door de angst om tekort te schieten.
Conclusie
In deze reactie wordt opgeroepen tot het toevoegen van een reflectie op overbehandeling als vast onderdeel van de perinatale audit. We denken dat de perinatale audit een belangrijk platform zou moeten zijn voor het bespreekbaar maken van zowel de suboptimale factoren als ook de medische interventies die (mogelijk) hebben bijgedragen aan de ongunstige uitkomst. Door het verbreden van focus heeft de perinatale audit de potentie om meer ongunstige uitkomsten te voorkomen en verdergaande protocollering en onnodige medicalisering tegen te gaan. Het is van belang deze kans ten volle te benutten.
Samenvatting
De perinatale audit draagt positief bij aan het verbeteren van de zorg, echter ligt in de verbeterpunten vooral de nadruk op wat er te weinig is gedaan.Terwijl medische interventies die mogelijk hebben bijgedragen aan de ongunstige uitkomsten vaak niet worden besproken. Dit leidt tot een eenzijdige benadering van zorgverbetering. In de voorgelegde fictieve casus van de uterusruptuur richtten de verbeterpunten zich uitsluitend op suboptimale factoren na het ontstaan van de ruptuur, zoals communicatie en documentatie. In de perinatale audit zou naast deze factoren ook aandacht moeten zijn voor interventies die de ongunstige uitkomst mogelijk hebben veroorzaakt en worden gereflecteerd op de medische noodzakelijkheid van deze interventies. Zo kan de perinatale audit bijdragen aan het voorkomen van nadelige uitkomsten en tegelijkertijd het verminderen van verdergaande protocollering en onnodige medicalisering.
Auteurs:
Dr. Anna. Seijmonsbergen-Schermers1, verloskundige en Prof. dr. Ank de Jonge1, verloskundige en onderzoeker Amsterdam UMC, UMCG en AVAG/ InHolland
Dr. Nadine van der Lee, gynaecoloog Spaarne Gasthuis Haarlem
1. Amsterdam UMC locatie Vrije Universiteit Amsterdam, Verloskundige Wetenschap, De Boelelaan 1117, (1081 HV), Amsterdam.
Verloskunde Academie Amsterdam Groningen, InHolland, Amsterdam.
Amsterdam Public Health, Quality of Care, Amsterdam. Universiteit van Groningen,
Universitair Medisch Centrum Groningen, Afdeling Eerstelijnsgeneeskunde en Langdurige Zorg, Groningen.
De auteurs verklaren dat er geen sprake is van (financiële) belangenverstrengeling.
Contact:
Anna Seijmonsbergen-Schermers
a.seijmonsbergen@amsterdamumc.nl
Bronnen:
1. Al-Zirqi I., Daltveit A.K., Forsen L., Stray-Pedersen B.& Vangen S. Risk factors for complete uterine rupture. Am J Obstet Gynecol. 2017;216(2):165.e1-.e8.
2. Sandall J., Tribe R.M., Avery L., Mola G., Visser G.H., et al. Short-term and long-term effects of caesarean section on the health of women and children. Lancet. 2018;392(10155):1349-57.
3. Zwart J.J., Richters J.M., Ory F., de Vries J.I., Bloemenkamp K.W.& van Roosmalen J. Uterine rupture in The Netherlands: a nationwide population-based cohort study. BJOG. 2009;116(8):1069-78; discussion 78-80.
4. Heuser C.C., Knight S., Esplin M.S., Eller A.G., Holmgren C.M., et al. Tachysystole in term labor: incidence, risk factors, outcomes, and effect on fetal heart tracings. Am J Obstet Gynecol. 2013;209(1):32.e1-6.
5. Cahill A.G., Waterman B.M., Stamilio D.M., Odibo A.O., Allsworth J.E., et al. Higher maximum doses of oxytocin are associated with an unacceptably high risk for uterine rupture in patients attempting vaginal birth after cesarean delivery. Am J Obstet Gynecol. 2008;199(1):32.e1-5.
6. Rottenstreich M., Rotem R., Hirsch A., Farkash R., Rottenstreich A., et al. Delayed diagnosis of intrapartum uterine rupture - maternal and neonatal consequences. J Matern Fetal Neonatal Med. 2021;34(5):708-13.
7. Goodarzi B., Seijmonsbergen-Schermers A., van Rijn M., Shah N., Franx A.& de Jonge A. Maternal characteristics as indications for routine induction of labor: A nationwide retrospective cohort study. Birth. 2022;49(3):569-81.
8. Seijmonsbergen-Schermers A.E., Peters L.L., Goodarzi B., Bekker M., Prins M., et al. Which level of risk justifies routine induction of labor for healthy women? Sex Reprod Healthc. 2019:100479.
'Changing Midwifery Professional Responsibilities'
Tekst: Hanneke Torij, 2025-2
Op 12 november 2024 promoveerde Hanneke Torij met haar proefschrift ‘Changing Midwifery Professional Responsibilities’ over veranderende verantwoordelijkheden van verloskundigen en de ontwikkeling van het beroep van verloskundige in Nederland. Dit artikel bevat een korte samenvatting van het proefschrift.
Achtergrond
Het beroep van verloskundige is aan verandering onderhevig. Deze veranderingen gaan onder meer over de rol van verloskundigen bij preventie, over het verlenen van zorg aan vrouwen en gezinnen in kwetsbare omstandigheden – waarbij ook hun -bredere leefomgeving wordt meegenomen – en over de ontwikkeling van specifieke vaardigheden en specialisaties binnen hun beroep, zoals bij klinisch verloskundigen. Het proefschrift bestaat daarom uit twee delen:
• Deel 1 richt zich op de rol van verloskundigen, en ook breder geboortezorgprofessionals, bij het ondersteunen van zwangeren in kwetsbare omstandigheden.
• Deel 2 richt zich op de taken en verantwoordelijkheden van klinisch verloskundigen.
Ondersteunen van zwangeren in kwetsbare omstandigheden
Voor wat betreft het eerste deel is bekend dat leven in kwetsbare omstandigheden samenhangt met ongunstige uitkomsten bij de geboorte. Denk aan vroeggeboorte, een laag geboortegewicht, babysterfte en ook complicaties bij de moeder. Deze uitkomsten staan niet op zichzelf en kunnen op langere termijn leiden tot leer- en ontwikkelstoornissen bij het kind en ook tot hart- en vaatziekten en een minder goede kwaliteit van leven. Ze kunnen daarmee ook leiden tot hogere zorgkosten en een nog hogere druk op de zorg.
Risicofactoren, zoals wonen in een achterstandswijk, kunnen kwetsbaarheid vergroten, terwijl beschermende factoren, zoals een stabiel sociaal netwerk, kwetsbaarheid kunnen voorkomen of verminderen. Vrouwen in kwetsbare omstandigheden lopen een hoger risico op een minder goede kwaliteit van zorg en minder goede toegang tot zorg. Het is daarom belangrijk dat geboortezorgprofessionals goed zijn toegerust om kwetsbaarheid te herkennen en om goede, toegankelijke zorg en ondersteuning te bieden.
De doelen van het onderzoek in het eerste deel van het proefschrift waren dan ook:
• om inzicht te krijgen in kennis, vaardigheden en attitude van verloskundigen en gynaecologen als het gaat over kwetsbaarheid;
• om een tool te ontwikkelen die bijdraagt aan de samenwerking in de zorg aan zwangeren en gezinnen in kwetsbare omstandigheden;
• en – in het kader van bredere uitwisseling tussen professionals – om een gezamenlijke definitie van zwangeren in kwetsbare omstandigheden te ontwikkelen.
Het onderzoek is deels uitgevoerd binnen een Europees samenwerkingsverband, het International Midwifery Research and Education network for Families in vulnerable circumstances (IMREF network; redorangeltd.com/imref-network-e-magazine) en deels binnen het regionaal consortium Zwangerschap en Geboorte Zuidwest Nederland (regionaalconsortium.nl). Dit consortium bestaat uit ongeveer honderd organisaties vanuit zorg, onderwijs, onderzoek en beleid die met elkaar samenwerken aan praktijkgericht onderzoek. Denk daarbij aan verloskundigenpraktijken, ziekenhuizen en kraamzorgorganisaties, maar ook aan ouders, gemeenten, Veilig Thuis en onderwijs- en onderzoeksinstellingen.
Hoewel het consortium nu breed de regio ondersteunt als het gaat om onderzoek en kennisontwikkeling, was een gezamenlijk ontwikkeld doel bij de start in 2013 om professionals in de regio te ondersteunen bij zorgverlening aan zwangeren en gezinnen in kwetsbare omstandigheden.
In de eerste studie van het promotieonderzoek is gekeken welke kennis, vaardigheden en attitude professionals hadden over kwetsbaarheid. Alle eerstelijnsverloskundigen, klinisch verloskundigen en gynaecologen in het regionaal consortium hebben hiervoor een vragenlijst ontvangen. Binnen de groep van respondenten hadden de meeste professionals de gevolgen van kwetsbaarheid goed op het netvlies. Ook gaven zij aan tijdens de eerste controle te vragen naar factoren als roken, alcoholgebruik en gebruik van drugs. Weinig respondenten gaven echter aan te vragen naar factoren als inkomen en naar de woonomgeving. Hoewel de meeste geboortezorgprofessionals voldoende kennis leken te hebben en de meesten zich bovendien goed toegerust voelden in het verlenen van zorg aan deze zwangeren, gaven zij ook aan dat de aandacht voor dit onderwerp tijdens hun studie laag of zelfs erg laag was en dat ze behoefte hadden aan meer training.
'Leven in kwetsbare omstandigheden hangt samen met ongunstige uitkomsten bij de geboorte'
Binnen hetzelfde regionaal consortium was eerder al een aantal studies uitgevoerd dat zich richtte op hoe de populatie eruitzag, op organisatie van zorg en ook op kennis, vaardigheden en attitude van professionals – de voorlopers van de hierboven toegelichte vragenlijst. De uitkomsten van deze studies zijn gebruikt om een tool te ontwikkelen die professionals kan helpen om de samenwerking met zwangeren en met collega’s te verbeteren wanneer er sprake is van kwetsbare omstandigheden. Om dat te realiseren, zijn verschillende veldraadplegingen georganiseerd en is vervolgens afgesproken om met elkaar – op basis van de uitkomsten van de studies en de veldraadplegingen – een blauwdruk voor de zorg aan zwangeren in kwetsbare omstandigheden te ontwikkelen.
De blauwdruk zelf is ontwikkeld met een aantal verloskundige samenwerkingsverbanden (VSV’s) in de regio en is vervolgens in verschillende stappen doorontwikkeld naar een lokaal zorgpad voor ieder VSV, steeds samen met het betreffende VSV zelf. In totaal is dat in zeven VSV’s gelukt en daarna zijn deze VSV’s ondersteund bij de implementatie, onder andere door het samen met de VSV’s schrijven van een plan van aanpak en het aanbieden van een multidisciplinaire training. Uit de interviews die zijn gehouden om dit proces én het werken met de blauwdruk te evalueren, kwam naar voren dat professionals de blauwdruk bruikbaar vonden, dat het hen structuur bood en ook dat het uniformiteit waarborgde in integrale zorg aan zwangeren in kwetsbare omstandigheden.
Tijdens de derde studie, en tevens laatste studie binnen dit deel van het promotieonderzoek, is in een Europees samenwerkingsverband een definitie ontwikkeld van kwetsbaarheid. Het uitgangspunt van deze samenwerking was dat het uitwisselen van kennis en goede praktijkvoorbeelden tussen verloskundigen in Europa bij kan dragen aan kennis en vaardigheden van verloskundigen en op die manier ook bij kan dragen aan het verbeteren van zorg aan zwangeren in kwetsbare omstandigheden. Met dat uitgangspunt is dan ook een netwerk opgezet met verloskundigen, verloskundedocenten, onderzoekers en studenten uit zeven steden in zes landen in Europa: het IMREF network.
Om effectief uit te wisselen en samen te werken, moet je echter wel zeker weten dat je het over hetzelfde hebt. Daarom was de eerste stap in dit samenwerkingsproject om een gezamenlijke werkdefinitie vast te stellen. Dat is gedaan door middel van een zogenaamde Delphi-studie. Hierbij kom je in een aantal rondes, startend vanuit wat in de literatuur bekend is en in de daaropvolgende rondes steeds meenemend wat de resultaten van de ronde daarvoor waren, tot een gezamenlijke definitie. Er is consensus bereikt over de werkdefinitie van kwetsbaarheid binnen dit samenwerkingsproject:
‘Een vrouw die wordt bedreigd door fysieke, psychologische, cognitieve en/of sociale risicofactoren in combinatie met een gebrek aan adequate ondersteuning en/of adequate coping skills’
Naast een gezamenlijk gedefinieerde doelgroep, gaf de Delphi-studie inzicht in elkaars en ook in de eigen context.
Klinisch verloskundigen
In het tweede deel van het promotieonderzoek is gekeken naar de rol van klinisch verloskundigen binnen het Nederlandse gezondheidszorgsysteem. Dat is gedaan omdat tot op heden de positie van klinisch verloskundigen in Nederlandse ziekenhuizen niet eenduidig is en ook kwetsbaar.
'De medische en sociale context van een zwangere moeten onderdeel zijn van verloskundige zorgroutine'
Het aantal klinisch verloskundigen in Nederland is de afgelopen twintig jaar bijna verzesvoudigd (Muysken, 2006; NIVEL, 2020), terwijl er tot voor kort geen landelijke profielen waren voor hun werkzaamheden en ook niet voor vereiste kennis, taken en verantwoordelijkheden. Ongeveer tien jaar geleden is een beroepsprofiel voor klinisch verloskundigen ontwikkeld, waarin staat beschreven dat klinisch verloskundigen aanvullende vaardigheden moeten verwerven (net als verloskundigen dit moeten voor andere handelingen), omdat de bachelorgraad niet volstaat (KNOV, 2013). Maar in de dagelijkse klinische praktijk is aanvullende scholing niet verplicht. Er is weinig onderzoek gedaan naar welke vrouwen typisch door een klinisch verloskundige worden begeleid en naar de taken en verantwoordelijkheden die zij hebben. De doelen binnen dit deel van het promotieonderzoek waren dan ook om:
• het type bevallingen dat doorgaans wordt begeleid door klinisch verloskundigen te identificeren;
• inzicht te krijgen in de taken en verantwoordelijkheden van klinisch verloskundigen in Nederlandse ziekenhuizen.

Om te kijken welk type vrouwen door klinisch verloskundigen wordt begeleid tijdens de bevalling, is gebruik gemaakt van de grote, nationale dataset Perined. Met behulp van statistische analyses is gekeken of, op basis van kenmerken van alle ziekenhuisbevallingen van de jaren 2000 tot en met 2016 in deze dataset, vrouwen konden worden verdeeld in groepen. Specifiek is hierbij gekeken of er groepen geïdentificeerd konden worden van vrouwen wiens kind tijdens de geboorte aangepakt werd door een verloskundige in het ziekenhuis. De veronderstelling was dat er een verschil zou zijn in het type vrouwen dat door klinisch verloskundigen werd begeleid.
Er kwamen drie groepen naar voren uit de analyses:
• vrouwen die werden overgedragen van de eerste lijn naar het ziekenhuis;
• vrouwen die werden ingeleid;
• vrouwen met een keizersnede.
Daarnaast kwam naar voren dat verloskundigen eigenlijk geen rol hadden bij de keizersnedes en dat hun rol bij de twee andere groepen ongeveer gelijk was; in beide groepen pakten zij ongeveer 30% van de kinderen aan. Op basis hiervan kon dus niet worden vastgesteld welke groepen vrouwen typisch door klinisch verloskundigen werden begeleid.

Daarom is vervolgens gekeken naar individuele kenmerken van vrouwen. Hierbij is onderscheid gemaakt tussen vrouwen die werden verwezen tijdens de bevalling en vrouwen die al zorg in het ziekenhuis kregen. Deze zogenaamde secundaire analyse liet zien dat klinisch verloskundigen bevallingen begeleiden met een grote variatie aan kenmerken, zoals pijnbestrijding en vroeggeboorte. De frequentie van de betrokkenheid van klinisch verloskundigen nam door de jaren heen toe, maar er werden geen noemenswaardige veranderingen in hun betrokkenheid gezien. Er waren kleine verschillen tussen de beide groepen. Zo was de kans dat een kind tijdens de geboorte werd aangepakt door een klinisch verloskundige bij pijnbestrijding en ook bij de bevallingen bij voldragen zwangerschappen iets hoger bij de groep vrouwen die al zorg in het ziekenhuis kregen.
Tot slot is met behulp van een vragenlijst – die aan nagenoeg alle klinisch verloskundigen in Nederland is gestuurd – onderzocht wat taken en verantwoordelijkheden van klinisch verloskundigen waren en ook of deze varieerden tussen de typen ziekenhuizen in Nederland. Uit dit onderzoek bleek dat de meeste respondenten zorg verleenden op de verloskamers. Ze waren vaak betrokken bij de inleiding van de baring, bij verzoeken tot pijnbestrijding, wanneer er sprake was van meconiumhoudend vruchtwater, bij een niet vorderende ontsluiting en wanneer er sprake was van een hoge bloeddruk bij de aanstaande moeder. Hun dagelijkse taken en verantwoordelijkheden hingen echter af van het type complicaties, de drukte op de verloskamers en ook het aantal jaren werkervaring. Verder varieerden hun taken tussen de verschillende typen ziekenhuizen. De meerderheid van de klinisch verloskundigen in deze studie had ook niet-zorggerelateerde taken, bijvoorbeeld het verzorgen van onderwijs.
Conclusies en aanbevelingen
Op basis van de studies binnen dit promotieonderzoek en de resultaten daarvan, is een aantal algemene conclusies en aanbevelingen geformuleerd:
• de medische en sociale context van een zwangere moeten onderdeel zijn van verloskundige zorgroutine;
• een blauwdruk, aangepast aan de lokale context en aan de behoeften van zwangeren en van geboortezorg en sociale zorgprofessionals, kan hierbij helpen en biedt structuur en uniformiteit bij het verlenen van zorg aan zwangeren in kwetsbare omstandigheden;
• dit thema zou bovendien goed moeten worden ingebed in curricula en in training aan professionals;
• het is aan te bevelen om bij samenwerking tussen professionals te beginnen met consensus over de doelgroep en met het verkrijgen van inzicht in elkaars context;
• en om bij onderzoek de expertise te gebruiken – en te investeren in de ontwikkeling van – consortia;
• het is belangrijk om in vervolgonderzoek inzicht te krijgen in waarom onderwerpen zoals inkomen, sociaal netwerk en onvoldoende middelen om rond te komen, minder vaak worden besproken door verloskundigen en gynaecologen;
• en om ook in toekomstig onderzoek samen te werken met (aanstaande) ouders en met toekomstige professionals.
'Het onderzoek is deels uitgevoerd binnen een Europees samenwerkingsverband'
Voor wat betreft de rol van klinisch verloskundigen zijn onze conclusies en aanbevelingen als volgt:
• klinisch verloskundigen spelen een belangrijke rol in de verloskundige zorg en begeleiden bevallingen met een grote variatie in complexiteit;
• ze spelen bovendien een cruciale rol als het gaat om continuïteit van zorg; binnen het ziekenhuis en ook bij overdracht van eerste naar tweede of derde lijn;
• ze vervullen bovendien niet-zorggerelateerde taken;
• formele erkenning en het waarborgen van professionele autonomie van klinisch verloskundigen zijn nodig om hen in staat te stellen hun werk goed te kunnen doen;
• dit vereist beleid en regelgeving, onderwijs en formele inbedding van taken in ziekenhuizen;
• hierbij bevelen we aan om toe te werken naar een master, echter rekening houdend met eerder verworven competenties;
• voor wat betreft eventueel vervolgonderzoek bevelen we aan om de ervaringen van klinisch verloskundigen zelf en van de vrouwen die zij begeleiden mee te nemen.
Bronnen:
1. Koninklijke Nederlandse Organisatie van Verloskundigen en Nederlandse Vereniging Obstetrie en Gynaecologie, 2013. Beroepsprofiel Klinisch verloskundige. Accessed April 19, 2023. docplayer.nl/48458094-Beroepsprofiel-klinisch-verloskundige.html
2. Muysken J, Kenens RJ, Hingstman L. Cijfers uit de registratie van verloskundigen – peiling 2006. NIVEL. 2006. Accessed April 19, 2023. nivel.nl/sites/default/files/bestanden/Cijfers-uit-de-registratie-van-verloskundigenpeiling-jan-2018.pdf
3. NIVEL. Cijfers uit de registratie van verloskundigen. Peiling 2018. NIVEL. 2020. Accessed April 19, 2023. nivel.nl/sites/default/files/pdf/Cijfers-uit-de--registratie-van-verloskundigenpeiling-jan-2018.pdf
4. Rotterdam University of Applied Sciences (2022). IMREF network. International Midwifery Research and Education Network for Families in Vulnerable Circumstances. Accessed July 11, 2023: redorangeltd.com/imref-network-e-magazine
5. Rotterdam University of Applied Sciences (2025) Regionaal Consortium Zwangerschap en Geboorte Zuidwest Nederland. Accessed April 23, 2025: hogeschoolrotterdam.nl/onderzoek/projecten-en-publicaties/-zorginnovatie/samenhang-in-zorg/regionaal-consortium/over-het-consortium/
Implementatie van continue zorg door verloskundigen: inzichten vanuit een realist review
Tekst: Renate Simmelink, Elise Neppelenbroek, Anneke Pouwels, Nadine van der Lee, Eva Pajkrt, Kirsten A Ziesemer, Hanneke W Harmsen van der Vliet-Torij, Corine J M Verhoeven, Ank de Jonge, Marianne Nieuwenhuijze, 2025-2
Continue zorg door verloskundigen staat in het Engels ook wel bekend als Midwife-Led Continuity of Care (MLCC). Veel verloskundigen willen graag MLCC bieden, maar lopen in de praktijk tegen allerlei barrières aan. Hoe zorg je ervoor dat continuïteit van zorg niet alleen een ideaal blijft, maar daadwerkelijk wordt geïmplementeerd? In deze review hebben we onderzocht welke factoren succesvolle implementatie van MLCC bevorderen en welke uitdagingen overwonnen moeten worden.
Achtergrond
MLCC wordt internationaal erkend als een zorgmodel dat leidt tot betere gezondheidsuitkomsten voor moeder en kind, een hogere mate van tevredenheid onder vrouwen en meer werkplezier onder verloskundigen, vergeleken met andere modellen van zorg1-3. Vrouwen die MLCC ontvangen, hebben meer kans op een spontane vaginale bevalling en hebben minder vaak een vaginale kunstverlossing, episiotomie of keizersnede1. Voor vrouwen met sociale risicofactoren lijkt MLCC bovendien een beschermend effect te hebben op vroeggeboorte en een laag geboortegewicht3,4. In MLCC wordt een vrouw gedurende haar zwangerschap, bevalling en postpartumperiode begeleid door één of een klein team van verloskundigen. Dit model bevordert een vertrouwensband tussen de verloskundige en de vrouw en draagt bij aan positieve zorgervaringen1.
Ondanks deze voordelen blijft de implementatie van MLCC in veel hoge-inkomenslanden, een uitdaging. Ook in Nederland is dit zo en volledige verloskundig geleide zorg is alleen beschikbaar voor laag-risico vrouwen. Ongeveer 90% van de vrouwen start de zorg bij een eerstelijns verloskundige. Veel vrouwen worden tijdens de zwangerschap of bevalling overgedragen naar de tweede of derde lijn, waar ze Obstetrician-Led Care krijgen. Uiteindelijk vindt 27% van alle bevallingen plaats in de eerstelijn5.
Het implementeren van MLCC is internationaal een complexe verandering in de geboortezorg. Een eerder recent gepubliceerd ‘review van reviews’ van Zarbiv et al. (2025) beschrijft de bevorderende en belemmerende factoren van MLCC implementatie6. In onze review maken we hierop een verdiepingsslag en hebben we gekeken naar de mechanismen die aan deze factoren ten grondslag liggen. Het effect van een interventie hangt namelijk sterk af van de context waarin deze plaatsvindt en de mechanismen die wel of niet geactiveerd worden7,8. Immers, wat voor de ene verloskundige een belemmering kan zijn, hoeft dat voor een andere verloskundige niet te zijn. In onze realist review hebben we dan ook onderzocht wat werkt voor wie, onder welke omstandigheden en waarom. De centrale onderzoeksvraag luidt: ‘Hoe beïnvloeden verschillende contextuele factoren de mechanismen die ten grondslag liggen aan de implementatie van MLCC in hoge-inkomenslanden?’
'Een complexe verandering in de geboortezorg'
Methode
Onderzoeksopzet
We voerden een realist review uit om te begrijpen welke mechanismen bijdragen aan succesvolle implementatie van MLCC in hoge-inkomenslanden en welke niet. Een realist review is een vorm van literatuuronderzoek waarin niet alleen wordt beschreven wat werkt, maar vooral hoe, waarom, voor wie en onder welke omstandigheden iets werkt. Uitkomsten kunnen dus verschillen afhankelijk van de context. Deze verbanden worden in de realist approach geformuleerd als zogeheten ‘context-mechanisme-uitkomstconfiguraties’ (CMOCs). Dit zijn verklaringen waarin wordt beschreven hoe bepaalde omstandigheden (context) specifieke reacties of gedragingen (mechanismen) activeren, die vervolgens leiden tot bepaalde effecten (uitkomsten)9-12.
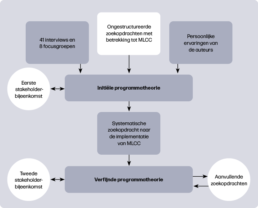
Initiële programmatheorie
Bij de start van de realist review werd een eerste hypothese (programmatheorie) opgesteld over hoe de implementatie van MLCC succesvol kan verlopen. Deze initiële programmatheorie was bij ons gebaseerd op 41 interviews en 8 focusgroepen met verschillende stakeholders. Daarnaast werd gebruik gemaakt van bestaande kennis en praktijkervaring van de onderzoekers en zijn ongestructureerde zoekopdrachten gedaan naar de implementatie van MLCC. De voorlopige theorie werd besproken in een stakeholder-bijeenkomst met onder andere eerstelijns verloskundigen, klinisch verloskundigen, gynaecologen, de beroepsvereniging, cliëntenorganisatie en zorgverzekeraars, zodat een rijk palet aan inzichten en ideeën konden worden meegenomen.
Systematische zoekopdracht naar MLCC implementatie
Vervolgens werd een literatuur-search uitgevoerd in samenwerking met een medisch informatiespecialist. Er werd gezocht in vijf grote wetenschappelijke databanken. Documenten werden geïncludeerd als ze betrekking hadden op de implementatie van een vorm van continuïteit van verloskundige zorg in hoge-inkomenslanden. Selectie gebeurde in twee rondes door tenminste twee onderzoekers. Eerst werd een selectie gemaakt op basis van titel en samenvatting. Verdere selectie vond plaats op basis van de volledige teksten. Alle geïncludeerde documenten werden vervolgens beoordeeld op relevantie, informatiewaarde en geloofwaardigheid13,14. Alle relevante documenten werden opgenomen.
Analyse en synthese
Tijdens het analyseren werden memo’s geschreven en verbanden gelegd tussen contexten, mechanismen en uitkomsten. Door ‘retroducerend redeneren’ – een combinatie van inductief en deductief denken, aangevuld met interpretatie – zijn onderliggende causale mechanismen geïdentificeerd15,16. Hierbij is geput uit bestaande theorieën om samenhang in de bevindingen te verklaren. Op basis hiervan werd een verfijnde programmatheorie geformuleerd, die in een tweede stakeholderbijeenkomst werd gepresenteerd en gevalideerd, zie figuur 1.
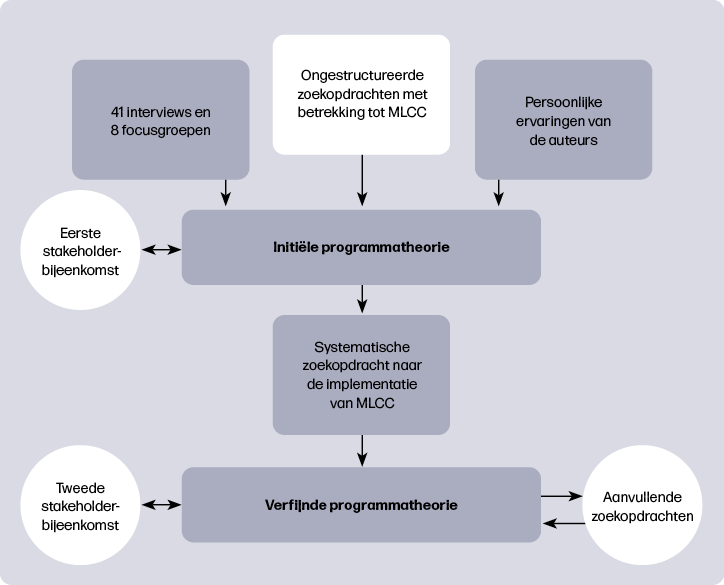
Resultaten
In totaal zijn 1604 referenties gescreend op titel en samenvatting. Van 62 artikelen werd de volledige tekst beoordeeld, waarna uiteindelijk 37 artikelen werden geïncludeerd. Aanvullende iteratieve zoekrondes leidden tot de toevoeging van vijf artikelen, een boek, een nieuwsbrief en een ongepubliceerde dataset, zie figuur 2.
De geïncludeerde documenten waren afkomstig uit verschillende landen: het Verenigd Koninkrijk (16), Australië (14), Nederland (4), Canada (3), Denemarken (1), Zweden (1), Ierland (1), Nieuw-Zeeland (1) en de Verenigde Staten (1). De meeste documenten zijn gebaseerd op kwalitatieve data en geven diepgaand inzicht in de ervaringen en perspectieven van betrokkenen bij de implementatie van MLCC.
'Implementatie vraagt om visionair leiderschap'
Roltheorie en machtstheorie
Om de implementatie van MLCC beter te begrijpen, zijn twee bestaande theoretische invalshoeken gekozen die geschikt bleken om de centrale dynamieken van dit proces te duiden, namelijk de roltheorie en de machtstheorie16,17. Roltheorie verklaart hoe sociale rollen (zoals verloskundige, arts of moeder) worden gevormd, beleefd en aangepast binnen een organisatie of samenleving. Machtstheorie kijkt naar hoe macht verdeeld, uitgeoefend en betwist wordt binnen sociale systemen. Samen geven deze theorieën inzicht in de uitdagingen rond veranderende rollen en machtsverhoudingen bij de invoering van MLCC.
Verfijnde programmatheorie
Uit de literatuur blijkt dat de implementatie van MLCC beïnvloed wordt door factoren op verschillende niveaus: maatschappelijk, regionaal, interpersoonlijk en persoonlijk. In een raamwerk is weergegeven hoe deze contexten het denken en handelen van betrokkenen beïnvloeden, zie figuur 3.
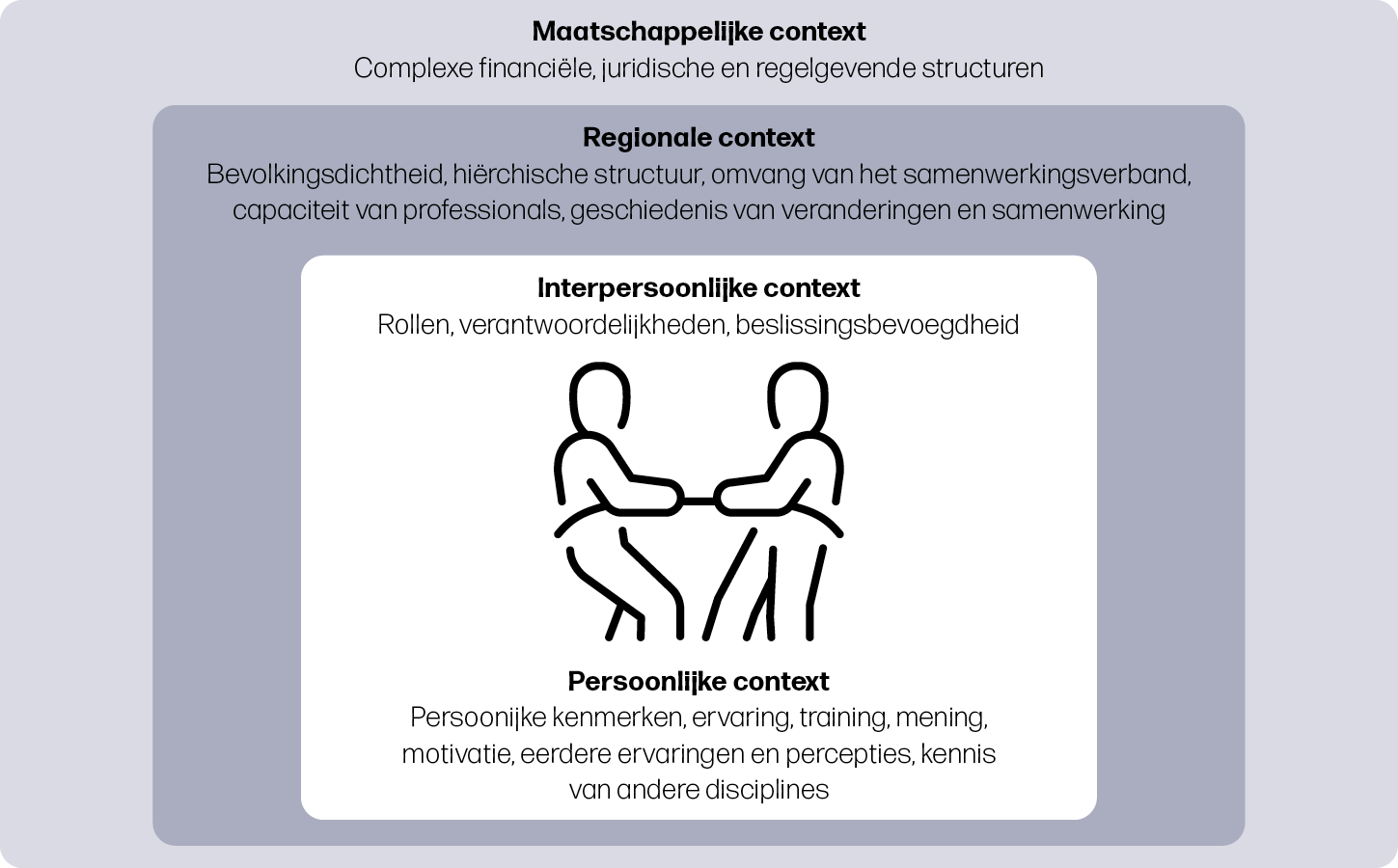
Verloskundigen, artsen, managers en beleidsmakers zijn gewend aan bestaande structuren en machtsverdelingen. De invoering van MLCC veroorzaakt onzekerheid en angst over rolveranderingen, verlies van controle of autoriteit, en over het onbekende van het nieuwe model18-31. Om deze transitie te laten slagen, zijn leiders nodig die bestaande normen durven bevragen en collega’s kunnen meenemen in de verandering18,20,21,25,32-34. In totaal identificeerden we 16 verbanden tussen context, mechanisme en uitkomst (CMOCs), die ondergebracht zijn in vier hoofdthema’s:
- Macrolevel uitdagingen
- Leiderschap
- Rolambiguïteit en conflicten
- Persoonlijke en professionele grenzen
Macrolevel-uitdagingen
Hoewel MLCC in sommige landen beleidsmatig wordt ondersteund, vormen financiële structuren vaak een belemmering20,21,24,25,27,31,32,35-44. Preventieve zorg leidt voor een organisatie tot minder inkomsten dan interventiegerichte zorg, wat MLCC financieel onaantrekkelijk maakt21,23,31,45. Een herziening van het financiële systeem is daarom nodig, waarbij niet de productie maar de kwaliteit van zorg centraal staat. Tegelijkertijd kunnen beleidsrapporten die MLCC ondersteunen juist inspireren tot verandering. Wanneer echter geen financiële of beleidsmatige ondersteuning volgt, kunnen op microniveau spanningen ontstaan tussen zorgverleners over rolverdeling en verantwoordelijkheid21,23,25-27,29,31,32,40,41,44,46-50.
Zorgsystemen staan sterk onder druk, waarbij mensen en middelen efficiënt moeten worden ingezet en de zorgkosten moeten worden verlaagd, met behoud of verbetering van de kwaliteit van zorg. Vaak functioneren ziekenhuizen als zelfstandige organisaties en interpreteren zij beleidsadviezen verschillend. Door personeelstekorten en de druk om kosten te reduceren, kiezen sommige instellingen bewust voor centralisatie en standaardisatie. Dit kan leiden tot polarisatie tussen partijen: waar de één kiest voor efficiëntie via centralisatie, ziet de ander juist continuïteit van zorg als oplossing voor personeelsbehoud en kostenbesparing. Deze spanningen op systeemniveau kunnen doorwerken in de samenwerking tussen zorgverleners op de werkvloer21,24,29,31,32,35,38,41,43, 44,46,47,51.
Leiderschap
De implementatie van MLCC vraagt om visionair leiderschap van mensen die bestaande structuren durven uitdagen en verandering mogelijk maken. Dit kunnen formele leiders zijn zoals ziekenhuisbestuurders en afdelingshoofden, of informele leiders zoals invloedrijke verloskundigen en gynaecologen. Formele leiders kunnen beleid aanpassen, middelen toewijzen en prioriteiten stellen. Informele leiders beïnvloeden collega’s via houding, gedrag en netwerken. Hun steun is essentieel voor het draagvlak voor MLCC18,20,21,24,25,28-34,36,38-42,52-56.
De mate waarin MLCC wordt ondersteund en duurzaam ingebed raakt, hangt sterk af van de persoonlijke overtuigingen van deze leiders. Leiders die MLCC ondersteunen, creëren een stimulerende omgeving. Wanneer nieuwe leiders met andere prioriteiten aan het roer komen, kan dit het voortbestaan van MLCC ondermijnen21,33,38,39,43,47,57. Ook hebben gynaecologen vaak meer invloed op beleidsvorming dan verloskundigen, wat de implementatie van MLCC kan belemmeren, ondanks dat wetenschappelijk bewijs MLCC ondersteunt18,21,25,31,32,44,48.
Ook cliënten kunnen een rol spelen als informele leiders. Met name vrouwen met toegang tot informatie en middelen kunnen pleiten voor gepersonaliseerde, continue zorg. Hun vraag kan leiden tot beleidsaanpassingen, herverdeling van middelen en meer inzet op MLCC. Of een vraag leidt tot verandering hangt af van de invloed die cliënten hebben en dat hangt weer samen met bijvoorbeeld hun sociaaleconomische positie19,25,30,32,40,51,57-59.
Rolambiguïteit en conflicten
De implementatie van MLCC vraagt om een herverdeling van rollen, verantwoordelijkheden en machtsdynamieken binnen de geboortezorg. Dit kan leiden tot spanningen en misverstanden tussen verloskundigen, gynaecologen en andere zorgverleners21-23,25-28,30-32,35,36,42,44,45,47,48,50. In veel zorgsystemen van hoge-inkomenslanden is het medisch model dominant, waarbij gynaecologen een hiërarchisch hogere positie innemen en verantwoordelijk zijn voor beslissingen25,35,41,42. In MLCC zijn verloskundigen volledig verantwoordelijk en autonoom in hun handelen, met de bevoegdheid om de zorg zelfstandig te coördineren en te verlenen, en indien nodig door te verwijzen naar een gynaecoloog22,25,26,31,36,37,49,53,54. Zelfs in landen waar verloskundigen formeel autonoom zijn, worden zij in de praktijk beperkt door stakeholders met andere in belangen22.
Door de toename in autonomie en beslissingsbevoegdheid kunnen veel verloskundigen zich gesterkt voelen door MLCC. Echter, een toename in verantwoordelijkheden kan bij andere verloskundigen juist leiden tot angst en onzekerheid. Gynaecologen die de toegevoegde waarde van de veranderende rol van verloskundigen zien, zullen eerder samenwerken om de implementatie van MLCC te ondersteunen. Sommige gynaecologen kunnen de toenemend autonome rol van verloskundigen echter zien als een uitdaging voor hun autoriteit. Spanningen kunnen zich uiten in conflicten over beslissingsbevoegdheid, een gebrek aan vertrouwen en moeizame communicatie en samenwerking21-23,25-28,30-32 35,36,42,44,45,47,48,50.
Persoonlijke en professionele grenzen
Het werken binnen MLCC kan uitdagingen met zich meebrengen voor de werk-privébalans van verloskundigen door een toegenomen vraag naar flexibiliteit en beschikbaarheid. In een samenleving waarin zorgtaken nog steeds vaak op vrouwen rusten, beïnvloeden persoonlijke omstandigheden in sterke mate de mogelijkheid om MLCC te bieden. Verloskundigen die naast hun werk ook veel zorgtaken hebben (zoals zorg voor kinderen of mantelzorg), kunnen hierdoor stress of overbelasting ervaren. Verloskundigen die werk en privé goed kunnen combineren voelen zich autonoom, ervaren meer werkplezier, minder burn-out en blijven gemotiveerd. Degenen die hierin geen flexibiliteit ervaren raken sneller overbelast, vallen uit, of zoeken werkvormen die beter passen bij hun leven19,20,24,27,28,34,36,37,41,43,49,50,55,60.
De grootte van de caseload en het verloskundig team beïnvloedt de houdbaarheid van het model. Een gemiddelde caseload van 35–40 cliënten per fulltime verloskundige per jaar wordt vaak als haalbaar beschouwd voor volledige continuïteit van zorg27,36,51-53,55,61-63. Te grote teams kunnen de continuïteit ondermijnen, terwijl te kleine teams te weinig back-up bieden.
Naast aantallen is ook de onderlinge samenstelling van het verloskundig team van belang. Een belangrijke voorwaarde voor succesvolle en duurzame implementatie van MLCC is een gedeelde visie. Verloskundigen hebben vaak uiteenlopende achtergronden en opvattingen over zorg. Wanneer zij echter een gemeenschappelijke visie delen, bevordert dit vertrouwen, samenwerking en onderling begrip. Dit draagt direct bij aan het verminderen van uitval, verhoogt de tevredenheid en zorgt voor minder conflicten en een hechter team21,24,25,34,39,40,49,50,52,54,55,60,61.
Discussie
Met de analyse van 45 documenten hebben we in beeld gebracht welke omstandigheden specifieke reacties of gedragingen activeren, die vervolgens leiden tot gewenste of ongewenste gevolgen van MLCC-implementatie. MLCC blijkt een complex proces, beïnvloed door maatschappelijke, regionale, interpersoonlijke en persoonlijke factoren. Belangrijke mechanismen kunnen onderverdeeld worden in macrolevel-uitdagingen, leiderschap, rolambiguïteit en conflicten, en persoonlijke en professionele grenzen.
Om verloskundigen en andere stakeholders te motiveren voor MLCC, is het belangrijk om gevoelens van onzekerheid en ongerustheid serieus te nemen. Veranderende rollen en machtsverhoudingen kunnen onzekerheid en conflict oproepen, wat de noodzaak onderstreept van heldere roldefinities en goede ondersteuning. Zowel formele als informele leiders spelen een cruciale rol in het aangaan van deze uitdagingen en het begeleiden van de overgang. Een complicerende factor is het grote aantal stakeholders met uiteenlopende belangen en prioriteiten. Hierdoor ontstaan vaak situaties waarin degene met de meeste macht en invloed uiteindelijk de uitkomst bepaalt.
Ondanks overtuigend bewijs voor de voordelen van MLCC blijft er verdeeldheid bestaan tussen voor- en tegenstanders, wat leidt tot variatie in het zorgaanbod. Om tot meer consistentie in zorgverlening te komen, zijn duidelijke beleidskeuzes nodig. Het expliciet benoemen van barrières is een noodzakelijke eerste stap in het ontwikkelen van strategieën en het samenwerken met anderen om deze barrières aan te pakken. Het erkennen van machtsongelijkheid kan helpen om die te doorbreken en ruimte te creëren voor verandering47.
'Er is sterk bewijs voor de effectiviteit van MLCC'
In complexe samenwerkingsverbanden kunnen verschillen in mandaten, achtergrond en hiërarchie tot wrijving leiden. Samenwerking vereist dat professionals hun eigen perspectief tijdelijk loslaten en zich verplaatsen in de waarden, werkwijzen en taal van anderen64,65. Dit kan als bedreigend worden ervaren, waardoor samenwerking wordt bemoeilijkt. Professionals die over de grenzen van hun eigen discipline heen kunnen kijken (‘knowledgeability’), zijn beter in staat om deze samenwerking vorm te geven en verandering te realiseren66. Het aanleren van deze vaardigheid zou een plek moeten krijgen in de opleiding van zorgverleners. Interprofessioneel leren, waarbij studenten van verschillende opleidingen samen leren, kan daarbij een waardevolle methode zijn66,67.
Ook cliënten spelen een belangrijke rol in de adoptie van MLCC. Goed geïnformeerde vrouwen die de voordelen van continue verloskundige zorg kennen, pleiten vaker actief voor deze zorgvorm40,58,59. Hun stem kan via cliëntorganisaties, feedback of publieke campagnes het zorgbeleid beïnvloeden. Tegelijkertijd leidt hun inzet niet altijd tot verandering57. Belangen die zwaarder wegen dan cliëntvoorkeuren zouden daarom publiekelijk besproken moeten worden.
De realist methodiek maakte het mogelijk om mechanismen te identificeren die vaak onopgemerkt blijven, maar een grote invloed hebben op de implementatie van MLCC. Een sterke kant van deze review is de brede aanpak, waarbij gebruik is gemaakt van literatuur, interviewdata en de inbreng van Nederlandse stakeholders. Dit heeft de analyse verdiept, maar het Nederlandse perspectief van de stakeholders zou de toepasbaarheid voor andere landen kunnen beperken. Bovendien wil niet elke verloskundige in een MLCC-model werken36,41,42,55. Daarom is het belangrijk om te onderzoeken in welke MLCC-vorm verloskundigen wél in staat en bereid zijn om te werken.
Conclusie
Deze realist review laat zien hoe complex de implementatie van MLCC is in hoge-inkomenslanden. Ondanks sterk bewijs voor de effectiviteit van MLCC, zijn uiteenlopende belangen en machtsdynamieken belemmeringen voor de implementatie ervan. Concrete beleidsmaatregelen en richtlijnen zijn nodig om consistentie in zorg te waarborgen. Door barrières op macroniveau te herkennen, kunnen leiders strategieën ontwikkelen om die te overwinnen. Een gedeelde visie, sterke samenwerking en leiderschap dat vertrouwen opbouwt en onzekerheid wegneemt, zijn essentieel om een ondersteunende context voor MLCC te creëren. Verder onderzoek moet zich richten op de specifieke omstandigheden waarin betrokkenen bereid én in staat zijn om MLCC te implementeren.
Hoe nu verder?
In het COMIC project loopt nog een implementatiestudie waar praktijken en regio’s aan deelnemen. Vanuit COMIC zullen praktische aanbevelingen geformuleerd worden voor deze implementatie.
Bekijk hier het hele artikel: https://bmjopen.bmj.com/content/bmjopen/15/2/e091968.full.pdf
Bronnen:
1. Sandall J, Fernandez Turienzo C, Devane D, Soltani H, Gillespie P, Gates S, et al. Midwife continuity of care models versus other models of care for childbearing women. Cochrane Database Syst Rev. 2024;4(4):CD004667.
2. Homer CS, Leap N, Edwards N, Sandall J. Midwifery continuity of carer in an area of high socio-economic disadvantage in London: A retrospective analysis of Albany Midwifery Practice outcomes using routine data (1997-2009). Midwifery. 2017;48:1-10.
3. Rayment-Jones H, Dalrymple K, Harris J, Harden A, Parslow E, Georgi T, et al. Project20: Does continuity of care and community-based antenatal care improve maternal and neonatal birth outcomes for women with social risk factors? A prospective, observational study. PLoS One. 2021;16(5):e0250947.
4. McRae DN, Janssen PA, Vedam S, Mayhew M, Mpofu D, Teucher U, et al. Reduced prevalence of small-for-gestational-age and preterm birth for women of low socioeconomic position: a population-based cohort study comparing antenatal midwifery and physician models of care. BMJ Open. 2018;8(10):e022220.
5. Perined. Peristat Utrecht2022 [updated 12-12-2022. v2.3:[Available from: https://www.peristat.nl.
6. Zarbiv G, Perlman S, Ellen ME. Barriers and facilitators for implementation of continuity of midwife care: A review of reviews. Women Birth. 2025;38(2):101892.
7. Dalkin SM, Greenhalgh J, Jones D, Cunningham B, Lhussier M. What's in a mechanism? Development of a key concept in realist evaluation. Implement Sci. 2015;10:49.
8. Greenhalgh T PR, Wong G, Westhorp G, Greenhalgh J, Manzano A, Jagosh J. What is a mechanism? What is a programme mechanism? : The RAMESES II project; 2017 [Available from: http://www.ramesesproject.org/media/RAMESES_II_What_is_a_mechanism.pdf.
9. Greenhalgh T PR, Wong G. Realist evaluation, realist synthesis, realist research – what’s in a name? 2017 [Available from: https://www.ramesesproject.org/media/RAMESES_II_RE_RS_RR_whats_in_a_name.pdf.
10. Wong G WG, Pawson R, Greenhalgh T. Realist synthesis - RAMESES training materials 2013 [Available from: http://www.ramesesproject.org/media/Realist_reviews_training_materials.pdf.
11. Jagosh J. Realist Synthesis for Public Health: Building an Ontologically Deep Understanding of How Programs Work, For Whom, and In Which Contexts. Annu Rev Public Health. 2019;40:361-72.
12. Pawson R, Greenhalgh T, Harvey G, Walshe K. Realist review--a new method of systematic review designed for complex policy interventions. J Health Serv Res Policy. 2005;10 Suppl 1:21-34.
13. Wong G, Greenhalgh T, Westhorp G, Buckingham J, Pawson R. RAMESES publication standards: realist syntheses. BMC Med. 2013;11:21.
14. Dada S, Dalkin S, Gilmore B, Hunter R, Mukumbang FC. Applying and reporting relevance, richness and rigour in realist evidence appraisals: Advancing key concepts in realist reviews. Res Synth Methods. 2023;14(3):504-14.
15. Greenhalgh T PR, Wong G, Westhorp G, Greenhalgh J, Manzano A, Jagosh J. Retroduction in realist evaluation: The RAMESES II project; 2017 [Available from: https://www.ramesesproject.org/media/RAMESES_II_Retroduction.pdf.
16. International Encyclopedia of the Social & Behavioral Sciences. 2 ed. Wright JD, editor: Elsevier; 2015.
17. Encyclopedia of Applied Psychology. Spielberger CD, editor: University of South Florida, Tampa, Florida, USA; 2004.
18. Bayes S, Juggins E, Whitehead L, De Leo A. Australian midwives' experiences of implementing practice change. Midwifery. 2019;70:38-45.
19. Hajjaj JP. Continuity and consultation. British Journal of Midwifery. 2020;28(9):674-6.
20. Continuity of carer. Midwives. 2019:34-8.
21. Jervis B. Continuity within the NHS: it can and does happen, but why not for everyone? Part one -- a macro level analysis. MIDIRS Midwifery Digest. 2016;26(3):297-303.
22. Perdok H, Mokkink L, van Dillen J, Westerneng M, Jans S, Mol B, et al. Opinions of Maternity Care Professionals About Integration of Care During Labor for "Moderate Risk" Indications: A Delphi Study in The Netherlands. Birth-Iss Perinat C. 2014;41(2):195-205.
23. Munro S, Kornelsen J, Grzybowski S. Models of maternity care in rural environments: Barriers and attributes of interprofessional collaboration with midwives. Midwifery. 2013;29(6):646-52.
24. Burau V, Overgaard C. Caseload midwifery as organisational change: The interplay between professional and organisational projects in Denmark. BMC Pregnancy and Childbirth. 2015;15(1).
25. McKellar L, Newnham E, Fleet JA, Adelson P. Midwifery-led care in South Australia: Looking back to move forward. Women and Birth. 2021;34(5):e537-e45.
26. Perdok H, Jans S, Verhoeven C, Henneman L, Wiegers T, Mol BW, et al. Opinions of maternity care professionals and other stakeholders about integration of maternity care: A qualitative study in the Netherlands. BMC Pregnancy and Childbirth. 2016;16(1).
27. Harris JM, Watts K, Page L, Sandall J. Reflections on an educational intervention to encourage midwives to work in a continuity of care model - exploration and potential solutions. Midwifery. 2020;88:102733.
28. Hollins Martin CJ, MacArthur J, Martin CR, McInnes RJ. Midwives’ views of changing to a Continuity of Midwifery Care (CMC) model in Scotland: A baseline survey. Women and Birth. 2020;33(5):e409-e19.
29. Wiseman O, Emmett L, Hickford G, Knight M, Lazar J, Yuill C, et al. The challenges and opportunities for implementing group antenatal care ('Pregnancy Circles') as part of standard NHS maternity care: A co-designed qualitative study. Midwifery. 2022;109:103333.
30. Prussing E, Browne G, Dowse E, Hartz D, Cummins A. Implementing midwifery continuity of care models in regional Australia: A constructivist grounded theory study. Women and Birth. 2023;36(1):99-107.
31. Amsterdam UMC MS. Unpublished dataset of interviews with various maternity care stakeholders on the implementation of antenatal cardiotocography in primary care. 2021.
32. Adcock JE, Sidebotham M, Gamble J. What do midwifery leaders need in order to be effective in contributing to the reform of maternity services? Women and Birth. 2022;35(2):e142-e52.
33. Craig G. Continuity of carer. AIMS Journal. 2016;28(4).
34. University EN. The All-You-Need-To-Know-About-Continuity-Of-Carer Newsletter 2024 [March 2024:[Available from: https://sway.cloud.microsoft/Aye20HfQNBimcbLS?ref=email.
35. Brown M, Dietsch E. The feasibility of caseload midwifery in rural Australia: A literature review. Women and Birth. 2013;26(1):e1-e4.
36. Homer CS. Models of maternity care: Evidence for midwifery continuity of care. Medical Journal of Australia. 2016;205(8):370-4.
37. Styles C, Kearney L, George K. Implementation and upscaling of midwifery continuity of care: The experience of midwives and obstetricians. Women and Birth. 2020;33(4):343-51.
38. Corrigan AE, Lake S, McInnes RJ. Normalisation process theory as a conceptual framework for continuity of carer implementation. Women and Birth. 2021;34(2):E204-E9.
39. Turner S, Crowther S, Lau A. A grounded theory study on midwifery managers' views and experiences of implementing and sustaining continuity of carer models within the UK maternity system. Women and Birth. 2022;35(5):E421-E31.
40. Clavel N, Paquet C, Blais R. Facilitating the Implementation of Midwifery Services: The Case of Montérégie, Quebec. Canadian Journal of Midwifery Research and Practice. 2015;14(2):9-16.
41. Dawson K, McLachlan H, Newton M, Forster D. Implementing caseload midwifery: Exploring the views of maternity managers in Australia - A national cross-sectional survey. Women and Birth. 2016;29(3):214-22.
42. Hewitt L, Dahlen HG, Hartz DL, Dadich A. Leadership and management in midwifery-led continuity of care models: A thematic and lexical analysis of a scoping review. Midwifery. 2021;98:102986.
43. Larsson B, Thies-Lagergren L, Karlstrom A, Hildingsson I. Demanding and rewarding: Midwives experiences of starting a continuity of care project in rural Sweden. Eur J Midwifery. 2021;5:8.
44. McCaffery S, Small K, Gamble J. Rural Australian Doctors' Views About Midwifery and Midwifery Models of Care: A Qualitative Study. Int J Childbirth. 2022;12(1):34-43.
45. Perdion K, Lesser R, Hirsch J, Barger M, Kelly TF, Moore TR, et al. A Midwifery-Led In-Hospital Birth Center Within an Academic Medical Center. J Perinat Neonat Nur. 2013;27(4):302-10.
46. De Jonge A, Downe S, Page L, Devane D, Lindgren H, Klinkert J, et al. Value based maternal and newborn care requires alignment of adequate resources with high value activities. BMC Pregnancy and Childbirth. 2019;19(1).
47. Jervis B. Continuity within the NHS: what could prevent it from happening? Part two — a midwifery practice analysis. MIDIRS Midwifery Digest. 2016;26(4):448-51.
48. de Vries R. How (not) to create value based integrated maternity care: Lessons from the Netherlands. International Journal of Integrated Care. 2018;2(18):1-8.
49. Barker M, Fenwick J, Gamble J. Midwives' Experiences of Transitioning Into Private Practice With Visiting Access in Australia: A Qualitative Descriptive Study. Int J Childbirth. 2019;9(3):145-57.
50. Kuipers Y, Degraeve J, Bosmans V, Thaels E, Mestdagh E. Midwifery-led care: A single mixed-methods synthesis. Int J Healthcare Man. 2023;16(1):35-50.
51. Bayes S. Implementing Woman-Centred Midwifery Practice: How Do We Make it Happen? Australian Midwifery News. 2017;17(3):8.
52. Dawson K, Forster DA, McLachlan HL, Newton MS. Operationalising caseload midwifery in the Australian public maternity system: Findings from a national cross-sectional survey of maternity managers. Women and Birth. 2018;31(3):194-201.
53. McInnes RJ, Aitken-Arbuckle A, Lake S, Hollins Martin C, MacArthur J. Implementing continuity of midwife carer - just a friendly face? A realist evaluation. BMC Health Serv Res. 2020;20(1):304.
54. Cummins AM, Catling C, Homer CSE. Enabling new graduate midwives to work in midwifery continuity of care models: A conceptual model for implementation. Women and Birth. 2018;31(5):343-9.
55. Thorpe D, Neiman S, White J, Perazo S. A midwifery team’s journey implementing and sustaining continuity of care. British Journal of Midwifery. 2022;30(9):518-25.
56. Hanafin S. Considerations in integrating hospital-based midwifery services into the community. British Journal of Community Nursing. 2017;22(2):92-6.
57. Reed B, Edwards N. Closure: How the flagship Albany Midwifery Practice, at the heart of its South London community, was demonised and dismantled.: Pinter&Martin; 2023.
58. Relyea MJ. The rebirth of midwifery in Canada: an historical perspective. Midwifery. 1992;8(4):159-69.
59. Grigg CP, Tracy SK. New Zealand's unique maternity system. Women Birth. 2013;26(1):e59-64.
60. Dharni N, Essex H, Bryant MJ, de Chavez AC, Willan K, Farrar D, et al. The key components of a successful model of midwifery-led continuity of carer, without continuity at birth: findings from a qualitative implementation evaluation. Bmc Pregnancy and Childbirth. 2021;21(1).
61. Edmondson MC, Walker SB. Working in caseload midwifery care: The experience of midwives working in a birth centre in North Queensland. Women and Birth. 2014;27(1):31-6.
62. Lang N, Jose S, Rogers A, Maric H, Lyon V, Nightingale P. Better Births: early findings from North-West London. British Journal of Midwifery. 2019;27(9):555-61.
63. Rayment-Jones H, Murrells T, Sandall J. An investigation of the relationship between the caseload model of midwifery for socially disadvantaged women and childbirth outcomes using routine data - A retrospective, observational study. Midwifery. 2015;31(4):409-17.
64. Gessler M. Learning in landscapes of practice: Boundaries, identity, and knowledgeability in practice-based learning. Innov Educ Teach Int. 2017;54(1):96-7.
65. Weert Gvd. Imperfect Integration: Governing Collaboration Through Networks in Healthcare: Radboud Universiteit Nijmegen; 2023.
66. Wenger-Trayner E, Wenger-Trayner B. Learning in a landscape of practice: A framework. Learning in landscapes of practice: Routledge; 2014. p. 13-30.
67. Guraya SY, Barr H. The effectiveness of interprofessional education in healthcare: A systematic review and meta-analysis. Kaohsiung J Med Sci. 2018;34(3):160-5.
Hoe zorgen we dat verloskundigen in het vak blijven?
Tekst: Sara de Waal | VRHL Content en Creatie, 2025-1
Het aantal verloskundigen dat na hun veertigste verjaardag nog in het vak werkzaam is, loopt zorgwekkend terug. Hoe dat komt én hoe het tij gekeerd kan worden, onderzoekt de vakgroep Verloskundige Wetenschap van de afdeling Eerstelijns-geneeskunde en Langdurige Zorg van het UMCG en de Academie Verloskunde Amsterdam en Groningen van Inholland. Dit gebeurt onder leiding van Liesbeth Kool en Esther Feijen-de Jong.
Hoe kunnen verloskundigen blijven werken in hun vakgebied, en wel mét behoud van betrokkenheid, gezondheid en welzijn? Dat is de hoofdvraag waarop de onderzoekers van de vakgroep Verloskundige Wetenschap een antwoord proberen te vinden. Onderzoekers Liesbeth Kool en Esther Feijen-de Jong startten in 2018 met dit onderzoeksthema. ‘Het is een lopend onderzoek van meerdere jaren, we analyseren stap voor stap wat er in het vakgebied speelt’, vertelt Esther.
‘We hebben veel vragen die we willen beantwoorden om een goed beeld te krijgen. Waar wij ons als onderzoeksgroep op dit moment over buigen, is de grote uitstroom onder de verloskundigen die al langer in het vak werken. We zijn met name ongerust over de veertigplussers, omdat uit het arbeidsmarktonderzoek van Nivel uit 20231 blijkt dat veel verloskundigen rond of na hun veertigste hun vakgebied geheel verlaten. We zeggen weleens tegen elkaar: het lijkt wel ‘survival of the fittest’, een afvalrace. Dit is een verontrustende ontwikkeling, niet alleen vanwege de afname van het aantal verloskundigen, maar vooral ook vanwege de expertise van ervaren professionals die je mist. Die opgebouwde expertise heb je nodig om klinisch te redeneren en om een goede kwaliteit te bieden.’
'Verloskundigen willen veel bieden, maar moeten zichzelf op de been houden'
 De Nederlandse situatie
De Nederlandse situatie
Opvallend is dat, hoewel er ook in andere landen sprake is van uitval onder verloskundigen, het probleem toch in elk land verschillend is. Liesbeth: ‘In het Verenigd Koninkrijk is de gemiddelde leeftijd van verloskundigen juist vrij hoog, daar hebben ze eerder een tekort aan nieuwe verloskundigen. We weten niet waarom dat verschil er is, dat is moeilijk te onderzoeken. Wel weten we dat het systeem daar anders is, en dat verschillende systemen tot verschillende uitkomsten leiden. In het Verenigd Koninkrijk werken de meeste verloskundigen bijvoorbeeld in loondienst, dat is al een andere situatie. Eén van onze hypotheses was daarom dat klinisch werkende verloskundigen minder burn-outsymptomen zouden hebben dan eerstelijnsverloskundigen, omdat zij in loondienst werken. Zowel in 2018 als in 2023 hebben we een grote groep verloskundigen een uitgebreide vragenlijst laten invullen, waarin we onder andere burn-outverschijnselen onder verloskundigen in kaart brachten én de intenties van verloskundigen om in het beroep te blijven of te stoppen onderzochten. Ook hebben we via een aantal kwalitatieve interviews aan gestopte verloskundigen gevraagd hoe dit proces om uit het vak te stappen verliep, wat er meespeelde. Uit onze onderzoeken bleek een aantal dingen. Het wel of niet in loondienst werken blijkt geen verklarende factor voor de uitval van verloskundigen in Nederland. Wat we wel duidelijk zien, is dat tussen 2018 en 2023 steeds meer verloskundigen de intentie hadden om te stoppen met hun werk. Dat percentage is van 33 naar maar liefst 52 procent gegaan. Dit heeft niet alleen tot gevolg dat daadwerkelijk meer verloskundigen uit het vak stappen, maar ook dat er een groeiende groep verloskundigen die nog wel werkt al de intentie heeft om te stoppen, en daardoor op een andere manier werkt en andere beslissingen neemt. Denk bijvoorbeeld aan de situatie ‘net even wat langer af te wachten’ voordat een verloskundige overgaat tot een huisbezoek.’
'Het tragische is dat verloskundigen juist heel bevlogen zijn'
 Vreemde cijfers
Vreemde cijfers
‘Eigenlijk zitten we met rare cijfers’, merkt Liesbeth op. ‘Want hoewel de uitstroom dus groot is, geven veel verloskundigen tegelijkertijd aan heel enthousiast te zijn over hun vak. Esther beaamt: ‘Dat is eigenlijk het tragische van de verloskunde: aan de ene kant is er sprake van een zeer bevlogen beroepsgroep, maar ondanks die motivatie lukt het niet om die mensen vast te houden. Wat vooral een probleem lijkt te zijn, is de hoeveelheid aan taken die het werken als verloskundige met zich meebrengt. Naast de zorg die je moet verlenen, is er een toenemende hoeveelheid administratie. De grote werklast is moeilijk te combineren met bijvoorbeeld opgroeiende kinderen. En als de kinderen eenmaal uit huis zijn ben je zelf op hogere leeftijd, waardoor je belastbaarheid is afgenomen. Ook moet je voor het uitvoeren van steeds meer taken, zoals echoscopie en prenatale counseling, in het BIG-register staan, waarvoor veel uren scholing en werkervaring zijn vereist. Als je bovendien een paar jaar niet in de praktijk werkt, bijvoorbeeld als onderzoeker, raak je de BIG-registratie kwijt en moet je weer het hele traject in, inclusief assessment en stagelopen. Ook al heb je al jaren ervaring.’
Hier zet Liesbeth vraagtekens bij. ‘Je bent opgeleid als professional, maar je moet blijven aantonen dat je het kunt. Bovendien blijft de hoeveelheid zorgpaden en protocollen waarvan je niet mag afwijken toenemen. Ik vind dat niet getuigen van professionaliteit, een verloskundige moet zelfstandig beslissingen kunnen nemen. Als we niet oppassen neemt de autonome positie van verloskundigen af. Ik denk dat we juist toe moeten naar een herwaardering van persoonlijke expertise, en daarmee naar een herwaardering van de ervaren verloskundige1.’
Erkenning van waarde
Het is volgens de onderzoekers daarom belangrijk om ervaren verloskundigen zowel waardering als een passende plek binnen de verloskunde te bieden. Liesbeth zegt: ‘Om verloskundigen ook op latere leeftijd te behouden, moeten we misschien anders kijken naar hoe we het werk inrichten. Van oudsher draaien verloskundigen lange diensten, maar hierdoor is er ook een grote uitval. Misschien is iemand op een gegeven moment niet meer volledig inzetbaar, maar kan diegene nog wel veel waarde toevoegen. Het erkennen van die waarde kan op verschillende manieren, bijvoorbeeld door flexibelere werktijden of door financiële middelen. Het is eigenlijk vreemd dat een startende verloskundige net zoveel verdient als iemand met vijfentwintig jaar ervaring.’ Esther vult aan: ’Binnen de verloskunde is altijd een grote focus geweest op de cliënten. Daarbij is soms uit het oog verloren dat het werk uitvoerbaar moet blijven en dat eigen gezondheid en welzijn belangrijk zijn voor de beroepsgroep. Verloskundigen willen graag veel bieden, maar moeten zichzelf ook op de been houden. Dat is geen individueel probleem, maar een collectief probleem. En dan moet je anders gaan denken over oplossingen. Een oplossingsrichting kan ook zijn dat het werken in verschillende functies meer wordt gefaciliteerd. Dat hoeft niet als praktiserend verloskundige te zijn, maar dat kan ook als docent, mentor, onderzoeker, supervisor of beleidsmaker. In de praktijk gebeurt dat al wel enigszins, maar misschien kan dat professioneler en op grotere schaal.’
'Waarden vormen de kern van een beroepsgroep'
Blijffactoren
De komende jaren wil de onderzoeksgroep vooral onderzoeken welke concrete oplossingen voor duurzame inzetbaarheid aansluiten bij de praktijk. Hiervoor is een grote onderzoeksaanvraag ingediend, die ter beoordeling ligt bij de subsidieverstrekker, Regieorgaan SIA (RAAK-PRO). ‘Deze subsidie hebben we nodig om onze ideeën om te zetten naar de praktijk’, aldus Esther. ‘De benadering is positief, dus niet zozeer: wat kunnen we doen om uitstroom te voorkomen, maar meer: wat draagt eraan bij dat verloskundigen in het vak blijven? Hierbij nemen we mee wat er al bekend is op gebied van onderzoek naar duurzame inzetbaarheid onder zorgprofessionals en onderzoeken we hoe dit toepasbaar is in de verloskunde.’
'Er is een grote onderzoeksaanvraag ingediend'
‘Daarnaast is het belangrijk om goed in kaart te brengen wat de gemeenschappelijke waarden van verloskundigen zijn. Dat zijn dingen als persoonsgerichte zorg, keuzevrijheid van zwangeren en autonomie. Daar zijn we op dit moment al druk mee bezig. Als je oplossingen bedenkt en dus veranderingen aanbrengt, moet je de waarden van de beroepsgroep er namelijk altijd als meetlat naast leggen. Waarden vormen de kern van een beroepsgroep. Vervolgens kun je beleid ontwerpen op basis van ‘blijffactoren’: factoren die zorgen dat verloskundigen in het vak blijven. Binnen de onderzoeksgroep is Astrid Vereecken-Schoo bezig met een promotieonderzoek hiernaar. Zij doet zowel kwalitatief als kwantitatief onderzoek naar blijffactoren. Dit onderzoek duurt ongeveer vijf jaar en zij zit nu in het tweede jaar, dus helaas zijn er nog geen resultaten bekend. Uiteindelijk is het de bedoeling dat we als onderzoeksgroep een gedegen basis bieden voor beleid om verloskundigen in het vak te behouden’, schetst Esther. ‘Want zij zijn veel te waardevol om te verliezen.’
Bron:
1. Batenburg, R., Kenens, R. Cijfers uit de Nivel-registratie van verloskundigen: resultaten van de peiling 2023. Utrecht: Nivel, 2024, 16 p.
Veilige personeelsbezetting van verloskundigen in Nederlandse ziekenhuizen
Tekst: Doug Cronie, 2025-1
Veilige, effectieve zorg is de hoeksteen van de verloskunde. Het nauwkeurig inschatten van het juiste aantal benodigde personeelsleden om veilige zorg in de klinische setting te kunnen bieden, is een complex, multifactorieel en tijdrovend proces1. Strategische personeelsplanning (en de financiering daarvan) is essentieel voor een veilige verloskundige zorgverlening, terwijl evidence-based standaardisatie van personeelsplanning een kader kan bieden voor audit op doeltreffende zorg.
In de afgelopen tien jaar zijn in het Verenigd Koninkrijk grote, systemische tekortkomingen in het verlenen van veilige en effectieve geboortezorg aan het licht gekomen. Dit heeft geleid tot mortaliteit en morbiditeit van moeders en baby’s. De vijf overheidsrapporten die in kaart hebben gebracht welk falen in de zorg heeft geleid tot deze negatieve zorguitkomsten laten zien dat gebrek aan strategische personeelsplanning en robuuste zorgaudits ernstige gevolgen hebben2, 3. In alle vijf rapporten is ontoereikende personeelsbezetting een oorzakelijke of bijdragende factor2,4,5,6. De Care Quality Commission (CQC)7, de overheidsinstantie die verantwoordelijk is voor het toezicht op de veiligheid en kwaliteit van de zorg in Britse zorginstellingen, beoordeelde meer dan tweederde van de geboortezorginstellingen (67%) als onveilig in hun rapport over de veiligheid van geboortezorg in het Verenigd Koninkrijk.
'Zorgsystemen kunnen door personeelsplanning voldoen aan zorgvereisten van een populatie'
Personeelsplanning op basis van zorgbehoefte
In de afgelopen jaren is personeelsplanning in de gezondheidszorg verfijnd van vrij eenvoudige metingen van vraag en aanbod, naar complexere en uitgebreidere benaderingen die de zorgbehoeften van een populatie omvatten8. Personeelsplanning op basis van de zorgbehoefte versterkt de zorg, doordat dit kan voldoen aan de zorg die nodig is voor een bepaalde populatie. Daarnaast biedt personeelsplanning een basis voor het anticiperen op toekomstige zorgvragen en bijpassende personeelsbehoefte. Met een systeem dat dit beter kan inschatten, kunnen ziekenhuizen hier tijdig op inspelen.
Personeelsplanning op basis van de zorgbehoefte in de geboortezorg is niet nieuw. De onvoorspelbaarheid van de verloskundige zorgverlening, in combinatie met de noodzaak om een-op-eenzorg te bieden aan barende vrouwen, leidde in 1996 tot de ontwikkeling van een behoefte-gebaseerde tool, specifiek voor de personeelsplanning van de verloskundige zorg in de klinische setting in het Verenigd Koninkrijk: Birthrate Plus (BR+)9.
'Er zijn retrospectief meer dan 12.000 geanonimiseerde patiëntepisodes onderzocht'
Berekening om zorg te rangschikken
BR+ is een gevalideerde personeelsplanningstool die speciaal is ontwikkeld voor het gebruik in de geboortezorg10. BR+ maakt het mogelijk om lokale (per ziekenhuis) berekeningen te maken over hoeveel verloskundigen nodig zijn om veilige zorg te leveren, op basis van de zorgbehoeftes van vrouwen. BR+ gaat ervan uit dat alle vrouwen een-op-eenzorg zullen krijgen durante partu en dat er ook vrouwen zullen zijn die meer zorg nodig kunnen hebben. Daarnaast kan BR+ de tijd calculeren die nodig is voor antepartum consulten, (spoed)zorg voor vrouwen die niet in partu zijn en directe postnatale zorg. De tool houdt ook rekening met zaken als administratietijd, ziekteverzuim en verlof van personeel, en de tijd die nodig is voor het bij- en nascholen van verloskundigen.
BR+ gebruikt een Excel-gebaseerde berekening om verschillende aspecten van zorg numeriek te rangschikken. Het houdt rekening met de verblijfsduur in het ziekenhuis en voegt een vermenigvuldigingsfactor toe voor niet- geboortegerelateerde activiteiten. Dit helpt bij het berekenen van het realistische totale aantal uren dat nodig is voor zorg in een ziekenhuis. Deze wordt vervolgens vergeleken met de beschikbare personeelsuren (gebaseerd op fulltime-equivalenten of fte’s).
Met andere woorden, als een ziekenhuis, (op basis van zijn werklast) 1.000 uur per jaar nodig heeft om zorg te verlenen (op basis van de behoeften van zijn populatie), en dat ziekenhuis heeft dezelfde 1.000 uur aan fte’s beschikbaar, betekent dit in theorie dat een ziekenhuis in staat is om een-op-eenzorg te verlenen aan zijn patiëntenpopulatie. In 2009 werd de geschiktheid van BR+ voor personeelsplanning van verloskundigen getest in Australië. Dit leidde tot een aanbeveling van de BR+-personeelsplanningstool door het National Institute for Clinical Effectiveness (NICE) in het Verenigd Koninkrijk11, en door de overheden van Victoria12 en New South Wales in Australië13.
Personeelsplanning in de geboortezorg in Nederland is beperkt. Het capaciteitsorgaan voor ziekenhuizen bestaat onder andere om ‘de toekomstige benodigde capaciteit van professionals in de zorg te onderzoeken en hierover te rapporteren aan de zorgsector en overheid’14. Het aantal opleidingsplaatsen voor verloskundigen valt hier ook onder. Daarnaast publiceert het Nederlands Instituut voor Onderzoek van de Gezondheidszorg (NIVEL) een tweejaarlijks rapport met cijfers uit de registratie van verloskundigen15,16. Hierin worden de trends in het aantal
werkende verloskundigen in Nederland weergegeven. Er wordt op dit moment echter geen nationale behoeften-gebaseerde personeelsplanning voor verloskundigen uitgevoerd. Ook wordt er geen enkele vorm van personeelsplanning van verloskundigen toegepast in ziekenhuizen. Dit is opmerkelijk, gezien het toenemende aantal partussen in de klinische setting17. Sinds 2016 ziet de Zorgstandaard Integrale Geboortezorg (ZIG) een-op-eenzorg durante partu als standaard18. Er is tot op heden echter geen audit hierop en dus blijft het onduidelijk in hoeverre ziekenhuizen deze afspraak nakomen.
Inzicht in personeelsplanning
Om meer inzicht te krijgen in personeelsplanning hebben de onderzoekers een systematische review (SR) uitgevoerd van de beschikbare literatuur over (verloskundige) personeelsplanningstools19. Deze review liet zien dat BR+ de meest gebruikte personeelsplanningstool is in de geboortezorg20. Vervolgens hebben de onderzoekers met deze planningstool een pilottest gedaan op bruikbaarheid en geschiktheid in vijf Nederlandse ziekenhuizen21.
Deze pilotstudie was voornamelijk om de geschiktheid van de BR+-tool voor de Nederlandse klinische setting te testen met toekomstige audits als doel. In de pilotstudie zijn er, retrospectief meer dan 12.000 geanonimiseerde ‘patiëntepisodes’ (aaneengesloten periode van zorg) onderzocht, inclusief de kenmerken van meer dan 4.000 bevallingen van vrouwen die geboortezorg nodig hadden in de vijf ziekenhuizen die onderdeel waren van deze pilot.
Tekort geconstateerd
Hoewel de pilotstudie zich uitsluitend richtte op het testen van BR+ als geschikt voor gebruik in de Nederlandse (klinische verloskundige zorgverlening in de ziekenhuis setting ontdekten de onderzoekers echter ook het volgende; als de retrospectieve dataverzameling en analyse een voldoende weerspiegeling waren van bestaande praktijkomstandigheden, dan zou er (gedurende de periode van dataverzameling) een tekort zijn geweest aan verloskundigen die nodig zouden zijn voor het bieden van een-op-eenzorg durante partu, conform de ZIG. Dit tekort varieert van 47% (best scorende ziekenhuis) tot 64% (slechtst scorende ziekenhuis) van de tijd.
Na de pilotstudie concludeerden de onderzoekers dat BR+ geschikt is voor gebruik in Nederland. Voordat er gepleit wordt voor de uitrol van BR+ en de opname ervan in een auditcyclus, is echter aanvullend, realtime-onderzoek nodig om de betrouwbaarheid, validiteit en kostenimplicaties van de BR+-tool verder te testen.
Vervolgstappen
BR+ wordt onderzocht op de betrouwbaarheid van deze tool voor de geboortezorg in de Nederlandse klinische setting. Dit wordt gedaan door middel van realtime (en niet retrospectieve) dataverzameling. Met behulp van de meting van (geanonimiseerde) patiëntepisodes in een aantal ziekenhuizen in Nederland, zullen de onderzoekers zich richten op twee elementen van betrouwbaarheid, namelijk het test-hertestprincipe en de meting van de interbeoordelaarsvariabiliteit.
Test-hertestbetrouwbaarheid wordt gebruikt om de consistentie van een meetinstrument in de loop van de tijd te evalueren. Het zorgt ervoor dat een test stabiele en herhaalbare resultaten oplevert onder dezelfde omstandigheden22. Interbeoordelaarsbetrouwbaarheid wordt vaak gebruikt in onderzoek naar gezondheidszorg en verwijst naar de mate van overeenstemming of consistentie tussen twee of meer beoordelaars die hetzelfde fenomeen beoordelen aan de hand van dezelfde criteria. Hoge interbeoordelaarsbetrouwbaarheid zorgt ervoor dat het meetproces objectief is en minimaliseert bias, waardoor de geloofwaardigheid van de onderzoeksresultaten worden versterkt.
 Inhoudsvaliditeit en criteriumvaliditeit
Inhoudsvaliditeit en criteriumvaliditeit
Ook de validiteit van BR+ wordt onderzocht. Dit zou met name focussen op twee aspecten van validiteit, namelijk inhoudsvaliditeit en criteriumvaliditeit. Inhoudsvaliditeit houdt in of een test representatief is voor alle aspecten van het construct. ‘Om geldige resultaten te produceren, moet de inhoud van een test, enquête of meetmethode rekening houden met alle relevante onderdelen van het gemeten onderwerp. Als sommige aspecten ontbreken in de meting (of als irrelevante aspecten worden opgenomen), wordt de validiteit bedreigd’23.
Criteriumvaliditeit, soms ook wel ‘de gouden standaard van validiteit’ genoemd, evalueert hoe goed een test een concrete uitkomst kan voorspellen, of in hoeverre de resultaten van de test gelijk zijn aan de resultaten van een andere test24. Omdat BR+ al vele jaren bestaat en buiten Nederland wordt gebruikt, zal de data die is verzameld in Nederlandse ziekenhuizen worden vergeleken met (vergelijkbare) data die is verzameld in een andere setting.
De kostenimplicaties van BR+ worden overwogen om evaluatie van BR+ voor gebruik in Nederlandse ziekenhuizen te voltooien. De reikwijdte van dit onderdeel van het onderzoek hangt af van het soort en de hoeveelheid data die op dat moment beschikbaar is. Het is moeilijk om betrouwbare evidence over kostenaspecten te linken aan uitkomstmaten24 dus dit zal waarschijnlijk beperkt blijven tot een schatting van de kosten van het opschalen van de verloskundige zorgverlening, op basis van de voorspelling van de behoefte die volgt uit de BR+-analyse.
Deelnemers gezocht
Om dit te kunnen doen, zijn de onderzoekers op zoek naar deelnemende ziekenhuizen en verloskundigen die bereid zijn om BR+ te gebruiken en te testen voor real-time dataverzameling. Na ethische goedkeuring wordt een periode van drie tot zes maanden uitgetrokken voor dataverzameling van de (geanonimiseerde) patiëntepisodes (antenataal, intrapartum en postnataal) van vrouwen die gebruikmaken van de verloskundige zorgverlening in het ziekenhuis. Het is wenselijk dat er, per deelnemend ziekenhuis, een coördinerende verloskundige de dataverzameling lokaal beheert. Dit zou ongeveer twee tot vier uur per week kosten. Heb je belangstelling? Neem contact op met Dr. Doug Cronie (zie kader).
Samenvatting
Strategische personeelsplanning op basis van (populatie)behoeften is een essentieel onderdeel van veilige en effectieve zorg. Birthrate Plus (BR+), een gevalideerde tool die speciaal is ontwikkeld voor gebruik in de verloskundige zorg, is al meer dan twintig jaar in gebruik en kan inzicht geven in het aantal personeelsleden dat nodig is. BR+ wordt internationaal erkend als de aangewezen tool voor personeelsplanning, en is verplicht in het Verenigd Koninkrijk, door de Care Quality Commission en door de overheden van Victoria en New South Wales in Australië.
Zonder personeelsplanning beschikken ziekenhuizen niet over de juiste hulpmiddelen om te meten hoeveel personeel zij nodig hebben om te voldoen aan de vereiste standaard van een-op-eenzorg voor barende vrouwen. Zonder die informatie kunnen zij de verloskundige zorgverlening in Nederlandse ziekenhuizen niet effectief plannen, implementeren of evalueren. BR+ zal niet meer verloskundigen opleveren, maar zal wel inzicht geven in of er wordt voldaan aan de overeengekomen standaard (en zo niet, dan geeft het een indicatie van het aantal verloskundigen dat nodig is om daar wel aan te voldoen). Deze informatie is niet alleen noodzakelijk voor zorgverleners, managers en beleidsmakers - het is ook belangrijk voor zorggebruikers. Vrouwen en hun naasten moeten toegang hebben tot nauwkeurige, actuele informatie over het aantal personeelsleden, zodat zij weloverwogen keuzes kunnen maken met betrekking tot hun gekozen bevallingslocatie.
Bronnen:
1. Sandall J, Murrells T, Dodwell M, Gibson R, Bewley S, Coxon K, et al. The efficient use of the maternity workforce and the implications for safety and quality in maternity care: a population-based, cross-sectional study. Southampton (UK): NIHR Journals Library; 2014 Oct. PMID: 25642571.
2. Kirkup B. Reading the Signals [Internet]. 2022 [cited 2025 Feb 21]. Available from: https://www.gov.uk/government/publications/maternity-and-neonatal-services-in-east-kent-reading-the-signals-report.
3. Ockenden D. Final report of the Ockenden Review [Internet]. 2022 [cited 2025 Feb 21]. Available from: https://www.gov.uk/government/publications/final-report-of-the-ockenden-review.
4. Kirkup B. The Report of the Morecambe Bay Investigation [Internet]. 2015 [cited 2025 Feb 21]. Available from: https://www.gov.uk/government/publications.
5. Ockenden D. Emerging Findings and Recommendations from the Independent Review of Maternity Services at the Shrewsbury and Telford Hospital NHS Trust [Internet]. 2020 [cited 2025 Feb 21]. Available from: https://www.gov.uk/government/publications/ockenden-review-of-maternity-services-at-shrewsbury-and-telfordhospital-nhs-trust.
6. Ockenden D. Review of Maternity Services in Nottingham. BMJ. 2023;382:p1598.
7. Care Quality Commission. National review of maternity services in England 2022 to 2024 [Internet]. 2024 [cited 2025 Feb 21]. Available from: full_book_national-review-maternity-services-england-2022-2024-1738159155.pdf.
8. Creswell L, Lindow BJ, Lindow SW, MacIntyre A, O’Gorman N, Hehir M, et al. A retrospective observational study of labour ward work intensity: The challenge of maternity staffing. Eur J Obstet Gynecol Reprod Biol. 2023;286:90-4. doi:10.1016/j.ejogrb.2023.05.021.
9. Ball JA, Washbrook M. Workforce planning in midwifery: an overview of 8 years. Br J Midwifery. 2010;18:527-32
10. Jean B, Marie W. Working with Birthrate Plus: How this Midwifery Workforce Planning Tool can Give you Assurance about Quality and Safety. London: The Royal College of Midwives; 2010.
11. National Institute for Clinical Effectiveness (NICE). Safe midwifery staffing for maternity settings. NICE guideline [NG4] [Internet]. 2015 [cited 2025 Feb 21]. Available from: https://www.nice.org.uk/guidance/ng4/chapter/recommendations.
12. Victoria Government. Safe Patient Care (Nurse to Patient and Midwife to Patient Ratios) Act 2015 (the Act) [Internet]. 2015 [cited 2025 Feb 21]. Available from: https://www.health.vic.gov.au/.
13. New South Wales Government. Health services amendment (nurse-to-patient and midwife-to-patient ratios) bill 2022 [Internet]. 2022 [cited 2025 Feb 21]. Available from: https://tinyurl.com/2csxw88x.
14. Capaciteitsorgaan. Organisatie [Internet]. 2025 [cited 2025 Feb 21]. Available from: https://capaciteitsorgaan.nl/organisatie.
15. Kenens R, Batenburg R. Cijfers uit de Nivel-registratie van verloskundigen. Resultaten van de peiling 2021. ISBN 9789461227010 [Internet]. 2021 [cited 2025 Feb 21]. Available from: https://nivel.nl/nl/panels-en-registraties/beroepenregistraties.
16. Wiegers T, Janssen B. Monitor verloskundige zorgverlening eindrapport. ISBN 90-6905-775-1 [Internet]. 2006 [cited 2025 Feb 21]. Available from: http://www.nivel.nl.
17. Perined. Jaarboek zorg. Kerncijfers 2021 – Perined [Internet]. 2022 [cited 2025 Feb 21]. Available from: https://www.perined.nl/onderwerpen/publicaties-perined.
18. College of Perinatal Care. Care standard integrated birthcare, version 1.1. Utrecht: College Perinatale Zorg; 2016.
19. Cronie DJ, Rosman A, Vries R. Measure to improve: is there a patient-acuity measurement tool suitable for use in maternity service provision in the Netherlands? A systematic review. Health Sci Rep. 2022;5(6). doi:10.1002/hsr2.756.
20. Royal College of Midwives. Working with Birthrate Plus: how this midwifery workforce planning tool can give you assurance about quality and safety. London: Royal College of Midwives; 2018.
21. Cronie DJ, Rosman A, Vries R. Measure to improve: a pilot study of Birthrate Plus in the Netherlands. Br J Midwifery. 2024;32(6).
22. Hassan M. Test-Retest Reliability – Methods, Formula and Examples [Internet]. 2024a [cited 2025 Feb 21]. Available from: https://researchmethod.net/test-retest-reliability/#References.
23. Middleton F. Validity in research: Definitions, types & examples [Internet]. 2019 [cited 2025 Feb 21]. Available from: https://www.scribbr.com/methodology/validity-in-research/.
24. Griffiths P, Hayre S. Economic evaluations in maternity care: linking costs to outcomes. J Health Econ. 2023;58:124-9.
Validatiestudie van de Birth Beliefs Scale voor verloskundig zorgverleners
Tekst: Lianne Zondag-McDermott, Tamar van Haaren-ten Haken, Pien Offerhaus, Eveline Mestdagh, Liesbeth Scheepers, Marianne Nieuwenhuijze, 2025-1
Verloskundig zorgverleners variëren in hun overtuigingen waarin zij een bevalling als natuurlijk en veilig of als medisch en risicovol beschouwen. Deze overtuigingen zijn een belangrijke factor in de attitude van verloskundig zorgverleners richting het uitvoeren van verloskundige interventies. Validatie van de Birth Beliefs Scale voor zorgverleners kan helpen inzicht te geven in deze overtuigingen.
Achtergrond
In Nederland zijn grote, regionale verschillen in verloskundige interventies1,2. Recent onderzoek beschreef bijvoorbeeld een variatie van 14,3% tot 41,1% in inleiden van de bevalling tussen verschillende VSV’s3. Praktijkvariatie in verloskundige interventies kan essentieel zijn om zorg op maat te bieden die aansluit bij de medische conditie of de voorkeuren van de cliënt. Wanneer variatie niet kan worden verklaard door medische behoeften of cliëntvoorkeuren en bestaat ondanks sterke evidence based aanbevelingen, is praktijkvariatie gedefinieerd als ongewenste praktijkvariatie4,5.
'Besluitvorming wordt beïnvloed door de overtuigingen en attitude van de zorgverlener'
De cliënt en zorgverlener beslissen samen over de inhoud van zorg en maken hierbij gebruik van gezamenlijke besluitvorming. Tijdens gezamenlijke besluitvorming worden de waarden en voorkeuren van de cliënt onderzocht en past de verloskundig zorgverlener zijn/haar theoretische kennis en ervaring toe op de individuele situatie van de cliënt6. Eerder onderzoek heeft laten zien dat deze besluitvorming wordt beïnvloed door de overtuigingen en attitude van de zorgverlener7. De attitude en overtuigingen van verloskundig zorgverleners verschillen. Gynaecologen en verpleegkundigen neigen over het algemeen naar een meer medische benadering van de bevalling, terwijl verloskundigen de voorkeur geven aan een meer fysiologische benadering van de bevalling8,9.
De onderzoekers wilden onderzoeken of bevalovertuigingen een mogelijke verklarende factor is voor praktijkvariatie tussen de verschillende regio’s in Nederland. De Birth Beliefs Scale (BBS) blijkt een goed instrument om onderscheid te maken tussen bevallingsovertuigingen als een medisch proces (BBS-Med) en als een natuurlijk proces (BBS-Nat) bij zwangeren10. De BBS bestaat uit twee meetschalen: vijf stellingen over de bevalling als een natuurlijk proces en zes stellingen over de bevalling als een medisch proces. Elke stelling wordt beoordeeld op een 5-puntenschaal. Scores voor elke schaal zijn de gemiddelde scores van de antwoorden. Een hogere score duidt op sterkere overtuigingen over de bevalling als een natuurlijk of als een medisch proces. De stellingen van de BBS zijn eerder in het Nederlands vertaald door een tweetalig onderzoeker en gebruikt in verschillende studies onder zwangeren 11,12 (zie box 1). Met dit onderzoek wilde men de BBS valideren voor verloskundig zorgverleners, om te weten of de BBS voor zorgverleners ook onderscheid maakt tussen bevallingsovertuigingen.
'De BBS meet betrouwbaar een verschil in bevallingsovertuigingen'
Methode
Setting
Dit onderzoek was onderdeel van de grotere VALID-studie. De VALID-studie onderzocht praktijkvariatie in inleiding van de bevalling tussen VSV’s in Nederland. In de deelstudies werden verschillende factoren die de besluitvorming ten aanzien van inleiden beïnvloeden, onderzocht. Gebaseerd op Perined-data zijn er zes VSV’s voor de VALID-studie geselecteerd. De Medisch Ethische Toetsings Commissie heeft bevestigd dat ethische toestemming niet nodig was voor deze studie.
Datacollectie
Om de BBS te valideren voor verloskundig zorgverleners zijn de (1) inhoudsvaliditeit, (2) interne validiteit en (3) discriminant validiteit getest. Met het testen van de inhoudsvaliditeit wordt aangetoond of de BBS representatief is voor de onderwerpen die geprobeerd zijn te meten. Om dit te testen scoorden een panel van experts elk item van de BBS13. Het panel bestond uit twee onderzoekers, drie eerstelijnsverloskundigen, twee klinisch verloskundigen, een gynaecoloog, een verloskundig docent en een student verloskundige. Op basis van de scores zijn de inhoudsvaliditeit per item (I-CVI) en de schaalvaliditeit (S-CVI) berekend. De I-CVI score was 0,78 of hoger voor alle items behalve item zes (I-CVI = 0,30). De schaalvaliditeit (S-CVI) is berekend op twee verschillende manieren, met een score van 0,91 en een score van 0,86. Een goede score voor de S-CVI moet 0,90 of hoger zijn. Op basis van de S-CVI score van 0,86 en de lage I-CVI score werd item zes taalkundig aangepast, zodat het duidelijker werd wat de stelling was. Hierna werd de BBS verstuurd naar de verloskundig zorgverleners – eerstelijnsverloskundigen, klinisch verloskundigen en gynaecologen (i.o.) - van de zes VSV’s als onderdeel van een grotere vragenlijst over inleiden. De online vragenlijst was beschikbaar van november 2022 tot maart 2023.
Data-analyse
Met statistische analyses is onderzocht of de BBS onderscheid maakt tussen eerstelijnsverloskundigen, klinisch verloskundigen en gynaecologen op beide meetschalen14. Er is gekeken naar potentiële relaties tussen type VSV (hoog versus laag percentage inleidingen), jaren werkervaring, opleidingsplaats en bevallingsovertuigingen. De zes VSV’s werden verdeeld in twee groepen: drie VSV’s met een hoog percentage inleidingen en drie VSV’s met een laag percentage inleidingen. Opleidingsplaats werd verdeeld tussen opleiding in binnen- en buitenland. Er zijn analyses gedaan met SPSS Statistics© versie 29.0 en p-waardes van p<0.05 aangehouden als statistisch significant.
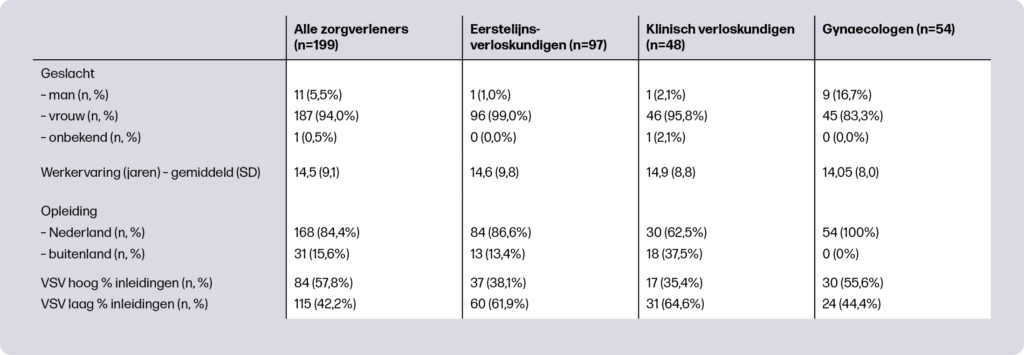
Resultaten
Participanten
De respons van de verschillende VSV’s varieerde van 45 tot 75%. In totaal vulden 199 verloskundig zorgverleners de vragenlijst in (zie tabel 1). Dit waren 97 eerstelijnsverloskundigen, 48 klinisch verloskundigen en 54 gynaecologen. De meerderheid van de verloskundig zorgverleners was vrouw (n=187, 94,0%), met een hoger percentage mannen in de groep gynaecologen (16,7%). Het gemiddelde aantal jaren werkervaring was vergelijkbaar in de groepen (14,5 jaar, SD 9,1). Van de zorgverleners was 15,6% in het buitenland opgeleid. Een hoger percentage klinisch verloskundigen was in het buitenland opgeleid, voornamelijk in België (37,5%).
Evaluatie van de interne en discriminante validiteit
De Cronbach’s analyse liet een goede interne betrouwbaarheid voor beide meetschalen zien. Dit betekent dat de BBS betrouwbaar een verschil in bevallingsovertuigingen tussen verloskundig zorgverleners meet. Tabel 2 toont de BBS-scores voor de totale groep en per discipline. In ons onderzoek was de gemiddelde score met betrekking tot de overtuiging dat bevallen een medisch proces is 2,72 punten (op een 5-puntenschaal). Gynaecologen scoorden hoger (3,22) op de opvatting dat bevallen een medisch proces is dan klinisch verloskundigen (2,92) en eerstelijnsverloskundigen (2,72). De gemiddelde score op de overtuiging dat bevallen een natuurlijk proces is, was 3,89, met een
omgekeerd scoringspatroon. Eerstelijnsverloskundigen hadden de hoogste scores (4,24), gevolgd door klinisch verloskundigen (3,94) en gynaecologen (3,21). Variatie in scores op beide schalen was voor alle disciplines vergelijkbaar. De scores verschilden significant tussen alle disciplines op beiden meetschalen.
Er werd een effect waargenomen van het type VSV en de werkervaring op de overtuiging dat bevallen een natuurlijk proces is. De grootste verschillen kwamen naar voren in VSV’s met een hoog percentage inleidingen: eerstelijnsverloskundigen scoorden het hoogst, terwijl gynaecologen in deze VSV’s de laagste scores behaalden.Voor het aantal jaren werkervaring werd een klein afnemend effect voor eerstelijnsverloskundigen gezien en juist een klein toenemend effect voor klinisch verloskundigen en gynaecologen. Voor de overtuiging dat bevallen een medisch proces is werd geen effect gevonden van het type VSV, werkervaring of opleidingsplaats.
'Attitude wordt door meer factoren bepaald'
Discussie
Deze studie geeft inzicht in de variatie in bevalovertuigingen tussen verloskundig zorgverleners. De BBS is een valide instrument om bevalovertuigingen van verloskundig zorgverleners te meten en kan ze bewust maken van hun eigen overtuigingen. Dit inzicht kan helpen om een goede balans te bereiken tussen professionele overtuigingen en de voorkeuren van de cliënt tijdens
gezamenlijke besluitvorming.
Vergelijking tussen verschillende disciplines
Dit onderzoek laat zien dat bevalovertuigingen verschillen tussen verloskundig zorgverleners en komt overeen met de bevindingen uit eerdere studies8,9. Het verschil in bevalovertuigingen van verloskundig zorgverleners kan het gevolg zijn van verschil in paradigma’s. Een hogere score op de BBS-Med schaal voor gynaecologen past bij een meer medische benadering, waarbij de bevalling wordt gezien als een risicovolle gebeurtenis. De hogere score op de BBS-Nat schaal voor eerstelijnsverloskundigen past bij de visie dat bevallen een natuurlijk proces is15. Interessant zijn de gevonden scores voor de groep klinisch verloskundigen. Deze scores lagen op beide schalen tussen de scores van eerstelijnsverloskundigen en gynaecologen, en vormden daarmee een aparte groep. In Nederland volgen alle verloskundigen dezelfde bacheloropleiding, ongeacht hun latere keuze voor een werkplek16. Als verloskundigen de keuze maken om klinisch te werken, worden hun overtuigingen mogelijk beïnvloed door de ziekenhuiscultuur en hogere incidentie van pathologie17. Hierdoor ontstaat er een aparte groep met bijbehorende scores op de BBS. Echter, niet alle student verloskundigen hebben dezelfde overtuigingen aan het einde van hun opleiding, wat ook een verklaring kan zijn voor het verschil in scores16. Studenten met meer medische overtuigingen kiezen er misschien eerder voor om te gaan werken in een klinische setting.
Associatie van overtuigingen met type VSV en werkervaring
In de studie werden geen concrete aanwijzingen gevonden voor een relatie tussen de bevallingsopvattingen en het feit of een VSV een hoog of een laag percentage inleidingen heeft. De bevallingsopvattingen dragen bij aan de attitude van zorgverleners, maar attitude wordt door meer factoren bepaald. Meer onderzoek naar attitudes van zorgverleners is daarom nodig om te kijken in welke mate dit bijdraagt aan regionale praktijkvariatie.
Er werd een kleine afname gezien in de overtuiging dat bevallen een natuurlijk proces is bij meer jaren werkervaring bij eerstelijnsverloskundigen. Bij klinisch verloskundigen en gynaecologen werd gezien dat meer werkervaring voor een kleine toename zorgde ten aanzien van de overtuiging dat bevallen een natuurlijk proces is. Het lijkt erop dat met meer jaren werkervaring, de overtuigingen van verloskundigen en gynaecologen iets dichter bij elkaar liggen. Ander internationaal onderzoek gaf geen duidelijkheid over de invloed van werkervaring op bevalovertuigingen9, waardoor er meer onderzoek nodig is.
Sterke punten en beperkingen
Een sterk punt van deze validiteitsstudie is dat eerst de inhoudsvaliditeit van de BBS is getest, voordat de vragenlijst werd verspreid. Door deze studie in het Nederlands verloskundig systeem uit te voeren, met een duidelijk onderscheid tussen verloskundige zorg voor laagrisicozwangerschappen en obstetrische zorg voor hoogrisicozwangerschappen, ontstond de mogelijkheid om discriminerende validiteit te testen. Daarnaast is de BBS makkelijk in gebruik, omdat het uit 11 items bestaat. Het onderzoeksteam bestaat uit verschillende disciplines, waardoor er verschillende perspectieven worden geboden.
Conclusie
Deze studie laat zien dat de bevallingsovertuigingen van verloskundig zorgverleners verschillen en kunnen worden onderzocht met behulp van de BBS. Het gebruik van de BBS kan verloskundig zorgverleners inzicht geven in hun bevalovertuigingen. Dit inzicht kan helpen tijdens gezamenlijke besluitvorming, waarbij een balans tussen professionele overtuigingen en cliëntvoorkeuren belangrijk is, en het risico op onterechte praktijkvariatie kan verminderen.
Bronnen:
1. Seijmonsbergen-Schermers AE, Zondag DC, Nieuwenhuijze M, Van den Akker T, Verhoeven CJ, Geerts C, et al. Regional variations in childbirth interventions in the Netherlands: a nationwide explorative study. BMC Pregnancy Childbirth. 2018 Jun 1;18(1):192.
2. Seijmonsbergen-Schermers AE, Zondag DC, Nieuwenhuijze M, van den Akker T, Verhoeven CJ, Geerts CC, et al. Regional variations in childbirth interventions and their correlations with adverse outcomes, birthplace and care provider: A nationwide explorative study. PLoS One. 2020;15(3):e0229488.
3. Offerhaus P, van Haaren-Ten Haken TM, Keulen JKJ, de Jong JD, Brabers AEM, Verhoeven CJM, et al. Regional practice variation in induction of labor in the Netherlands: Does it matter? A multilevel analysis of the association between induction rates and perinatal and maternal outcomes. PLoS One. 2023 Jun 1;18(6 JUNE).
4. Mercuri M, Gafni A. Medical practice variations: What the literature tells us (or does not) about what are warranted and unwarranted variations. J Eval Clin Pract. 2011 Aug;17(4):671–7.
5. Wennberg JE. Time to tackle unwarranted variations in practice. BMJ. 2011 Mar 17;342:d1513.
6. de Jong JD, Groenewegen PP, Westert GP. Sociological Model for Understanding Medical Practice Variations. In: Medical Practice Variations. Springer US; 2015. p. 1–15.
7. Zondag LDC, Maas VYF, Beuckens A, Nieuwenhuijze MJ. Experiences, Beliefs, and Values Influencing Midwives’ Attitudes Toward the Use of Childbirth Interventions. J Midwifery Womens Health. 2022 Sep 1;67(5):618–25.
8. Klein MC, Kaczorowski J, Hall WA, Fraser W, Liston RM, Eftekhary S, et al. The Attitudes of Canadian Maternity Care Practitioners Towards Labour and Birth: Many Differences but Important Similarities. Journal of Obstetrics and Gynaecology Canada. 2009;31(9):827–40.
9. Coates D, Donnolley N, Henry A. The Attitudes and Beliefs of Australian Midwives and Obstetricians About Birth Options and Labor Interventions. J Midwifery Womens Health. 2021 Mar 1;66(2):161–73.
10. Preis H, Benyamini Y. The birth beliefs scale - a new measure to assess basic beliefs about birth. J Psychosom Obstet Gynaecol. 2017 Mar;38(1):73–80.
11. Thompson SM, Low LK, Budé L, de Vries R, Nieuwenhuijze M. Evaluating the effect of an educational intervention on student midwife self-efficacy for their role as physiological childbirth advocates. Nurse Educ Today. 2021 Jan;96:104628.
12. Vogels-Broeke M, Daemers D, Budé L, de Vries R, Nieuwenhuijze M. Women’s Birth Beliefs During Pregnancy and Postpartum in the Netherlands: A Quantitative Cross-Sectional Study. J Midwifery Womens Health. 2023 Mar 1;68(2):210–20.
13. Polit DF, Beck CT. The content validity index: Are you sure you know what’s being reported? Critique and recommendations. Res Nurs Health. 2006 Oct;29(5):489–97.
14. Streiner D, Norman G, Cairney J. Health measurement scales: a practical guide to their development and use. Oxford University Press; 2015.
15. MacKenzie Bryers H, van Teijlingen E. Risk, theory, social and medical models: A critical analysis of the concept of risk in maternity care. Midwifery. 2010 Oct;26(5):488–96.
16. Feijen-de Jong EI, Kool L, Peters LL, Jansen DEMC. Perceptions of nearly graduated fourth year midwifery students regarding a ‘good midwife’ in the Netherlands. Midwifery. 2017 Jul 1;50:157–62.
17. Thompson SM, Nieuwenhuijze MJ, Low LK, de Vries R. Exploring Dutch midwives’ attitudes to promoting physiological childbirth: A qualitative study. Midwifery. 2016 Nov 1;42:67–73.
Lang en gelukkig: Duurzame innovaties in de geboortezorg
Tekst: Ank de Jonge, Renate Simmelink, Jolanda Liebregts, Arie Franx, 2025-1
Veelbelovende innovaties in de organisatie van integrale geboortezorg houden na verloop van tijd op te bestaan. Preventieve en ondersteunende zorg verdwijnt ten koste van uitdijende acute zorg. Dat moet anders.
De meeste aandacht in de geboortezorg gaat uit naar zwangeren en pasgeborenen met (een risico op) complicaties. Tegelijkertijd is het steeds belangrijker om de focus te verleggen naar waardegedreven zorg, gericht op de waarden en behoeften van cliënten/patiënten, met een efficiënt gebruik van mensen en middelen1. In het Nederlandse Integraal Zorgakkoord staat dat meer ingezet moet worden op preventie en ondersteuning2. De verschuiving in focus van de acute naar preventieve zorg knelt echter binnen het huidige zorgsysteem. Tijdens een invitational conference stond de vraag centraal wat duurzame implementatie van innovaties ondersteunt of juist tegenwerkt.
Innoveren voor nu én voor later
In binnen- en buitenland zijn er veel voorbeelden van innovaties op het gebied van preventie en ondersteuning die, ondanks goede uitkomsten, niet blijven bestaan. Zo is sinds 1993 in Engeland het advies vanuit beleidsmakers om zwangeren meer continuïteit van zorgverlener te bieden. Op basis hiervan zijn veel projecten gestart en ook weer gestopt. De meest bekende is de Albany Practice, een caseload verloskundigenpraktijk in een achterstandswijk in Londen, waar vrouwen zoveel mogelijk door dezelfde verloskundige werden gezien gedurende hun hele zorgtraject. Deze praktijk realiseerde uitstekende uitkomsten en een hoge tevredenheid van zowel cliënten als zorgverleners. Na twaalf jaar veranderde de visie in het ziekenhuis, waarna deze praktijk plotseling ophield te bestaan, ondanks protesten van vrouwen uit de regio3.
In het Ockenden Report uit 2022 wordt geadviseerd om het implementeren van continuïteit van zorg uit te stellen tot er voldoende personeel is4. Tegelijkertijd luidt het advies om te stoppen met het benchmarken van keizersneden. Het percentage keizersnedes in Engeland is in de afgelopen jaren enorm gestegen tot 44 procent5. Veel van het schaarse personeel is nodig in de zorg voor vrouwen die een keizersnede ondergaan, waardoor er geen uitzicht is op verbetering van personele problemen.
Verloskundige Mia Ahlberg en gynaecoloog Karin Petterson vertelden tijdens de invitational conference over een caseload project in het Zweedse Stockholm. Vrouwen hebben minder vroeggeboorten, keizersneden en bijstimulatie dan in standaard zorg. Ook zijn er minder verloskundigen nodig, omdat ze beschikbaarheidsdiensten draaien en alleen werken indien nodig, zoals eerstelijnsverloskundigen in Nederland. Toch is het voortbestaan van deze zorg voortdurend onzeker. Hoewel er minder zorgkosten zijn op regioniveau, leidt deze vorm van zorg namelijk tot minder inkomsten voor het ziekenhuis.
Financiering van de zorg verhindert persoonsgerichte zorg
Een belangrijke oorzaak voor de focus op interventies is de wijze waarop de financiering van de gezondheidszorg is georganiseerd. Ongecompliceerde en preventieve zorg levert zorgorganisaties te weinig inkomsten op, maar kost wel inzet van middelen (personeel, gebruik van vierkante meters, investeringen). In de eerste lijn worden verloskundigen betaald per zorgepisode, ongeacht hoeveel tijd ze daaraan besteden. Medische interventies en hoogcomplexezorg worden per zorgepisode, interventie of behandeling gedeclareerd. De financiële prikkels dwingen ziekenhuizen om hun vierkante meters zo efficiënt mogelijk in te zetten.
'Er zijn veranderingen nodig in organisatie, financiering en cultuur'
Dit is één van de redenen waarom geboortecentra en eerstelijnsafdelingen in ziekenhuizen sluiten in Nederland. Voorbeelden van gesloten afdelingen en geboortecentra zijn het Universitair Verloskundig Centrum in Utrecht en de gehele geboortezorg in Zutphen, inclusief IZZI geboortecentrum. De verloskundige zorg in OLVG-West in Amsterdam is verhuisd naar OLVG-Oost, waarbij het bevalcentrum in eerste instantie nog maar twee in plaats van vier kamers heeft en lachgas niet meer beschikbaar is. De opbrengsten per vierkante meter zijn voor een ziekenhuis lager bij een geboortecentrum dan bij medisch specialistische zorg.
Oplossingsrichtingen
Om de geboortezorg meer waardegedreven te maken en ervoor te zorgen dat succesvolle innovaties blijven bestaan, zijn veranderingen nodig in organisatie, financiering en cultuur. Daartoe zijn systeemveranderingen nodig, zoals ook geconcludeerd is in een Whitepaper van het Linnean Initiatief6. De focus ligt nu te veel op productie in plaats van waardegedreven zorg. Bij de start van een innovatie zou overeenstemming moeten worden bereikt met alle stakeholders over de uitkomsten die het succes bepalen.
Daarbij moeten korte- en langetermijnuitkomsten worden meegewogen, ervaringen van vrouwen, maatschappelijke kosten en effecten op de zorg voor andere cliënten. Een balans tussen nadruk op ondersteuning en preventie enerzijds en het verkleinen van risico’s anderzijds moet daarbij expliciet besproken worden. Zichtbaar moet worden dat de revenuen en besparingen van preventie en ondersteunende zorg, die kosten met zich meebrengen in de eerste lijn en het sociaal domein, vallen in een ander zorgdomein. Zoals de tweede en derde lijn, en soms ook aanzienlijk later in het leven. Discussies over het duurzaam implementeren van innovaties gericht op preventie en ondersteuning moeten gevoerd worden op alle terreinen waar gewerkt wordt aan het verbeteren van de geboortezorg.

Bronnen:
1. Gray M, Jani A. Promoting Triple Value Healthcare in Countries with Universal Healthcare. Healthc Pap. 2016;15(3):42-8.
2.Integraal Zorgakkoord. Samen werken aan gezonde zorg; 2022.
3. Homer CS, Leap N, Edwards N, Sandall J. Midwifery continuity of carer in an area of high socio-economic disadvantage in London: A retrospective analysis of Albany Midwifery Practice outcomes using routine data (1997-2009). Midwifery. 2017;48:1-10.
4. Ockenden Report. Findings, conclusions and essential actions from the independent review of maternity services.; 2022.
5. NHS. Maternity Services Monthly Statistics, Final December 2023, Provisional January 2024, experimental statistics England2024 [Available from: https://digital.nhs.uk/data -and-information/publications/statistical/maternity-services-monthly-statistics/final-september-2024-provisional-october- 2024-official-statistics]
6. Middelveldt I, Tielen N, Van Hoof G, Naber P, Van der Linde M. Waarom zit het systeem vast? Belemmeringen die Waardegedreven Zorg in de weg staan: een diagnose. Whitepaper namens Linnean werkgroep Waardegedreven Bekostiging. Versie 1.0.
Wat komt er uit de PAN? Thema Ouderinbreng
Tekst: Jeroen van Dillen1, Anne Roos van den Bongaardt – van Eck2, Barbara Godschalx3, Ageeth Rosman4, 2024-4
De Perinatale Audit Nederland (PAN) bestaat in Nederland sinds 2010. Vanuit Perined worden elke drie jaar nieuwe auditthema’s vastgesteld en de regionale auditteams gefaciliteerd en geïnspireerd. In de vierdelige serie ‘Wat komt er uit de PAN?’ geven we in de vorm van een dubbelpublicatie in NTOG en De Verloskundige terugkoppeling van de thema’s in de periode 2017-2023. Als laatste deel in deze serie bespreken we Ouderinbreng in de Audit.
Casus (fictief)
Drie maanden na de gecompliceerde bevalling waarbij hun dochter was overleden, werden de ouders telefonisch benaderd voor een mogelijke bijdrage tijdens een audit-bespreking. Alle nacontrolegesprekken waren reeds afgesloten en over een audit was niet eerder gesproken. De ouders wilden graag meewerken aan kwaliteitsverbetering en kregen het verzoek om hun ervaringen rondom de bevalling op één A4-tje op te schrijven en op korte termijn naar het ziekenhuis te sturen. Het schrijven bleek niet gemakkelijk en emoties werden opnieuw opgerakeld. Achteraf vond een extra telefonisch gesprek plaats waarbij de audit kort werd terug-gekoppeld. De bijdrage werd als verhelderend ervaren maar had geen nieuwe inzichten voor de zorgverleners gebracht.
'Er werden verbeterpunten in de documentatie geïdentificeerd'
Bespreking
Na een opdracht van het ministerie van VWS om ouders meer te betrekken bij de perinatale audit ging in januari 2019 de pilot ouderinbreng van start1,2. De aankondiging van de pilot zorgde aanvankelijk voor veel onrust onder zorgverleners: hoe en wanneer moesten de ouders worden benaderd, wat betekende dat voor de veiligheid van een perinatale audit en wie verzorgde op welke manier een eventuele terugkoppeling naar de ouders?
Ondertussen zijn we enkele jaren verder, en heeft in 29% van de audits een vorm van ouderinbreng plaatsgevonden, waarbij er gedurende de COVID-epidemie een relatief ‘audit-stille’ periode was. Daarnaast is er tijdens regionale auditsymposia en de landelijke Perined-inspiratiedagen regelmatig aandacht geweest voor implementatie van verschillende vormen van ouderinbreng, zoals een voorbeeldbrief (Model Nijmegen) en het interview bij de ouders thuis (Model Noord-Nederland/Assen). Waar het Nijmeegse model efficiënter lijkt en meer frequent wordt gebruikt, is een valkuil dat ouders te weinig worden begeleid in het (emotionele) proces van schrijven en dient voldoende aandacht te worden besteed aan verwachtingsmanagement en terugkoppeling. Het interviewmodel Noord-Nederland/Assen werd als enorm waardevol gezien: de opbrengst van de ouderinbreng door deze vorm sloot beter aan bij de audit, was bondiger en toegespitst op de relevante thema’s. Tevens kon hevige/niet-bijdragende emotie door de interviewer opgevangen worden en uit de audit gehouden worden. Als mogelijke valkuil werd benoemd dat niet elke zorgverlener zich bekwaam voelt bij het afnemen van deze gesprekken in de thuissituatie van de ouders. Bovendien werd de investering van personeel en tijd als uitdagend benoemd.
Uit evaluaties onder zorgverleners (n=6800), afgenomen na afloop van de audit, bleek dat het bespreken van de ouderinbreng tijdens de audit door 79% als positief werd ervaren. In de open antwoorden werd onder andere benoemd dat ouderinbreng inzicht gaf in ontbrekende informatie, bewustwording dat ouders een ander beeld kunnen hebben en dat ouderinbreng de urgentie tot veranderen versterkt. Diegenen die ouderinbreng neutraal (20%) of negatief (1%) ervaarden, benoemden onder andere dat het proces van inbreng tijdens de audit en terugkoppeling eerst beter geregeld moet zijn, dat de toonzetting niet altijd correct was en dat het als te emotioneel werd ervaren. Tevens vond 83% van de respondenten ouderinbreng bijdragend aan de kwaliteit van de audit, vond 85% niet dat het de veiligheid van de audit in gevaar bracht en vond 90% dat anonimiteit voldoende geborgd bleef. Tenslotte vond 86% dat er toekomst is voor ouderinbreng, waarbij wel werd benoemd dat ouders goed geïnformeerd moeten worden over het doel van de inbreng en dat er aandacht moet zijn voor verwachtingsmanagement met betrekking tot de uitkomsten. Verder werd opgemerkt dat er tijdens de audit voldoende tijd ingeruimd moet worden voor de ouderinbreng.
Ervaringen in het Verenigd Koninkrijk laten zien dat participatie van ouders bij audit-besprekingen helpt bij het verwerken, dat zorgverleners meer inzicht krijgen in de beleving van ouders en dat het vertrouwen tussen ouders en zorgverlening toeneemt, wat de samenwerking ten goede komt3. Tijdens de inspiratiedag werd bediscussieerd dat ‘bijdragen aan de verwerking van ouders’ geen doel is van de audit. Anderszins, kan door het kiezen van een goede vorm van ouderinbreng zowel de opbrengst van ouderinbreng tijdens de audit vergroot worden, als wel dat het voor ouders een meer gesteunde ‘helpende’ ervaring kan zijn. In de toekomst streven we ernaar om, net als in het Verenigd Koninkrijk, verder onderzoek te doen naar de ervaringen met ouderinbreng in de audit, zowel vanuit perspectief van de zorgverlener als vanuit de ouders. Kortom, ouderinbreng in de perinatale audit is de pilotfase voorbij en verdient een serieuze plaats in de audit. Voor implementatie en keuze van methode is een handleiding vanuit Perined beschikbaar voor lokale auditteams.
Auteurs:
1. Gynaecoloog & UHD Onderwijs, Radboudumc Nijmegen, voorzitter perinatale audit regio Nijmegen
2. Ervaringsdeskundige ouderinbreng en huisarts
3. Klinisch verloskundige en lid lokaal audit team Wilhelmina Ziekenhuis Assen (interviewer ouderinbreng)
4. Lector Audit en Registratie, Perined Utrecht
Correspondentie: jeroen.vandillen1@radboudumc.nl
Bronnen:
1. Perined | Ouderinbreng (https://www.Perined.nl/onderwerpen/audit/ouderinbreng#)
2. Ageeth Rosman, Wineke Bremmer-Bolhuis, Jeroen van Dillen. Input van ouders komt perinatale audit ten goede. Eerste ervaringen met ouderinbreng nemen koudwatervrees weg en tonen voordelen. Medisch Contact mei 2021
3. Burden C, Bakhbakhi D, Heazell AE, Lynch M, Timlin L, Bevan C, Storey C, Kurinczuk JJ, Siassakos D. Parents’ Active Role and -Engagement in The review of their Stillbirth/perinatal death 2 (PARENTS 2) study: a mixed-methods study of implementation. BMJ Open. 2021 Mar 16;11(3):e044563.
CenteringZwangerschap: in de praktijk: positieve effecten voor moeders en verloskundigen
Tekst: Myra Langenberg | VRHL Content en Creatie, 2024-4
Beeld: LEVL fotografie, Majanka Boddé @CenteringZorg 2024
Om de kwaliteit van zwangerschaps- en ouderschapszorg en de zorguitkomsten te verbeteren, is in 2012 het groepszorgmodel Centering geïntroduceerd. Dit combineert medische controles met groepsbijeenkomsten waarin (aanstaande) ouders samen leren over zwangerschap, de bevalling en de eerste tijd met hun kind. Daarnaast helpt het hen bij het opbouwen van een sociaal netwerk. Dit zorgmodel is bewezen effectief, maar de implementatie ervan kan beter. Daarom startte in 2020 het door de EU gefinancierde GC_1000 project: GroupCare tijdens de eerste 1.000 dagen.
Doel van het GC_1000 project: de kloof overbruggen tussen de kennis over de Centeringmethodiek en de daadwerkelijke uitrol van het model. In zeven landen werd het model geïmplementeerd of verder opgeschaald. Op basis van de ervaringen in de deelnemende landen (het Verenigd Koninkrijk, België, Kosovo, Ghana, Suriname, Zuid-Afrika en Nederland) zijn implementatie-strategieën en een toolkit ontwikkeld. Eind juni 2024 werd GC_1000 succesvol afgerond en door de EU bestempeld als een voorbeeldproject. Marlies Rijnders en Suze Jans – beiden verloskundige en onderzoeker bij TNO en projectleiders van GC_1000 – vertellen enthousiast over de insteek en de resultaten.
'Deze werkwijze is zorgkostenbesparend op de lange termijn'

Bewezen effectief
‘We hebben tijdens het project bekeken wat nodig is om groepszorg volgens de Centeringmethodiek bij verschillende populaties van de grond te krijgen, te laten floreren en verder uit te bouwen’, geeft Suze aan. ‘Vooral voor zwangeren en ouders in kwetsbare omstandigheden. Uit eerder onderzoek is gebleken dat groepszorg effectief is. Zo zijn deelnemers meer tevreden over de zorg, studies laten zien dat er minder vroeggeboorten voorkomen, dat er meer borstvoeding wordt gegeven en dat de bloeddruk van de vrouwen lager is wanneer zij deelnemen aan CenteringZwangerschap. Bovendien is deze werkwijze in Nederland zorgkostenbesparend op de lange termijn. Met andere woorden: CenteringZwangerschap wérkt. Zowel cliënten als zorgverleners hebben er profijt van.’
'Bewezen effectief, maar de implementatie kan beter'

Bevlogen organisatie
In alle zeven landen is CenteringZwangerschap inmiddels met succes geïmplementeerd en soms zelfs al flink opgeschaald. In vijf landen is ook CenteringOuderschap succesvol gestart. Marlies is trots op dit resultaat: ‘Alle deelnemende landen beschikken nu zelf over trainers om professionals op te leiden voor deze vorm van zorg. Dit laat zien dat Centering in elke setting is op te starten. De internationale Community of Practice die we hebben opgezet wordt steeds groter en de leden helpen elkaar met starten en doorgroeien; ze delen ervaringen en tips. Iedereen die wil, kan zich hierbij aansluiten. Het GC_1000 project laat zien dat – als je een bevlogen organisatie hebt die tijd en energie wil investeren en zorgt voor een goede training – de implementatie van CenteringZwangerschap goed verloopt. Ons uiteindelijke doel is dat CenteringZwangerschap of -Ouderschap beschikbaar is voor iedereen die wil meedoen. Een belangrijke stap daartoe is dat alle pas afgestudeerde verloskundigen en jeugdverpleegkundigen weten hoe ze een dergelijke groep moeten begeleiden. Samen met de opleidingen bekijken we hoe we studenten verloskunde kunnen betrekken bij het geven van zorg volgens het Centeringmodel.’
Levenslange vriendschappen
Suze hoopt dat het aanbieden van deze vorm van geboortezorg de gezamenlijke verantwoordelijkheid wordt van Verloskundige Samenwerkingsverbanden (VSV’s). ‘Geef zwangeren in ieder geval de keuze om hieraan mee te doen en bied deze zorg aan. Als we als verloskundigen tijdens de eerste 1.000 dagen samenwerken met de tweede lijn en bijvoorbeeld de jeugdgezondheidszorg, kunnen we zorgen voor een warme overdracht en de groepen samen goed begeleiden. We hebben met eigen ogen gezien hoe waardevol deze zorg is. In asielzoekerscentra bijvoorbeeld, waar zwangeren zich voor het eerst echt gehoord voelden.’ Marlies vult aan: ‘Waarom doen we dit niet standaard? Zo moeilijk is het niet. Ik vind dat iedereen moet kunnen meedoen, mits het goed wordt uitgevoerd. Het is leuk en levert levenslange vriendschappen op. We zijn als zorgverleners gewend om mensen informatie te geven en ze dingen te leren: top down. Maar in deze groepen doe je juist het tegenovergestelde: je gebruikt de kennis uit de groep en stelt vragen in plaats van alleen met informatie te strooien. Dit is veel inspirerender!’
'Mensen vonden het in het begin een beetje gek, truttig zelfs'

Toegevoegde waarde
Verloskundig Centrum PUUR Vroedvrouwen in Arnhem was een van de eerste Nederlandse verloskundigenpraktijken die zo’n acht jaar geleden met CenteringZwangerschap begonnen. Verloskundige Ellen Plaschek van PUUR Vroedvrouwen herinnert zich dat ze het in het begin een beetje gek vond. ‘Truttig zelfs. Maar sinds ik het zelf ben gaan doen, ben ik helemaal om. Het is ontzettend mooi om te zien hoe een groep ‘gelijkgestemden’ de hele zwangerschap samen beleeft en ervaringen en tips met elkaar deelt. Ze hoeven het niet alleen te doen en kunnen altijd bij iemand terecht met hun vragen. Deelnemers voelen zich minder alleen in hun onzekerheid. De toegevoegde waarde hiervan is ontzettend groot.’
Band opbouwen
Voordat Ellen begon met het begeleiden van een CenteringZwangerschap-groep, volgde ze de training. ‘Hier leer je op een andere manier naar groepsgesprekken kijken, heel leerzaam. Natuurlijk is het wennen, en soms voelde ik me ongemakkelijk bij bepaalde thema’s, maar op een gegeven moment leerde ik er een eigen draai aan te geven. Ik leer ook van de intervisie met andere praktijken, waarmee we ervaringen uitwisselen.’
Centering is volgens Ellen erg leuk, maar ook pittig en intensief. ‘Als je al een 24-uursbedrijf hebt, is het een logistieke uitdaging: de meeste vrouwen willen graag ’s avonds bij elkaar komen. Dat is soms lastig te plannen. Maar als je ziet hoe de deelnemers een band met elkaar opbouwen en hoe betrokken ze zijn, ben je dat meteen vergeten. Ook als verloskundige bouw je een band met ze op, anders dan bij een individueel traject: het vraagt wat meer van je. Zo zit ik ook in de groepsapp, die we meteen na de eerste sessie aanmaken. Ik geef aan dat de deelnemers medische spoedvragen niet in de app moeten stellen, maar je leest toch mee met de berichten die over en weer gestuurd worden. Doordat je in een groepsapp zit, krijg je ook meer privéberichten. Je staat wat meer ‘aan’ bij zo’n groep. Maar dat is mijn eigen keuze en ik vind het vooral heel erg leuk om te doen. Je maakt meer dingen mee en dat kost nou eenmaal wat meer tijd en inspanning.’
'Het is uitdagend en tijdrovend, maar de extra tijd zeker waard'
Gemêleerde groepen
Wil iedere zwangere meedoen met een CenteringZwangerschap-groep? Ellen: ‘In het begin dachten veel vrouwen: ‘Dat is niks voor mij’, vooral omdat ze er geen goed beeld van hadden. Maar ik merk de laatste twee jaar dat steeds meer vrouwen zich hier bewust voor aanmelden omdat ze positieve verhalen hebben gehoord. Ik denk dat iets minder dan de helft van de zwangeren meedoet. We willen graag gemêleerde groepen samenstellen, van artsen tot schoonmaaksters. En we werken heel basic, zodat het voor iedereen begrijpelijk is. Onze enige eis is dat de deelnemers de Nederlandse taal spreken.’
Steun aan elkaar
Wat heeft Ellen Plaschek zelf geleerd van deze manier van zorg verlenen? ‘Ik zie dat de deelnemende vrouwen heel veel steun van elkaar krijgen, steun die ik niet kan geven. Zo had ik een keer een hoogopgeleide vrouw in de groep die stress had van haar werk. Een andere deelnemer relativeerde de werkproblemen op niet mis te verstane wijze: ‘Hou eens op, je bent een kind aan het maken!’ Hoe verschillend de deelnemers ook zijn, ze zijn tegelijkertijd zwanger en dat schept een band. Mensen die elkaar normaal gesproken niet zouden opzoeken, halen hier veel samen uit. Ze zijn samen kwetsbaar en hebben steun aan elkaar. Zo was er een alleenstaande vrouw in de groep, die ging verhuizen. De mannen van de andere deelnemers kwamen helpen met sjouwen. En een vrouw die een nare bevalling achter de rug had, kreeg pannen eten afgeleverd door de andere deelnemers. Op alle mogelijke manieren staan ze elkaar bij. Dit gebeurt niet in elke groep, maar de meesten trekken echt met elkaar op, ook na de bevalling. Dan wisselen de deelnemers bijvoorbeeld babykleertjes uit. De kinderen van een van de eerste groepen die ik begeleidde, worden dit jaar zeven. Die verjaardagen worden elk jaar samen gevierd en ieder jaar krijg ik daar een foto van. Dat is toch fantastisch?’
Onbetaalbaar
‘Het maakt onze eigen werkwijze rijker. Zo verzorgen de praktijkassistentes de co-begeleiding, wat de samenwerking leuk, waardevol en gelijkwaardig maakt: we hebben onze eigen inbreng en kwaliteiten. We zijn er allemaal super-enthousiast over. Het is een mooie vorm van zorg. Uitdagend en tijdrovend, maar de extra tijd is het zeker waard. De toegevoegde waarde is onbetaalbaar en ik zou het absoluut aanraden. Zeker in deze individualistische maatschappij, waarin vrouwen best eenzaam kunnen zijn.’