Besluitvorming in de verloskundigenpraktijk: Counselen en gezamenlijke besluitvorming
Tekst: Linda Martin en Janneke Gitsels, 2021-3

Gezamenlijke besluitvorming is een gespreksvorm waarin de verloskundige met de vrouw (en voor haar belangrijke andere personen) nagaat welke keuze(s) er van haar gevraagd worden. Daarna bespreken zij op een neutrale wijze welke opties er zijn, waarna de verloskundige de vrouw begeleidt bij het maken van de te maken keuze(s). Dit soort gesprekken voeren verloskundigen dagelijks over bijvoorbeeld naderende serotiniteit, omgaan met baringspijn en anticonceptie. Betekent dit daarmee dat verloskundigen de hele dag counselen? Ja en nee.
Wat is counselen?
Counselen is van origine een psychologische gespreksvorm. Deze werd gebruikt om cliënten, die worstelden met levensvragen ofwel existentiële vragen, te helpen zelf antwoorden op die vragen te vinden1, 2, 3. Een belangrijke bron voor beantwoording is de seculiere dan wel religieuze levens-beschouwelijke visie van de cliënt, omdat deze impliciete of expliciete visie, zin aan en zin in het leven geeft4. Daarmee is levensbeschouwing onderdeel van het gesprek en luisteren vanuit aandachtige aanwezigheid dé kern van counselen.
Belangrijk uitgangspunt voor de counselor is dat elk individu in de basis in staat is de keuzes te maken die voor dat moment passend zijn. Counseling kan vanuit dit oogpunt niet anders plaatsvinden, dan vanuit een gelijkwaardige relatie waarin de individuele competenties, rollen en onderlinge afhankelijkheid van de gesprekspartners erkend worden2, 3, 5, 6. De counselor weet meer van het ene gebied, bijvoorbeeld van prenatale screening op aangeboren afwijkingen. De cliënt weet meer van een ander gebied, bijvoorbeeld haar zingeving, waarden en normen. Door kennis, vaardigheden, inzichten en mogelijkheden met elkaar te delen, ontstaat er een synergie tussen counselor en cliënt, waardoor beiden groeien als mens en de counselor als counselor2, 3, 4, 6.
Counselen verloskundigen de hele dag?
Als je als verloskundige altijd counselt zoals omschreven in de bovenstaande alinea, dan is het antwoord ‘ja’. Of als je uitgaat van een andere definitie van counselen; een definitie waarbij informeren en – indien passend – adviseren de kern vormen, zoals bij leefstijlcounseling7. Onderzoek8,9 laat zien dat het antwoord vaker ‘nee’ is en dat is prima. Heel vaak vragen keuzes in de verloskunde om een andere gespreksvorm, namelijk ‘gezamenlijke besluitvorming’.
Wat is gezamenlijke besluitvorming?
De KNOV heeft een Handreiking Gezamenlijke besluitvorming uitgebracht10, waarin de basisprincipes van de grondlegger G. Elwyn worden toegelicht. Leidende ethische principes zijn gebaseerd op de Self Determination Theory van Deci en Ryan, die aangeeft dat elk mens, met welke achtergrond dan ook, behoefte heeft aan zelfbeschikking (autonomie), competentie en verbondenheid11, 12. Binnen gezamenlijke besluitvorming is het de rol van de professional om de autonomie van de cliënt te vergroten door een goede relatie met haar aan te gaan en respect te hebben voor het gegeven dat zij zowel individuele competenties heeft, als afhankelijk is van anderen11. Dat is de kern van zowel zelfbeschikking als relationele autonomie; we leven in een samenleving en maken regelmatig keuzes die niet alleen onszelf aangaan (bijvoorbeeld bevallen buiten de VIL, beleid bij stuitligging, keuze plaats van de bevalling, voeding neonaat).
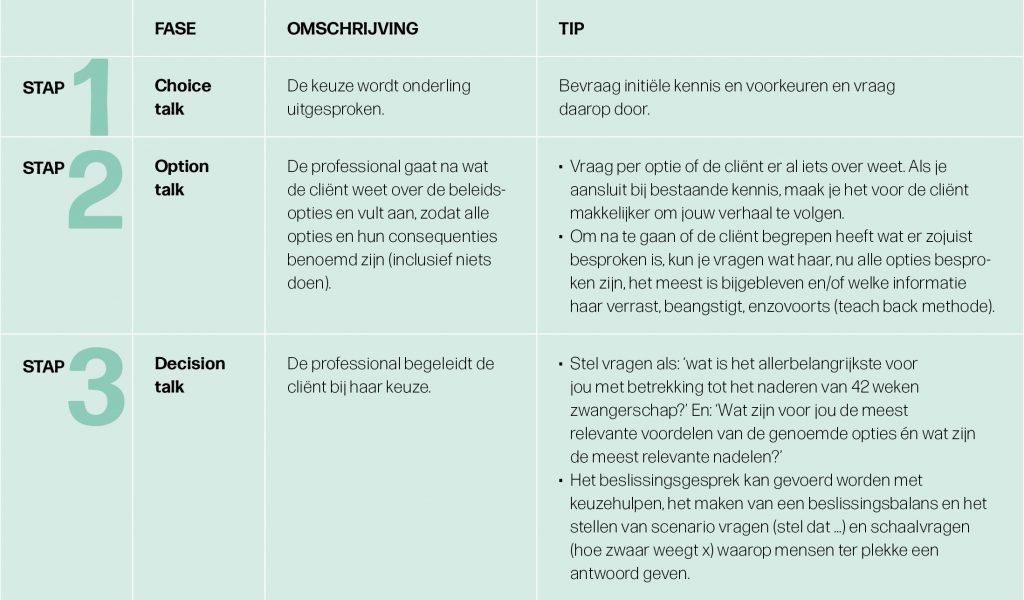
Elwyn beschrijft concreet hoe hij gezamenlijke besluitvorming voor zich ziet in drie overzichtelijke stappen. Gezamenlijke besluitvorming start met de bewustwording dat er een keuze gemaakt moet worden. Soms realiseert de cliënt zich dit vanzelf en soms geven bloeduitslagen of UO aanleiding om een keuze voor te leggen. Tijdens de choice talk wordt de keuze die voorligt onderling uitgesproken. Bijvoorbeeld de beslissing hoe om te gaan met naderende serotiniteit. De weg die wordt afgelegd naar een beslissing, wordt toegelicht. Tijdens de option talk gaat de professional na wat de cliënt weet over de beleidsopties en vult zij aan, zodat álle opties en hun consequenties benoemd zijn, inclusief niets doen. Vervolgens begeleidt de professional de cliënt bij haar keuze (decision talk). Aan de orde komt welke optie haar het meest aanspreekt, om welke redenen, welke optie haar het minste aanspreekt en waarom en wat zij het belangrijkste vindt bij het maken van de keuze.
Anders dan bij counseling, waarin de cliënt beslist, kan binnen gezamenlijke besluitvorming de mate waarin de professional meebeslist wisselen, afhankelijk van het onderwerp van de beslissing13. Overigens is het niet noodzakelijk dat de zorgverlener en de cliënt het uiteindelijk eens zijn met de door de cliënt genomen beslissing. Dat betekent soms dat de verloskundige de cliënt niet meer kan begeleiden. Dat hoeft niet tot problemen te leiden; het helpt als zowel de cliënt als de verloskundige achter het proces staan, waarin tot deze beslissing is gekomen. En als er wederzijds begrip is voor de gemaakte keuze10.
Voeren verloskundigen de hele dag op deze manier beslissingsgesprekken? Nee, als we kijken naar onderzoek onder medische professionals. Daaruit blijkt dat professionals zelden de genoemde drie stappen doorlopen en dat zij gezamenlijke besluitvoering nog niet helemaal in de vingers hebben9. Ja, zou je kunnen zeggen, omdat gezamenlijke besluitvorming een kerncompetentie van de verloskundige zou moeten zijn.
Tot slot
In de praktijk nemen we het woord ‘counselen’ gemakkelijk in de mond en in de literatuur wordt deze term op diverse manieren gebruikt en gedefinieerd. Ook over gezamenlijke besluitvorming is in de literatuur een dialoog gaande over de mate van gezamenlijkheid in proces en besluit, waarbij counseling een wijze van begeleiding kan zijn13. In de medische praktijk blijken zowel counselen als gezamenlijke besluitvorming vaak nog niet zo goed uit de verf te komen8,9. Tijd om te reflecteren en te leren.
Bronnen:
1. Engler, B. (1995). Personality Theories: an introduction. Houghton Mifflin Company, Bosto
2. Rogers, C.R. (1995). Client-Centered Therapy: Its Current Practice, Implications and Theory. Constable Company Ltd, London
3. Jung, C.G., Jaffe, A. (1991). Herinneringen, dromen en gedachten. C.G. Jung een autobiografie. Uitgeverij Lemniscaat (oorspronkelijke titel: Erinnerungen, Träume, Gedanken)
4. Baart, A (2016). Aandacht: Etudes in Presentie. Boom Lemma Uitgevers
5. Mearns D., Thorne B. (1997). Person-centred counseling in action. Sage publications, London.
6. Kalanithi, P., Verghese, A. (2016). When breath becomes air. Uitgeverij: Random House Deci en Ryan; alleen als ref in het kader van aantal woorden
7. Noordman J, Koopmans B, Korevaar JC, Van der Weijden T, Van Dulmen S. Exploring lifestyle counselling in routine primary care consultations: the professionals’ role. Fam. Pract. 2013 Jun;30(3):332-40. DOI: 10.1093/fampra/cms077.
8. Martin L, Gitsels-van der Wal JT, Pereboom MTR, Spelten ER, Hutton EK, Van Dulmen S. Patient Education and Counseling 2015; doi: 10.1016/j.pec.2015.02.002
9. Gezamenlijke besluitvorming: de stand van zaken - Skipr
10. Marleen van Son. Gezamenlijke besluitvorming; een handreiking. KNOV, 2018
11. Elwyn G, Frosch D, Thomson R, Joseph-Williams N, Lloyd A, Kinnersley P, Cording E, Tomson D, Dodd C,Rollnick S, Edwards A, Barry M (2013). Shared Decision Making: A Model for Clinical Practice. J Gen Intern Med 27(10):1361–7
12. Ryan, R. M., & Deci, E. L. (2008). Self-determination theory and the role of basic psychological needs in personality and the organization of behavior. In O. P. John, R. W. Robins, & L. A. Pervin (Eds.), Handbook of personality: Theory and research (pp. 654–678). The Guilford Press.
13. Vanstone, M., Kinsella, E.A., Nisker, J. Information-Sharing to Promote Informed Choice in Prenatal Screening in the Spirit of the SOGC Clinical Practice Guideline: A Proposal for an Alternative Model. Journal of Obstetrics and Gynaecology Canada Volume 34, Issue 3, March 2012, Pages 269-275.
#Genoeggezwegen
Tekst: Laurenza Baas-Broere, 2021-3

Waardegedreven zorg associeer ik met de campagne #genoeggezwegen. Denkend aan de schrijnende cliëntverhalen, voel ik een ingewikkelde mix aan emoties: verdriet, teleurstelling, boosheid en onmacht. In ons unieke systeem, wat overstroomt van goede intenties, zouden deze ervaringen er absoluut niet mogen zijn.
Zorgverleners reageerden met #handineigenboezem, waarin ze toegaven dat ze achteraf anders zouden handelen. Dan ga ik ervanuit dat zij deze ervaringen meenemen in hun ontwikkeling als professional. Wij zijn immers ook maar mensen en zolang je de intentie hebt om het elke dag een beetje beter te doen, dan komen we een heel eind denk ik.
En daar komt mijn boosheid om de hoek, want er zijn zorgverleners die hun fouten steeds opnieuw begaan. We kennen allemaal wel een (klinisch) verloskundige, verpleegkundige, kraamverzorgster of gynaecoloog van wie de meeste collega’s niet blij worden als die persoon de kamer binnenkomt: ‘de rotte appel’. Wat doen we met hen? De rotte appels die ik in de afgelopen jaren ben tegengekomen zijn er nog steeds. Ik heb me nooit bij machte gevoeld om daar iets aan te veranderen. Als ik dan aan het verhaal van Aziema Malgoezar uit Trouw1 denk, kan ik me een verpleegkundige uit een vorig ziekenhuis zo voor me halen die dit had kunnen doen. Dán voel ik die onmacht, want in een overbelast zorgsysteem zijn we in de meeste ziekenhuizen al blij als de bezetting rond is en er überhaupt een gespecialiseerde zorgverlener aan het bed staat.
Er is ook een andere kant. Bij het lezen van sommige #genoeggezwegen-verhalen bekruipt mij het gevoel dat er soms onmogelijke verwachtingen waren van een bevalling. Ik merk dat veel primi's verwachten dat ze zonder enige medische hulp zullen bevallen. Gelukkig is dat in de meeste gevallen ook zo, maar nog steeds is er in meer dan twintig procent van alle bevallingen sprake van een kunstverlossing of keizersnede. En meer dan zeventig procent van de vrouwen is medisch tijdens de partus2.
Tot slot zijn er de moeizaam verlopende samenwerkingen tussen de eerste, tweede en derde lijn. Hoe kan het dat het op zoveel plaatsen zoveel moeite kost om een VSV te runnen? Dat sommige gynaecologen en sommige verloskundigen niet meer met elkaar aan tafel kunnen zitten? Hebben we dan oprecht het beste voor met de zwangere vrouw? En speelt dat mee in de ervaringen?
Columnist gezocht
Laurenza was een jaar lang onze columnist. We bedanken haar hartelijk voor het delen van haar visie en inzichten. Nu zijn we op zoek naar een nieuwe -klinisch verloskundige die vier keer – samen met de redactie – een column wil schrijven. Iets voor jou? Mail je motivatie naar redactie@knov.nl.
Bronnen:
1. https://www.trouw.nl/zorg/een-knip-zonder-toestemming-waarom-vergeten-we-de-barende-vrouw~b5543700/
2. https://assets.perined.nl/docs/fc23b860-a5ff-4ef6-b164-aedf7881cbe3.pdf
Waardegedreven geboortezorg van productiegedreven zorg naar meer gezondheid tegen lagere kosten
Tekst: Ank de Jonge, Corine Verhoeven, Job Paulus, Joke Klinkert 2021-3
Verloskundige zorgverleners willen de beste zorg leveren aan zwangere vrouwen, maar wat is precies de beste zorg? De Zorgstandaard Integrale Geboortezorg beschrijft dat de zorgvraag van de zwangere vrouw centraal staat¹. Keuzevrijheid staat hoog in het vaandel bij zowel cliënten als verloskundigen. Daarnaast zijn richtlijnen en protocollen van belang. Evidence-based zorg is gebaseerd op wetenschappelijke evidence, klinische ervaring van zorgverleners en behoeften en voorkeuren van cliënten². Maar de individuele behoeften en voorkeuren van een cliënt krijgen in de dagelijkse praktijk vaak onvoldoende aandacht.
Wat is waardegedreven geboortezorg?
Waardegedreven zorg kan bijdragen aan meer aandacht voor de individuele behoeften en voorkeuren van de cliënt3. Dit begrip is door de econoom Michael Porter geïntroduceerd en houdt kort gezegd in: het bereiken van de maximale waarde van zorg die voor de cliënt zelf van belang is, tegen de laagste kosten. In economische termen betekent dit het verbeteren van de doelmatigheid.
Enkele kenmerken van deze visie:
- organiseren van de zorg rondom afgebakende patiëntgroepen, zoals zwangere vrouwen (zorgpaden);
- meten van uitkomsten en kosten voor iedere patiënt;
- voortdurend kunnen evalueren en bijsturen van de zorg.
Waardegedreven zorg sluit zo aan bij concepten als: de patiënt centraal, integrale zorg en positieve gezondheid.
Volgens het Oxford Centre for Triple Value Healthcare staat waardegedreven zorg voor meer dan de zorg voor het individu in de spreekkamer2. Net als bij Triple Aim gaat deze benadering over de gezondheid van een hele populatie2, 6. Om bijvoorbeeld maximale gezondheidsuitkomsten te bereiken die voor cliënten in de geboortezorg van belang zijn, zijn naast medische zorg ook preventie en zorg in het sociale domein van belang. Zo kan een vrouw met een postnatale depressie meer gebaat zijn bij een ontmoetingsgroep voor jonge moeders dan bij medicatie. Daarnaast wordt bij Triple Value Healthcare ook rekening gehouden met een plafond van het budget voor de gezondheidszorg en met de voorwaarde dat de zorg voor iedereen toegankelijk moet blijven.
In de visie van Triple Value Healthcare zijn drie waarden belangrijk2:
- Persoonlijke waarde: de waarde van het individu als basis voor besluitvorming.
- Technische waarde: optimaal gebruik van mensen en middelen.
- Allocatieve waarde: een eerlijke verdeling van mensen en middelen in de gezondheidszorg (of zelfs breder: in de publieke sector) onder de bevolking.
Het eerste punt gaat over waardegedreven zorg tussen zorgverlener en individu. Wat is voor de individuele vrouw in de geboortezorg belangrijk voor het bereiken van een optimale uitkomst en een goede ervaring? De andere twee beogen het optimaliseren van de inzet van mensen en publieke middelen voor alle mensen. Mensen en middelen kunnen maar één keer worden ingezet. Dit zijn zogenoemde schaarse middelen. Waardegedreven zorg kan helpen om zoveel mogelijk effectieve zorg te krijgen voor die ene euro die uitgegeven kan worden. Dit spanningsveld tussen individu, populatie en middelen zien wij ook terug in de geboortezorg.
Hieronder lichten we toe waarom waardegedreven zorg een goede toevoeging is voor het Nederlandse zorglandschap en introduceren we twee aanvullingen voor de toekomst. De eerste met betrekking tot de zorg die we leveren aan het individu en hoe we de kwaliteit van die zorg kunnen meten. De tweede gaat over de verdeling van mensen en middelen in de geboortezorg.
Evalueren en verbeteren
In de geboortezorg staan, met waardegedreven zorg, de waarden en voorkeuren van vrouwen en hun gezinnen centraal, ongeacht waar en door wie de zorg wordt geleverd. Het systematisch meten van uitkomsten biedt de mogelijkheid om de zorg te evalueren en te verbeteren.
Waardegedreven zorg internationaal en nationaal
Er lopen veel initiatieven internationaal en in Nederland. Hierbij lichten we er drie uit.
ICHOM7
ICHOM is de internationale organisatie die zich bezighoudt met het samenbrengen van voorlopers op het gebied van waardegedreven zorg. Met wetenschappers over de hele wereld wordt gewerkt aan een basisset aan uitkomsten die gemeten kunnen worden in verschillende zorgpaden, zo ook in de geboortezorg.
Linnean Initiatief8
Het Linnean Initiatief is een samenwerkingsverband ondersteund door het ministerie van VWS, met daarin voorlopers in Nederland op het gebied van waardegedreven zorg. Het is een platform waar gewerkt wordt aan verschillende vernieuwende initiatieven. Tevens biedt het een mogelijkheid om kennis te delen en goede initiatieven naar voren te brengen.
BUZZ-traject voor de geboortezorg9
De ICHOM uitkomstenset voor zwangerschap en geboorte is in het Nederlands vertaald en aangepast in het BUZZ-project (Bespreken Uitkomsten Zwangerschap met de Zwangere) en wordt op dit moment in verschillende VSV’s geïmplementeerd. Deze set bevat medische uitkomsten (mortaliteit en morbiditeit), patiënt gerapporteerde uitkomsten (PROMs = patient reported outcome measures) en patiënt gerapporteerde ervaringen (PREMs = patient reported experience measures).
'HET IS BELANGRIJK OM DE ESSENTIËLE 'ZACHTERE' KANTEN VAN DE ZORG EEN PLEK TE GEVEN'
Many things that count cannot be counted*
Uniek aan de geboortezorg is dat de meeste vrouwen niet ziek zijn. Alleen de nadruk leggen op medische zorg die gemeten kan worden, past daar minder goed bij. Dit raakt ook een punt van kritiek op waardegedreven zorg, namelijk dat de nadruk ligt op meetbare zorg; de PROMs en PREMs. Veel zorg die van grote waarde is, is onzichtbaar en onmeetbaar. Hoogleraar Marian Verkerk merkt daarover op: ‘Waardegedreven zorg heeft niets met waarden als menswaardigheid, zorgzaamheid, vertrouwen en betrokkenheid te maken’10. Dat is een gemiste kans. Want dit zijn hele belangrijke waarden, die wel degelijk een plek moeten krijgen in de zorg.
Naast wat de zorg aan waarde toevoegt voor de zwangere vrouw, zal inzichtelijk gemaakt moeten worden wat de zorg kost. Zorg die geen of beperkte waarde toevoegt, maar wel (forse) kosten oplevert, zal zoveel mogelijk voorkomen moeten worden. Hierin kan je waarde-gedreven zorg zien als antwoord op de vraag: ‘moet alles wat kan?’ Tegelijkertijd vormt het ook de basis voor preventie en het aloude adagium: ‘voorkomen is beter dan genezen’. Zonder dit kostenelement wordt de zorg met name uitgebreid met nieuwe ingrepen en handelingen tegen steeds hogere kosten. Dat is onhoudbaar. Elke euro kan immers maar één keer worden uitgegeven. Iedereen wil uit deze euro zoveel mogelijk toegevoegde waarde voor de zwangere vrouw. Waardegedreven zorg laat ons hierover nadenken, zodat de geboortezorg geoptimaliseerd wordt.
Ook voor de hele populatie in de geboortezorg biedt waardegedreven zorg een aantal interessante handvatten. Het kan een enorme bijdrage leveren aan het verdelen van mensen en middelen op basis van toegevoegde waarde voor de zwangere vrouw in plaats van de huidige verdeling van mensen en middelen op basis van zorgaanbod (‘wie lukt het beste om zijn zorg te vermarkten?’). Daarbij is het belangrijk om de essentiële ‘zachtere’ kanten van de zorg een plek te geven, zoals betrokkenheid en tijd hebben voor cliënten. Anders zal onterecht de focus komen te liggen op handelen: steeds meer doen, ook als de toegevoegde waarde beperkt of onzeker is.
De (meer)waarde van continuïteit van zorgverlener en sociale verloskunde
Continue zorg door één verloskundige of een klein team verloskundigen tijdens de hele zwangerschap, baring en kraamperiode is zeer waardevolle zorg. Vanuit de verbondenheid met het gezin en de leefomgeving van vrouwen zijn verloskundigen nauw bij hen betrokken. Verloskundigen gaan een relatie aan met vrouwen en hun gezinnen in hun eigen leefomgeving en verlenen zorg in samenwerking met partners uit het netwerk waar nodig. Een vrouw krijgt begeleiding van iemand die ze kent. Continue zorg door verloskundigen, vergeleken met andere zorgmodellen, leidt tot minder vroeggeboortes, epidurale anesthesie, instrumentele bevallingen en vroege foetale sterfte11, 12. Vrouwen zijn meer tevreden met deze zorg en er is een trend naar lagere kosten. Een onderdeel van continuïteit van zorgverlener is ‘watchful attendance’, de zorg die verloskundigen bij een baring geven waarbij ‘klinische evaluatie en beleidsbepaling gecombineerd worden met continue begeleiding tijdens de baring en de verloskundige openstaat voor en inspeelt op de wensen en behoeften van de vrouw’13. De inhoud en duur van deze persoonlijke zorg wordt nu niet vastgelegd in dossiers. Het wordt niet gemeten en daarom niet meegenomen in de evaluatie van waardegedreven geboortezorg. Terwijl wetenschappelijk is bewezen dat de zorg voor de vrouw wel verbetert14, 15. Een gemiste kans bij het bepalen van waardegedreven zorg.
Ook sociale verloskunde is moeilijk meetbaar. De inzet op preventie en positieve gezondheid maakt vaak geen onderdeel uit van het zorgpad en de specifieke meetinstrumenten. Terwijl uit recent onderzoek van het RIVM blijkt dat juist door preventie de perinatale sterfte verder zou kunnen dalen16. De zwangerschap is bij uitstek een moment om in te zetten op sociale verloskunde. Niet alleen omdat het betere zorg oplevert voor moeder en kind, maar ook omdat veranderingen in leefstijl eenvoudiger te starten en vol te houden zijn tijdens de zwangerschap3. Dit kan positieve effecten hebben op de gezondheid van moeder en kind, ook ver na de zwangerschap.
Aparte financiering voor complexe en acute zorg
In de praktijk is het ingewikkeld voor zorgverleners om het kostenelement mee te wegen in waardegedreven zorg. Immers, in de spreekkamer gaat het met name om de individueel te leveren zorg, niet om het effect op de verdeling van de middelen en de kosten. Hierdoor komt de focus vaak onterecht te liggen op de voordelen van curatieve interventies op de korte termijn, ongeacht de kosten, in plaats van bijvoorbeeld op preventie, om medische ingrepen en hogere kosten te voorkomen.
Waardegedreven zorg zou gericht moeten zijn op alle zorg die een cliënt nodig heeft in het hele netwerk, van nulde tot derde lijn en van sociaal tot curatief. Het is belangrijk om zoveel mogelijk te voorkomen dat de cliënt gebruik moet maken van complexe of acute zorg. Dit is immers voor niemand fijn. Niet voor de zwangere vrouw. En niet voor de belastingbetaler.
In de praktijk ligt de nadruk vaak op de acute zorg of specifieke groepen met complexe problemen en minder op preventie en ondersteuning. Dit is op het eerste gezicht logisch. Acute zorg is immers per direct nodig, anders gaat er wat mis. Hetzelfde geldt vaak voor complexe zorg, waar het zonder medische ingrepen ook goed mis kan gaan. Daardoor trekken de acute en de complexe zorg aan de mensen en middelen. Zij krijgen vaak voorrang bij het verdelen van de mensen en middelen. Ook als de toegevoegde waarde beperkt of onzeker is. In het kader op pagina 10 zijn voorbeelden van deze acute zorg uitgelicht.
Acute zorg gaat voor
Coronacrisis – voorrang acuut en complex
De prioritering van de zorg ten tijde van de coronacrisis is een evident voorbeeld. Zo werden schaarse mondkapjes veel later verplicht in de eerstelijns ouderenzorg dan in ziekenhuizen, terwijl juist ouderen een hoog risico lopen op ernstige gevolgen van een corona-infectie17. Coronapatiënten hadden prioriteit. Zij lagen op de intensive care. Dit ging vervolgens ten koste van de reguliere zorg, waarvoor weer een eigen prioritering was en een landelijke urgentielijst is opgesteld. Zo ging oncologische zorg bijvoorbeeld voor knieoperaties. In eerste instantie lijkt dit logisch. Maar het had twee negatieve effecten. Ten eerste was er ook schade in de reguliere zorg, maar deze bleef grotendeels onzichtbaar. Recent zijn pogingen gedaan om de schade aan reguliere zorg in te schatten en die zijn fors18. Ten tweede lag de focus hierdoor sterk op het behandelen van de coronapatiënten in plaats van op het voorkomen dat er coronapatiënten op de IC kwamen. Zo hebben veel mensen eerder gewezen op het belang van preventie en gezonde leefstijl in het voorkomen van ziekenhuisopnames19.
Changing Childbirth in Engeland, Schotland en Wales
In Engeland kwam in 1993 een belangrijk overheidsrapport uit (Changing Childbirth) waarin een reorganisatie van de geboortezorg werd ingezet. Vrouwen zouden hierin meer keuzes hebben (bijvoorbeeld de keuze voor plaats van de bevalling), meer autonomie en meer continuïteit van zorg20. Omdat deze reorganisatie nooit volledig is doorgevoerd, is dit beleid onlangs geherformuleerd in beleidsdocumenten in Engeland, Schotland en Wales rond de thema’s veiligheid en persoonlijke zorg21, 22. Dat implementatie van Changing Childbirth niet gelukt is, heeft onder andere te maken met de moeite die het kostte om mensen en middelen anders te besteden, waardoor fundamentele systeem- en cultuurveranderingen niet hebben plaatsgevonden20. Vanwege budgettaire beperkingen moesten er moeilijke keuzes gemaakt worden in de geboortezorg. Vaak kregen de belangen van de acute zorgsector voorrang boven andere waardevolle zorg, zoals continuïteit van zorgverlener.
Continuïteit van zorgverlener geen prioriteit
In Zweden werd continue zorg door een team verloskundigen verleend gedurende de zwangerschap, bevalling en kraamperiode in een geboortecentrum in het ziekenhuis in Stockholm23. De medische uitkomsten waren net zo goed en het aantal medische interventies was lager dan in de reguliere zorg. Ook waren meer vrouwen en hun partners tevreden met de zorg. Toch werd dit geboortecentrum gesloten toen de verlosafdeling meer ruimte nodig had. In Amsterdam werd in 2015 een samenwerkingsovereenkomst getekend door de eerste lijn en de twee academische ziekenhuizen, om twee geboortecentra in de ziekenhuizen te bouwen waar verloskundigen meer continuïteit van zorg zouden verlenen. De besturen van de ziekenhuizen besloten echter dat hun prioriteit lag bij de tweede- en derdelijns zorg en dat de beperkte ruimte daarom gebruikt moest worden voor deze zorg24. De bouw van de geboortecentra werd daarop uitgesteld en is nog niet gerealiseerd.
Veelbelovend, maar nog niet af
Gezien het bovenstaande vinden we de ontwikkeling naar waardegedreven zorg in de geboortezorg veelbelovend. Het kan een goede bijdrage leveren aan de individuele zorg aan vrouwen. Het kan ook bijdragen aan een goede verdeling en inzet van mensen en middelen. Het is daarbij essentieel dat kosten hierbij goed meegewogen worden.
Om waardegedreven zorg in de geboortezorg te verbeteren, zien we twee concrete verbeterpunten. Ten eerste gaat het om overwegend gezonde mensen die een life event ervaren waarbij een nieuw gezinslid wordt verwelkomd. Dit maakt de geboortezorg uniek. Dit betekent dat bij het meten van de uitkomsten en het bepalen van het zorgpad, een aantal zorgaspecten een prominente plek moeten krijgen, omdat deze tegen relatief lage kosten belangrijke meerwaarde hebben voor de zwangere vrouw. Het betreft hier continuïteit van zorgverlener, watchful attendance en sociale verloskunde. Het is wetenschappelijk bewezen dat deze zorg uitkomsten kan verbeteren en het aantal vrouwen dat acute zorg nodig heeft kan verminderen11, 13, 14, 16. Daarmee heeft het ook een positief effect op de kosten van de zorg.
Ten tweede zal, om te waarborgen dat continuïteit van zorgverlener, watchful attendance en sociale verlos-kunde de noodzakelijke aandacht krijgen, deze zorg expliciet gefinancierd moeten worden als onderdeel van de reguliere zorg voor alle zwangere vrouwen. Hiermee zal de kwaliteit van zorg direct verbeterd worden. We moeten voorkomen dat, in geval van krapte of nood, de financiële middelen vooral naar de acute of complexe zorg gaan, zoals verschillende voorbeelden laten zien3. Er moet ruimte zijn om financiële middelen in te zetten op continuïteit van zorg en preventie en het zoveel mogelijk voorkomen van acute en complexe zorg. Intensieve netwerksamenwerking tussen de geboortezorg van nulde tot derde lijn en het sociaal domein is daarbij van wezenlijk belang.
Een mooie opgave voor ons allen om hierover het gesprek aan te gaan en deze aanbevelingen handvatten te geven in de praktijk. Samen moeten we zorgen dat waardegedreven geboortezorg niet alleen gaat over wat we bij individuele cliënten kunnen meten, maar daadwerkelijk over welke zorg waardevol is.
‘WE MOETEN VOORKOMEN DAT, IN GEVAL VAN KRAPTE OF NOOD, DE FINANCIËLE MIDDELEN VOORAL NAAR DE ACUTE OF COMPLEXE ZORG GAAN’
Hoofd, handen en hart
En vrouwen zelf, hoe passen zij in dit plaatje? In zijn afscheidsrede riep hij ze op zich geboorte weer toe te eigenen; taking charge of life’s beginning. Maar hoe? Raymond: ‘Het probleem is dat vrouwen maar negen maanden echt geïnteresseerd zijn in de geboortezorg, ze blijven daarna zelden betrokken. We hebben een brede mediacampagne nodig, actiever lobbywerk, voorlichting. Niet of-of, maar en-en. VSV’s kunnen daarin aanjager zijn, maar het moet zeker niet alleen uit hun koker komen. -Betrek influencers op social media, haak aan op de bestaande trend van gezonder willen leven, organiseer lokale bijeenkomsten waarin je eerlijke informatie geeft. Dat allemaal gaat de fundering zijn waarop we weer kunnen bouwen aan een vernieuwde waterkering. Aan een geboorte-zorgsysteem waar hoofd, handen en hart in balans zijn: de waarde van kennis en wetenschap, het belang van hoe we de zorg organiseren en hoe we daarin fysiologie kunnen faciliteren en de noodzaak om de verloskundige traditie van wijsheid en aanwezigheid te eren.’
* Vrij naar William Bruce Cameron/ Albert Einstein: ‘Not everything that can be counted counts, and not everything that counts can be counted’. Zie ook website van Verloskundigenpraktijk Vondelpark www.vondelpark.nu.
Bronnen:
1. Zorg CP. Zorgstandaard Integrale Geboortezorg. Utrecht 2016.
2. Gray M, Jani A. Promoting Triple Value Healthcare in Countries with Universal Healthcare. HealthcarePapers. 2016;15(3):42-8.
3. De Jonge A, Downe S, Page L, Devane D, Lindgren H, Klinkert J, et al. Value based maternal and newborn care requires alignment of adequate resources with high value activities. BMC Pregnancy Childbirth. 2019;19(1):428.
4. What is Value Based Healthcare?
5. Porter ME. What is value in health care? The New England journal of medicine. 2010;363(26):2477-81.
6. Berwick DM, Nolan TW, Whittington J. The triple aim: care, health, and cost. Health affairs (Project Hope). 2008;27(3):759-69.
7. International Consortium for Health Outcomes Measurement Boston [Available from: https://www.ichom.org/.
8. Initiatief SL.
9. ICHOM uitkomstenset Zwangerschap en Geboorte: College Perinatale Zorg; [Available from: https://www.kennisnetgeboortezorg.nl/buzz-project/ichom-uitkomstenset-zwangerschap-geboorte/.
10. Verkerk M. Mijn zorgen om zorgwaarde: Sociaalweb; 2021 [Available from: http://magazines.sociaalweb.nl/value-based-healthcare-in-het-sociaal-domein?_ga=2.185640937.1105163999.1620025429-362355384.1611570937#!/mijn-zorgen-om-zorgwaarde.
11. Sandall J, Soltani H, Gates S, Shennan A, Devane D. Midwife-led continuity models versus other models of care for childbearing women. The Cochrane database of systematic reviews. 2016;4:Cd004667.
12. Prins M, van Dillen J, de Jonge A. [Advantages of midwife-led continuity model of care]. Nederlands tijdschrift voor geneeskunde. 2014;157:A7070.
13. Prins M, Holllander, M., Verhoeven, C., De Jonge, A. 'Watchful attendance' voor alle barende vrouwen. Nederlands Tijdschrift voor Obstetrie en Gynaecologie. 2021;in press.
14. Bohren MA, Hofmeyr GJ, Sakala C, Fukuzawa RK, Cuthbert A. Continuous support for women during childbirth. The Cochrane database of systematic reviews. 2017;7(7):Cd003766.
15. Sosa G, Crozier K, Robinson J. What is meant by one-to-one support in labour: analysing the concept. Midwifery. 2012;28(4):391-7.
16. Achterberg PW, Harbers,M.M., Post, N.A.M., Visscher, K. Beter weten: een beter begin. Samen sneller naar een betere zorg rond de zwangerschap. RIVM-briefrapport 2020-0140 ed. Bilthoven: RIVM; 2020.
17. Holdert M, Van Hest, R. Mondkapjesrichtlijn RIVM voor ouderenzorg toch gebaseerd op schaarste: Nieuwsuur; 18-09-2020 [Available from: https://nos.nl/nieuwsuur/artikel/2348840-mondkapjesrichtlijn-rivm-voor-ouderenzorg-toch-gebaseerd-op-schaarste.
18. Van Giessen A, De Wit, A., Van den Brink, C., Degeling, K., Deuning, C., Eeuwijk, J. etal. . Impact van de eerste COVID-19 golf op de reguliere zorg en gezondheid. Inventarisatie van de omvang van het probleem en eerste schatting van gezondheidseffecten. . Bilthoven: RIVM; 2020. Contract No.: RIVm-rapport 2020-0183.
19. Atsma D, De Vries, I., Van Rossum, L., Molema, H., De Frel, D., Van Erk, M. . Hooggeachte leden van de Vaste Commissie van het Ministerie van Volksgezondheid, Welzijn en Sport. Partnerschap Overgewicht Nederland; 25-01-2021.
20. McIntosh T, Hunter B. 'Unfinished business'? Reflections on changing childbirth 20 years on. Midwifery. 2014;30(3):279-81.
21. Implementing better births: continuity of carer. London: National Health Service; 2017.
22. The best start. A five year forward plan for maternity and neonatal care in Scotland. Edinburgh: Scottish government; 2017.
23. Gottvall K, Waldenström U, Tingstig C, Grunewald C. In-hospital birth center with the same medical guidelines as standard care: a comparative study of obstetric interventions and outcomes. Birth. 2011;38(2):120-8.
24. Romijn H, Bos, W. Open brief AMC-VUmc 15 december 2017. AMC en VUmc; 2017.
Waardegedreven zorg: Initiatiefnemers aan het woord
Tekst: VRHL Content en Creatie, 2021-03
De best mogelijke kwaliteit per uitgegeven zorgeuro. Of specifieker voor de geboortezorg: kwaliteit toevoegen aan de gezondheid van de zwangere vrouw voor een acceptabele prijs. Dat is het gedachtegoed achter waardegedreven zorg. In Nederland wordt het sinds 2016 steeds meer omarmd, zoals deze twee initiatieven in de geboortezorg. We laten betrokkenen aan het woord.
Dat waardegedreven zorg vanuit de VS naar Nederland is gekomen, is onder meer te danken aan Marije Lamain-de Ruiter. Ze is begonnen als verloskundige in Utrecht, waarna ze promoveerde bij het UMC Utrecht. Tijdens haar promotie maakte ze kennis met waardegedreven zorg én had ze de buitenkans om naar Harvard Business School te gaan, waar ze een masterclass waardegedreven zorg volgde van de grondlegger Michael Porter. Nu werkt ze als onderzoeker en is ze nauw betrokken bij het net afgeronde Bespreken Uitkomsten Zwangerschap met de Zwangere (BUZZ)-project.
Het was Porter die in 2006, samen met Elizabeth Teisberg, Value Based Health Care in de VS introduceerde. Onderdeel van het gedachtegoed van waardegedreven zorg is het meten van uitkomsten en ervaringen die ertoe doen voor de vrouw. ICHOM (International Consortium for Health Outcomes Measurement) is een internationale organisatie die de uitkomstensets per aandoening definieert. In 2016 was Marije lid van de internationale commissie die de uitkomstenset voor zwangerschap en geboorte ontwikkelde. De nauwe betrokkenheid en inspraak van de zwangere vrouw zelf bij het samenstellen van de uitkomstenset spraken haar erg aan.
Ander gesprek in de spreekkamer
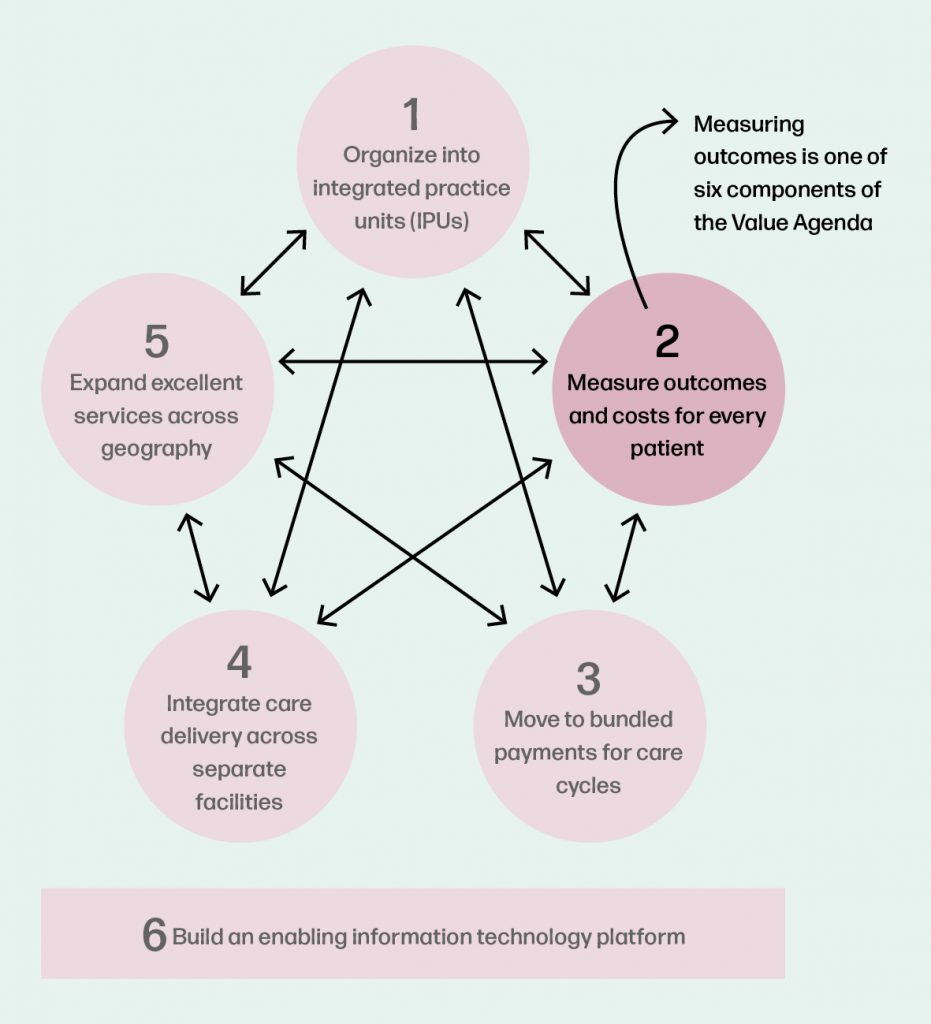
Om waardegedreven zorg te verduidelijken, gebruikt Marije een infographic van zes pijlers, zie Figuur 1. Pijler 6, goede ICT-infrastructuur, is een cruciale basisvoorwaarde. Dat bleek duidelijk tijdens het BUZZ-project. Zeven VSV’s hebben deelgenomen aan deze implementatie. Ze lieten hun cliënten op één of meerdere momenten tijdens en na de zwangerschap een vragenlijst invullen om beter inzicht te krijgen in hoe het echt met hen gaat en wat daarmee belangrijk is voor hun zorgpad. De resultaten bespraken ze met de vrouwen, zodat de vrouwen goed geïnformeerd konden meebeslissen over hun zorg.
'ENTHOUSIASME WAS MINDER BIJ VSV'S WAAR IT MINDER TOEGANKELIJK WAS'
Marije: ‘De cliënt staat bij waardegedreven zorg centraal. Het gaat erom wat belangrijk voor haar en haar gezin is. Hoe het met haar lichamelijke én mentale gezondheid gaat en wat haar ervaringen met de zorg zijn. Door deze- -uitkomstenset is er een ander gesprek in de spreekkamer, doordat er gestructureerd uitgevraagd wordt. IT moet wel goed geïmplementeerd zijn in de werkwijze. Op de werkvloer is er enthousiast gestart met het uitnodigen voor en het bespreken van de PROMs- en PREMs-vragenlijsten, maar dat werd minder bij VSV’s waar IT minder makkelijk toegankelijk was. Want de tijd die de verloskundige moest besteden -tijdens het spreekuur aan het toegang krijgen tot de uitkomsten, ging af van het bespreken van die uitkomsten met de zwangere vrouw. Dat is jammer.’
Eindrapport BUZZ-project
Op het moment dat dit artikel wordt geschreven, legt Marije de laatste hand aan het eindrapport over het BUZZ-project dat in september uitkomt. Als tipje van de sluier kan ze vertellen dat vrouwen aangeven het geen probleem te vinden om de vragenlijsten in te vullen en dat ze de uitkomsten graag bespreken met hun zorgverlener. Het helpt daadwerkelijk om belangrijke thema’s te bespreken met de (zwangere) vrouw. En zorgverleners hebben hierin een belangrijke rol: zij kunnen vrouwen helpen om ook bijvoorbeeld taboethema’s, zoals incontinentie of depressie, gewoon bespreekbaar te maken. Mooie bijvangst vindt Marije dat door de intensieve samenwerking van verloskundigen en gynaecologen in de VSV’s er onderling meer begrip is.
De volgende stap is om ook als VSV gezamenlijk naar de uitkomsten en ervaringen te kijken en daarvan met elkaar te leren. Marije is ook betrokken bij de USER-studie waarin de focus is op het ontwikkelen van leermethoden en het bestuderen hoe VSV’s cyclisch leren en verbeteren op basis van uitkomstindicatoren voor kwaliteitsverbetering in de geboortezorg. Marije: ‘Michael Porter hamerde er altijd op om gewoon te beginnen. Als je wacht tot je alles hebt uitgedacht, komt er niets van de grond. Beginnen en dan loop je vanzelf tegen dingen aan.’
Onderdeel van het BUZZ-project is waardegedreven-geboortezorg.nl. Verloskundigen die zelf aan de slag willen met waardegedreven zorg kunnen hier terecht voor informatie en tools.
Myrna Knol: 'Klein starten en al lerend ontwikkelen'
Verloskundige Myrna Knol nam in 2018 samen met gynaecoloog-perinatoloog Bas Nij Bijvank, van het Zwolse Isala ziekenhuis, en diverse collega’s het voortouw om anders naar de zorg te kijken. Aanleiding was de rem die ze in de regio Zwolle ervoeren om ketenoverstijgend kwaliteit te verbeteren. Waardegedreven geboortezorg blijkt de beste tool om ruimte te creëren. Met alle regionale partijen in de geboortezorg zijn inmiddels belangrijke stappen gezet.
‘Ons uitgangspunt is: kijken naar wat ons bindt, in plaats van wat ons scheidt’, vertelt Myrna. ‘Uiteindelijk wil iedereen hetzelfde, de kwalitatief beste geboortezorg voor de zwangere vrouw, haar partner en het ongeboren kind en tegelijkertijd zinvol omgaan met geld. Alleen de klemtoon verschilt tussen beroepsgroepen.’ Die beroepsgroepen zijn heel breed: eerstelijns en klinisch verloskundigen, gynaecologen, verpleeg-kundigen, A(N)IOS’en, kraamzorg, kinderartsen, neonatologen, ziekenhuis en verzekeraar. En niet te vergeten de actieve inbreng van de vrouwen en hun partners. Want bij waarde-gedreven zorg draait het om de beste kwaliteit per uitgegeven zorgeuro. Wie kan dat beter bepalen dan de vrouwen zelf?'
Houtje-touwtje-oplossing
Myrna: ‘We zijn begonnen om met alle partijen het zorgpad van Groep-B-streptokokken (GBS) door te akkeren en inzichtelijk te maken. We hebben gekeken hoe dit in de ideale wereld georganiseerd kan worden. Daarna zijn we pas naar de financiële consequenties gaan kijken. Het geeft vrijheid om het zorgpad en de financiën uit elkaar te trekken. Wat eruit kwam was opzienbarend. De beoogde betere zorg bij GBS was financieel ongunstig voor zowel de eerste en tweede lijn door de huidige bekostigingssystematiek. De zorg heeft baat bij een verschuiving naar de eerste lijn, maar de verzwaring van de case mix kost de eerste lijn meer uren die niet gedekt worden door het abonnementstarief. De tweede lijn levert volume in, wat financiële consequenties heeft en ook daar verandert de case mix. De huidige bekostigingssystematiek blijkt de remmende factor. Er zou een bekostigingssysteem moeten zijn dat ketensamenwerking bevordert. We hebben een houtje-touwtje-oplossing bedacht, totdat we een duurzame oplossing hebben. In onze regio hebben we voor de eerstelijnsverloskundigen een zorggroep opgericht. Voor het ziekenhuis is er ook een vorm van financiering, maar dat voert hier te ver en is ook niet aan mij om te delen. De zorggroep voor de eerste lijn monitort kwaliteit en zorgt voor de financiering van de extra kosten die we kwijt zijn aan de zorgverlening. Deze extra kosten zijn bij ons eerste traject gefinancierd via max-max-gelden. Bij de nieuwe trajecten zou dit natuurlijk in theorie weer voor de eerste lijn via de max-max-gelden of een innovatietarief gefinancierd kunnen worden. Maar dan krijg je een stapeling van verschillende financieringsstromen. We hebben het voornemen om nog veel meer onderwerpen waardegedreven in te richten. En om steeds een financieringsoplossing te bedenken voor zowel eerstelijns als ziekenhuis als kraamzorg en eventuele andere beroeps-groepen of organisaties die betrokken zijn. Dat wordt een kerstboom die niet transparant is en op een moment zal instorten. Vandaar dat we nu op zoek zijn naar een duurzame oplossing. We moeten zoeken naar een andere manier om de zorg te bekostigen, maar dat is niet morgen gerealiseerd. Na GBS zijn we inmiddels bezig met twee nieuwe onderwerpen en hebben we eenzelfde cyclus doorlopen. Al lerend ontwikkelen we.’
Wereld mooier maken
Het gezamenlijk optrekken, heeft geresulteerd in een sterk verbeterde relatie en meer vertrouwen tussen de ketenpartners, waardoor ze beter samenwerken en er meer begrip voor elkaar is. Dat bij elkaar creëert al betere zorg, vindt Myrna: ‘We hebben frisse blikken op elkaars werk. Het is waardevol om inzicht te krijgen in elkaars perspectief, want ieder kijkt op een andere manier naar de geboortezorg. Mijn beeld is anders gekleurd dan bijvoorbeeld het beeld van een neonatoloog. Alle beelden samen zijn complementair. Mijn persoonlijke motivatie om de kar mede te trekken is dat ik de wereld mooier wil maken. Ik geloof er oprecht in dat we met waardegedreven geboortezorg de wereld mooier kunnen maken.’
Bron
1. The Strategy That Will Fix Health Care, Michael E. Porter and Thomas H. Lee, MD, Harvard Business Review October 2013 [2]
Verloskundigen reageren op het artikel van Ank de Jonge e.a.
Tekst: Janneke Otten-van Rossum, Bahareh Goodarzi, Ellen Plaschek, Dieuwke Ottens, Rosalinde Slot, 2021-03
Hier las je het artikel van Ank de Jonge e.a. over waarde-gedreven zorg. Ze stelt dat de individuele behoeften van cliënten nog onvoldoende aandacht krijgen. Wat vinden verloskundigen daarvan? Vier verloskundigen én een cliënt lazen Anks artikel voor publicatie en deelden hun eigen ervaringen in een reactie.
Janneke Otten-van Rossum, verloskundige bij Radboud UMC
‘Geboortezorg is in basis, evenals zuigelingenzorg, een ultieme vorm van preventieve geneeskunde, welke veel minder in aanzien staat dan curatieve zorg. Uniek voor de geboortezorg is dat het in het algemeen fysiologisch en weinig technisch is, waarbij de nadruk veel meer komt te liggen op waarden van menselijkheid, zorgzaamheid en vertrouwen, zoals Marian Verkerk (hoogleraar Zorgethiek aan het Universitair Medisch Centrum Groningen, red.) terecht opmerkt. Deze laatste kwalitatieve waarden laten zich echter moeilijk kwantificeren. Daarom denk ik dat individuele aandacht, de basis van waardegedreven zorg, onvoldoende kan worden geëvalueerd. Gaat het om waarde in geld of om empathie in de zorg? Bovenstaande waarden zijn naast ervaring, gedegen kennis van fysiologie en longitudinale follow-up wél de kern van ons vak.
Ik werk in een derdelijns centrum, waarbij de focus bij het bepalen van de zorgpaden ligt op derdelijns zorg. Terwijl de zwangere in essentie nog steeds een vrouw is die een life event ervaart, los van de complexe zorgvraag. Wij leveren als klinisch verloskundige een grote bijdrage aan waardegedreven zorg, zowel in de uitvoering als in het creëren hiervan. Juist wij kunnen kijken naar wat wél mogelijk is binnen de complexe zorg, vanuit de behoefte van de zwangere.
Daarnaast zijn we ook in de positie om beleidmakers te blijven attenderen op een andere focus dan alleen geld en efficiëntie. Ook binnen onze afdeling is steeds meer aandacht voor het ontwikkelen van aspecten van waardegedreven zorg. Hierbij denk ik aan de POM poli (Poli Op Maat), het BAMI project (Baring Afmaken met Medische Indicatie) en het zorgpad geïntegreerde zorg vaginale baring na eerdere sectio.’
Bahareh Goodarzi, verloskundige, docent (AVAG), promovenda afdeling Verloskundige Wetenschap AVAG/Amsterdam UMC en lid werkgroep DIAD
‘De duurzaamste weg naar waardegedreven zorg is ook de moeilijke, omdat deze gaat over iets wat structureel en onzichtbaar is: het bestrijden van ongelijke kansen
op gezondheid. Volgens de auteurs zijn de meeste zwangeren overwegend gezond. Dat hangt ervan af hoe je gezondheid definieert.
Geboortezorgprofessionals worden geconfronteerd met ongezonde zwangeren die niet als zodanig worden erkend en/of waar in de zwangerschap weinig tot niets meer aan veranderd kan worden. Denk aan armoede, slecht onderwijs, lage gezondheidsvaardigheden, ongezonde leefstijl, racisme en homo-/transfobie. Deze zwangeren bevinden zich in een zichzelf versterkende cyclus, want ongezondheid draagt bij aan het in stand houden van deze omstandigheden. Deze problematiek vraagt om een duurzame en structurele oplossing: primaire preventie.
Bij preventie denken we vaak aan bijvoorbeeld vaccinatie en voorlichting. Maar het bestrijden van gezondheidsongelijkheid vraagt om een bredere en transdisciplinaire aanpak op verschillende niveaus. De geboortezorg focust zich nu op betere screening, diagnostiek en behandelmethoden van oorzaken van ongezondheid. Maar de aanpak van ongelijke kansen op gezondheid begint met zelfreflectie en bewustwording over hoe wij als beroepsgroep bijdragen aan het
veroorzaken en in stand houden van ongelijke kansen en krijgt vervolgens vorm in onderwijs, onderzoek en zorg die beantwoordt aan de behoeften van het individu. Enkele voorbeelden van preventie in deze zijn: een inclusieve beroepsgroep; divers beeldmateriaal; ervaringsdeskundigen; cultuurmediators; tijd voor de zwangere en continuïteit van zorg. Het doorbreken van de cyclus van onrechtvaardige geboortezorg begint bij onszelf: dát is pas waardegedreven zorg.’
Ellen Plaschek, praktijkhouder van Puur Vroedvrouwen
'Moeten we alles doen wat we kúnnen doen? Ik zie een toename – ook binnen mijn praktijk – van medicalisering. Echobiometrie omdat het kan; geeft dat betere uitkomsten, of zorgt het vooral voor veel onrust en onnodige medicalisering? Soms denk ik dat we voorbijgaan aan de bedoeling van ons werk. Zijn we nog wel in staat om te luisteren naar de vrouw? Of zijn we blind protocollen aan het maken en volgen?
En dan de eerste en tweede lijn. Dat is zorg achter elkaar, terwijl het zorg naast elkaar zou moeten zijn: samen voor de beste zorg. Zorg waarbij de individuele cliënt geholpen is. Individueel, omdat zorg voor iedereen anders is. Het lijkt simpel en een open deur, waarom plaatsen we de protocollen dan op zo’n voetstuk?
WHO publiceerde het prachtige document ‘Positive Childbirth Experience’. Goed onderbouwd en sociaal-economische klassen overstijgend. Doen we niks mee! We blijven halsstarrig vasthouden aan preventive support of labour. Of de restanten ervan. We durven niet meer naar individuele parameters te kijken. Wat wil de moeder, de partner, hoe is de inschatting van de foetale conditie? Dit is een gemiste kans.
Voor mij is waardegedreven zorg, zinnige en zuinige zorg. Waar het kan in de eerste lijn. Waar het moet samen met de tweede lijn, maar dan wel in overleg met de zwangere vrouw. Niet vanuit angst, maar vanuit vertrouwen en zonder de realiteitszin uit het oog te verliezen. Er is geen moeder die niet het beste voor haar kind wil en er is geen vroedvrouw die opstaat om een inschattingsfout te maken. Terug naar de bedoeling. Ik realiseer me bij het schrijven hiervan dat ons streven naar waardegedreven zorg de reden is dat we in onze praktijk met positieve gezondheid zijn begonnen. Dat helpt om aandacht te hebben voor de vraag achter de vraag.’
Dieuwke Ottens, praktijkhouder Verloskundigenpraktijk De Verbinding en consulent seksuele gezondheid NVVS
‘Dit jaar ben ik twintig jaar werkzaam als verloskundige en heb ik zo’n 1.300 baringen begeleid. In juli 2020 kreeg ik de mogelijkheid al mijn opgedane ervaring om te zetten naar een eigen visie in een nieuwe praktijk. Uitgangspunt was om mij niet te laten beperken door de huidige kaders binnen de geboortezorg, maar om de zorg te verbreden en verbanden te leggen die lijn- en beroepsoverstijgend zijn. Met als doel een prettige ervaring en goede zorg voor mijn cliënten en hun partners, maar ook voor mij en mijn collega’s.
Binnen onze populatie hebben wij te maken met een substantieel aandeel cliënten met een afstand tot de gezondheidszorgmarkt. Cliënten die misschien niet van huis uit meekregen wat een gezonde leefstijl kan opleveren, die de financiële mogelijkheden niet hebben om een sportclub te bezoeken of die onze visie niet kunnen lezen, omdat zij net in Nederland wonen. Net als ‘gewone’ cliënten, willen zij een goede start voor hun kind.
Concreet betekent onze zorg dan ook: ‘Wij kennen onze cliënten en zij kennen ons’. Met een team van twee mensen, kun je echt een band opbouwen. We bieden zorgpaden op maat, maatwerk op basis van de positieve gezondheid principes en continue begeleiding gedurende de baring. Dit is de basis binnen onze zorg, ook als er een overdracht heeft plaatsgevonden, en niet alleen als de dienst het toelaat. Focus op preventie en leefstijl. Natuurlijk is er een basis die de zorgverlening werkbaar houdt, maar de vraag en de wens van cliënt en partner en persoonlijke afstemming gaan boven onze persoonlijke agenda’s of schema’s. Wij koppelen medisch aan sociaal domein en vice versa. En we participeren binnen wijkgerichte initiatieven. Wij zien dat het werkt: voor onze cliënten en voor onszelf. Is een praktijk van zestig cliënten per maand met een team van zes verloskundigen dan slechte zorg? Nee, het gaat om de keuze die je maakt, passend bij je individuele wensen als praktijk en je visie op de verloskunde. Juist de diversiteit aan praktijken zorgt ervoor dat we een diversiteit aan cliënten kunnen begeleiden.
Beste Ank en collega’s. Hartelijk dank voor dit inspirerende artikel. En aan ons de taak om dit theoretisch kader samen met cliënten, partners en innovatieve en visionaire collega’s verder te blijven vertalen naar praktisch toepasbare zorg voor ons allemaal.’
Rosalinde Slot, cliënt
‘In 2021 ben ik thuis bevallen van mijn eerste gezonde zoon. De bevalling werd gecompliceerd door een retentio placentae, maar later kwam deze alsnog spontaan in het ziekenhuis. Toen ik de rekening van de zorgverzekeraar ontving verbaasde het mij dat voor de maandenlange, zorgvuldige zorg die ik van mijn verloskundigen ontving relatief veel minder geld werd uitgekeerd, dan aan het ziekenhuis waar ik enkele uren ben geweest en waar geen ingrepen zijn uitgevoerd.
Het artikel over waardegedreven zorg stemt mij blij, vooral omdat het benadrukt hoe belangrijk het is dat de zwangere centraal staat. Dit betekent voor mij niet dat voorbijgegaan moet worden aan het professionele oordeel van de verloskundige of gynaecoloog, bijvoorbeeld tijdens een bevalling, maar dat de voor de zwangere belangrijke waarden serieus genomen dienen te worden. Ik realiseer me dat deze waarden niet altijd goed meetbaar zijn. Tijdens mijn zwangerschap en bevalling heb ik de concepten van continuïteit van zorgverlener en watchful attendance op een positieve manier ervaren. Ik denk dat ik daarom thuis bevallen ben, terwijl ik dit van tevoren niet per se van plan was. Mijn verloskundige gaf mij zekerheid dat pijnstilling of een ziekenhuisbevalling tot de mogelijkheden behoorde als ik dat wilde, maar niet nodig was. Ik kijk dan ook terug op een zeer bijzondere bevalervaring. Ik denk dat continuïteit van zorg en watchful attendance bijdragen aan het verminderen van het aantal (onnodige) ingrepen en dus kostenbesparend zijn, maar bovenal bijdragen aan een gevoel van autonomie van de zwangere die in haar kracht staat.’
Meer aandacht voor cliëntbeleving waardegedreven stage
Tekst: Wendy Mulder, Demy Pot, Erna Kerkhof, 2021-3
Bij het Verloskundig Huys in Zwolle is veel aandacht voor de begeleiding van verloskundigen in opleiding. Studenten hebben zelf een belangrijke stem in de werkzaamheden die zij doen en kunnen zelfs verblijven in een woonruimte die speciaal voor hen is ingericht. In het kader van waardegedreven zorg, wordt waar mogelijk de cliënt bij het leerproces betrokken. ‘Zij kan het beste vertellen wat ze wel en niet prettig vindt aan het handelen van de student’, zegt Erna Kerkhof, een van de maten van Het Verloskundig Huys.
’DE BELEVING VAN IEDERE VROUW IS ANDERS, WAARDEVOL OM DAT TE BENOEMEN’
 Wendy Mulder
Wendy Mulder
is een van de cliënten van Erna. Ze heeft een zoon van tien, een dochter van acht en is momenteel zwanger van haar derde kind. Vorige week vroeg Erna voor het consult of ze het goed vond dat Demy, een verloskundige in opleiding die stage loopt bij het Verloskundig Huys, het consult voerde. En of Wendy haar naderhand feedback zou willen geven. ‘Die vraag had ik nog niet eerder gehad, maar ik kan me voorstellen dat feedback van mij – de vrouw zelf – leerzaam kan zijn voor een student. Erna geeft haar studenten vast ook tips, maar die heeft een heel ander perspectief dan ik. Bovendien is de beleving van iedere vrouw ook weer anders; wat ik prettig vind, vindt een andere zwangere vrouw misschien helemaal niet fijn. Het lijkt me waardevol voor de student om van verschillende kanten te horen wat voor invloed je hebt op de ervaring van cliënten. Deze manier van feedback geven past goed bij de visie van Erna en haar collega’s. Zij kijken naar wat de persoon zelf wil, dus eigenlijk is het logisch dat zij het cliëntperspectief meeneemt in feedback aan studenten.’
‘Demy voerde de controle uit. Ook hadden we een gesprek over de zorgen die ik had naar aanleiding van mijn vorige bevalling. Daar sprong Erna bij, maar het was wel echt een gesprek met z’n drieën. Het viel me op dat Demy volwassen overkwam. Terwijl ze, als ik het me goed herinner, pas in het eerste jaar van haar opleiding zat. Ze had een open houding, stelde goede vragen en wist me gerust te stellen. Ik maakte eerder mee dat stagiairs wat geslotener zijn. Een tip die ik Demy gaf is dat ze zekerder van zichzelf mag zijn. Volgens mij weet ze al veel en is onzekerheid niet nodig.’
’JE DOET HET NIET VOOR DE VERLOSKUNDIGE NAAST JE, MAAR VOOR DE ZWANGERE VROUW VÓÓR JE’
 Demy Pot
Demy Pot
loopt bij het Verloskundig Huys haar eerste stage. ‘De beoordeling vanuit school is vooral gericht op de hoeveelheid verrichtingen. Alleen aan een buik voelen mag je al als een controle rekenen. Erna’s visie is dat er meer op de kwaliteit mag worden beoordeeld. Toen ze voorstelde om cliënten direct feedback te laten geven, moest ik even slikken. Ik vond het een spannend idee dat ook de cliënt mij zou beoordelen. Maar even later dacht ik: doen! Het kan juist heel leerzaam zijn om van háár te horen of ze zich bij me op haar gemak voelt en wat er bij haar blijft hangen als ik haar iets uitleg. Uiteindelijk doe je het niet voor de verloskundige naast je, maar voor de zwangere vrouw voor je.’
‘Meestal is de feedback positief, dus in die zin leer ik meer van de feedback van Erna. Zij gaat in op het inhoudelijke en op dat gebied heb ik nog veel te leren. Maar de positieve feedback vanuit cliënten vind ik ook nuttig; het zorgt voor vertrouwen en maakt je wat zelfverzekerder als je hoort dat je iets goed uitlegt. Van een cliënt die de opleiding tot huisarts volgde, kreeg ik een tip voor mijn gespreksvaardigheden. Ik wilde haar vertellen wat de reden was dat we bloed afnamen en vertelde de cliënt over complicaties die we daarmee zouden kunnen ontdekken. Zij gaf later aan dat dat voor wat ongerustheid kan zorgen en dat ik dergelijke details beter voor me kan houden. Goede tip; in mijn enthousiasme had ik verteld wat ik net op school had geleerd, terwijl dat complicaties zijn die maar heel weinig voorkomen.’
‘Van mij mag deze manier van feedback geven beter geïntegreerd worden, ook in de opleiding. Alles wat je doet, doe je voor de cliënt. Dat mijn begeleider vindt dat ik iets goed uitleg, is in feite minder belangrijk dan hoe de cliënt het ervaart.’
’ZIJ GEEFT FEEDBACK OP ZAKEN DIE ZÍJ BELANGRIJK VINDT’

Erna Kerkhof
werkt al jaren als verloskundige en vindt het belangrijk om een bijdrage te leveren aan het leerproces van verloskundigen in opleiding. ‘Ik vraag onze studenten wat hun leerdoelen zijn en waar hun interesses liggen. Vinden ze een spreekuur draaien interessant of gaan ze liever mee de dienst in? Maar ook met andere kanten van het vak en met het runnen van een praktijk laat ik hen kennis maken. Ze mogen mee naar VSV-overleggen, meewerken aan onderzoeken en protocollen en als ze interesse hebben in de financiële zaken, breng ik hen daar ook mee in contact. Sommige studenten laat ik meelopen met een lactatiekundige of in het echocentrum. Het is zo waardevol dat zij van al die takken van sport die bij de geboortezorg horen iets meekrijgen.’
‘Laten we eerlijk zijn, je leert meer van een ingewikkelde casus of feedback van een cliënt dan van een vliegende, ongecompliceerde mult of van heel veel ‘standaard’ consulten. Ik vind ook dat je beter meer tijd aan één consult kunt besteden, waarbij je de student veel uitleg en aandacht geeft, dan haar gewoon maar heel veel consulten van een kwartier laten doen. Waar mogelijk betrek ik cliënten bij de feedback voor de student. Niet altijd, want soms is er geen tijd voor. En ik probeer altijd in te schatten of deze cliënt erop zit te wachten om feedback te geven. Wendy’s consult bijvoorbeeld, was aan het einde van een spreekuur. Wendy ken ik al wat langer en ze is altijd erg open en enthousiast; ik verwachtte dat zij het wel leuk zou vinden om Demy tips te geven. Als een verloskundige in opleiding bij een baring aanwezig was, vraag ik in het kraambed overigens wél altijd hoe de cliënt de rol van de student heeft ervaren.’
‘Het is heel nuttig om te horen waar cliënten mee komen. Zij kijken naar wat zíj belangrijk vinden en leggen op ogenschijnlijk onbelangrijke dingen de nadruk. Tijdens standaard controles of een ongecompliceerde baring krijgen studenten de mooiste complimenten. Een mooi voorbeeld is een student van wie mijn collega’s en ik vonden dat ze nog veel moest leren. De feedback van cliënten was juist heel lovend. De combinatie van inhoudelijke feedback van de verloskundig begeleider en het wat ‘softere’ perspectief vanuit de cliënt is waardevol.’