Boekrecensie: Closure
Tekst: Simone Valk, 2023-4
How the flagship Albany Midwifery Practice, at the heart of its South London cmmunity, was demonised and dismantled
Het verhaal van de vernietiging van een praktijk met idealen.
De Albany Midwifery Practice (AMP). Deze woorden hadden ook onder Nederlandse verloskundigen een bijna mythische klank. De AMP was gevestigd in Peckham, destijds een van de ergste achterstandswijken in Londen, en was verbonden aan het King’s College Hospital.
De verloskundigen van de AMP boden verloskundige zorg volgens een uiterst doordacht concept dat uitgebreid wordt toegelicht in het boek. Met zeer goede uitkomsten als resultaat: lagere perinatale sterfte dan landelijk, 45 procent thuisbevallingen, hoge percentages borstvoeding en tevreden cliënten. Elke verloskundige werkte vier weken en was vervolgens twee weken vrij.
Het is zeer pijnlijk om te lezen hoe de verloskundigen vervolgens beschuldigd werden van onveilige zorg. Hoe goede zorg voor vrouwen in een achterstandssituatie ondergeschikt werd aan andere belangen. ‘How to lie with statistics’ werd toegepast door het King’s College Hospital en ondanks alle support van verloskundigen, huisartsen uit de wijk, hoogleraren verloskunde, hoogleraren statistiek die de fouten aantoonden in de argumentatie én de moeders uit de wijk die zich organiseerden voor het behoud van de praktijk, werd de AMP abrupt gesloten. De ‘onveilig werkende’ verloskundigen kregen een baan aangeboden in het ziekenhuis, dat wel. Becky Reed, de oudste verloskundige, werd zeer hard aangepakt, maar uiteindelijk is iedereen die betrokken was bij de AMP getraumatiseerd door het machtsmisbruik waarmee ze geconfronteerd werden.
Na jarenlange strijd is de AMP geheel gerehabiliteerd. Uit onafhankelijk onderzoek is gebleken dat de AMP-werkwijze positief uitpakte voor de achterstandspopulatie, inclusief vrouwen met complexe zwangerschappen en risicofactoren. En dat er overwogen zou moeten worden om dit model van zorg aan alle zwangere vrouwen te bieden.
Wat wij in Nederland hiervan kunnen leren? Elke caseload-studie laat lagere verwijspercentages, goede uitkomsten en tevredener cliënten zien. Is het werkbaar in een integraal zorgmodel? De AMP laat het zien. Zouden ziekenhuizen te veel inkomsten verliezen als we hier ook weer naar 45 procent thuispartus zouden gaan? Als we betere uitkomsten en tevredener cliënten willen, én een toekomst voor verloskundigen, zullen onder andere deze vragen moeten worden beantwoord. Niet alleen door ons als verloskundigen, maar in VSV-verband, met cliëntenorganisaties en met zorgverzekeraars.
Auteur: Becky Reed en Nadine Edwards
ISBN: 9781780667850
Prijs: € 16,99
Simone Valk is gepensioneerd verloskundige. Ze tipte De Verloskundige het boek Closure en schreef er een recensie over.
Aantal vrouwen met fluxus postpartum gestegen
Tekst: Anna E Seijmonsbergen-Schermers, Ellen TC Rooswinkel, Lilian L Peters, Corine J Verhoeven, Suze Jans, Kitty Bloemenkamp, Ank de Jonge, 2023-4
De incidentie van fluxus postpartum is tussen 2000 en 2014 flink gestegen. Ook worden er meer bevallingen ingeleid en bijgestimuleerd, wordt er vaker gebruik gemaakt van medicamenteuze pijnbestrijding en eindigen meer bevallingen in een sectio caesarea. Toch lijkt er weinig verband te zijn tussen de toename in deze interventies en de stijgende trend in fluxus postpartum. Wel is er een kleine associatie tussen de stijging in toepassing van interventies en de stijgende trend in manuele placentaverwijdering.
Achtergrond
Fluxus postpartum, ook wel haemorragie postpartum (HPP), is een van de belangrijke oorzaken van maternale sterfte en morbiditeit1. In veel landen is een stijgende trend van HPP beschreven2,3, maar er is maar weinig bekend over factoren die deze stijging veroorzaken4,5. Studies die mogelijke oorzaken hebben onderzocht, hebben geen rekening gehouden met de invloed van manuele placentaverwijdering (MPV). Van alle gevallen van HPP, is er bij 18% ook sprake van een vastzittende placenta6. Andersom is er bij 61% van de gevallen van MPV ook sprake van een HPP7. MPV en HPP zijn dus sterk met elkaar gecorreleerd. Daarnaast kan het causale pad twee kanten op gaan: MPV kan HPP veroorzaken, maar juist ook voorkomen. Daarom is het belangrijk om in onderzoek naar HPP ook MPV te onderzoeken en er niet voor te corrigeren.
Ook andere geboorte-interventies kunnen geassocieerd zijn met HPP3,8. De stijgende trend in sommige geboorte-interventies3,9 doet de vraag rijzen of dit heeft bijgedragen aan de stijging in HPP. In dit onderzoek werd daarom onderzocht wat de trend is in HPP, MPV en interventies over de jaren 2000 tot 2014 en welke factoren geassocieerd zijn met de trend in HPP en MPV voor vrouwen in de eerste- en tweedelijnsgeboortezorg.
Methode
Voor deze cohortstudie werden Perined-data gebruikt. Alle geboortes van eenlingen tussen 2000 en 2014 werden geïncludeerd. Cases waarin er geen informatie beschikbaar was over de zwangerschapsduur, pariteit of eenling- versus meerlingzwangerschap werden geëxcludeerd. Vanaf 2015 kon de data niet geïncludeerd worden, omdat er problemen waren in de Perined-data met de variabelen HPP, MPV, bijstimulatie, pijnbestrijding en sectio caesarea (SC). De incidentie was in die jaren lager dan in werkelijkheid door aanleverproblemen bij de ziekenhuizen. De primaire uitkomstmaten waren HPP van een liter of meer in de eerste 24 uur na de geboorte en MPV. Voor de uitkomst MPV werden vrouwen met een SC geëxcludeerd, omdat de placenta dan altijd manueel wordt verwijderd.
Allereerst zijn maternale, neonatale, zorgverleners- en baringskarakteristieken van de geïncludeerde baringen beschreven. Vervolgens is de trend in HPP en MPV over de jaren voor eerste- en tweedelijns baringen beschreven. Ook is de trend in de interventies: inleiding, bijstimulatie, medicamenteuze pijnbestrijding, kunstverlossing, SC en episiotomie in dezelfde jaren weergegeven. Vervolgens is onderzocht of er een significant verschil was in incidentie van de uitkomsten voor de jaren 2014 versus 2000. Deze associaties zijn vervolgens in stappen gecorrigeerd, om inzicht te krijgen in de invloed van de factoren waarvoor gecorrigeerd is. Zo is allereerst gecorrigeerd voor verschillen in populatiekarakteristieken en vervolgens is correctie voor verschillen in interventies toegevoegd. Er is hier alleen voor de interventies inleiding, bijstimulatie, medicamenteuze pijnbestrijding en SC gecorrigeerd, omdat de trend van deze interventies steeg. De trend in kunstverlossing en episiotomie was juist dalende. Om nog meer inzicht te krijgen in de associatie tussen interventies en uitkomstmaten, is tot slot de associatie tussen interventies en HPP en MPV in de tweede lijn berekend, gecorrigeerd voor karakteristieken en andere beschreven interventies.
Populatie
In totaal werden er 2.332.005 baringen geïncludeerd in deze studie (zie figuur 1). Vrouwen in 2014 waren ouder en vaker van niet-Nederlandse etnische achtergrond, vergeleken met vrouwen in 2000. Daarnaast steeg de incidentie SC in anamnese van 11,1% naar 14,1% en daalde het aantal kinderen met een geboortegewicht ≥4000 van 16,4% in 2000 naar 14,5% in 2014. Ook daalde het aantal baringen ≥42 weken van 6,1% naar 1,4%. Terwijl in 2000 nog 40,1% beviel onder zorg van de eerste lijn, was dit gedaald naar 29,1% in 2014.
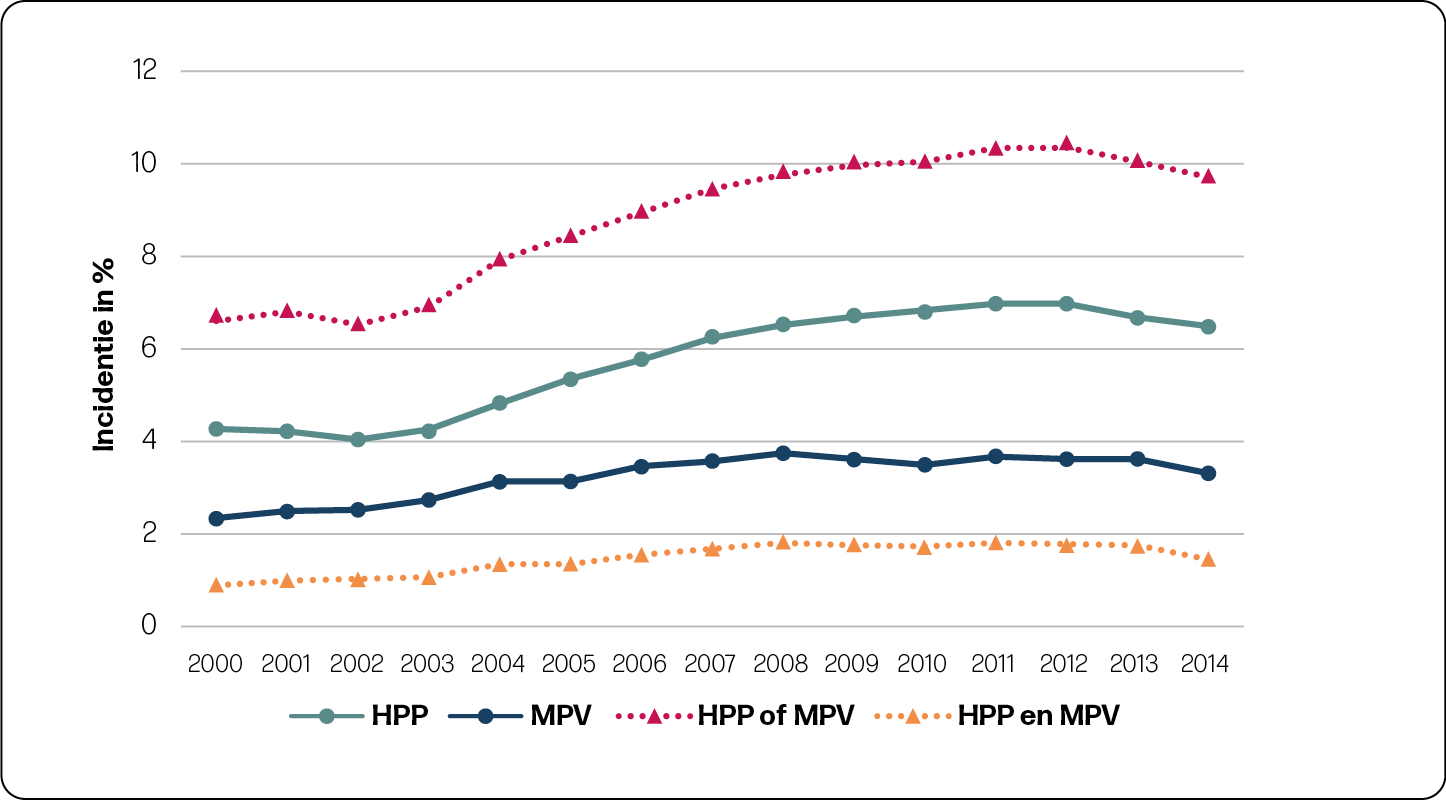
Stijgende trend in HPP en MPV
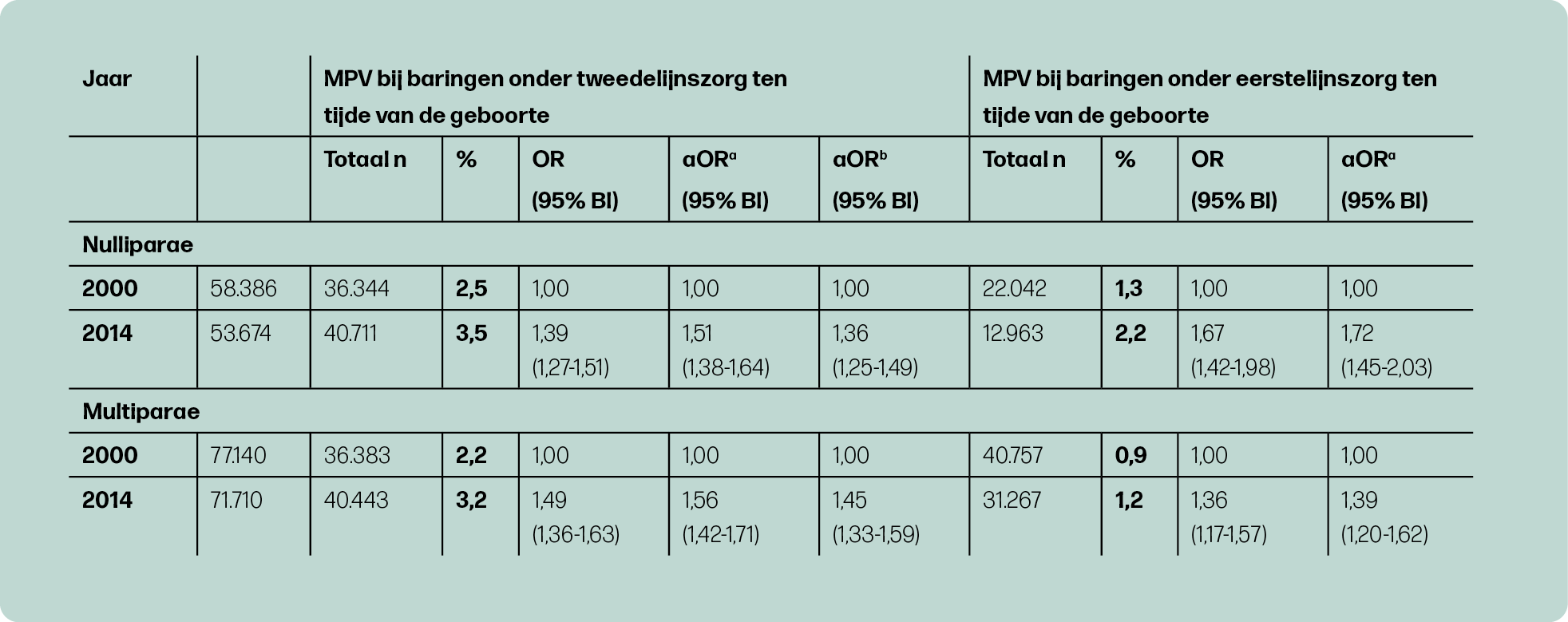
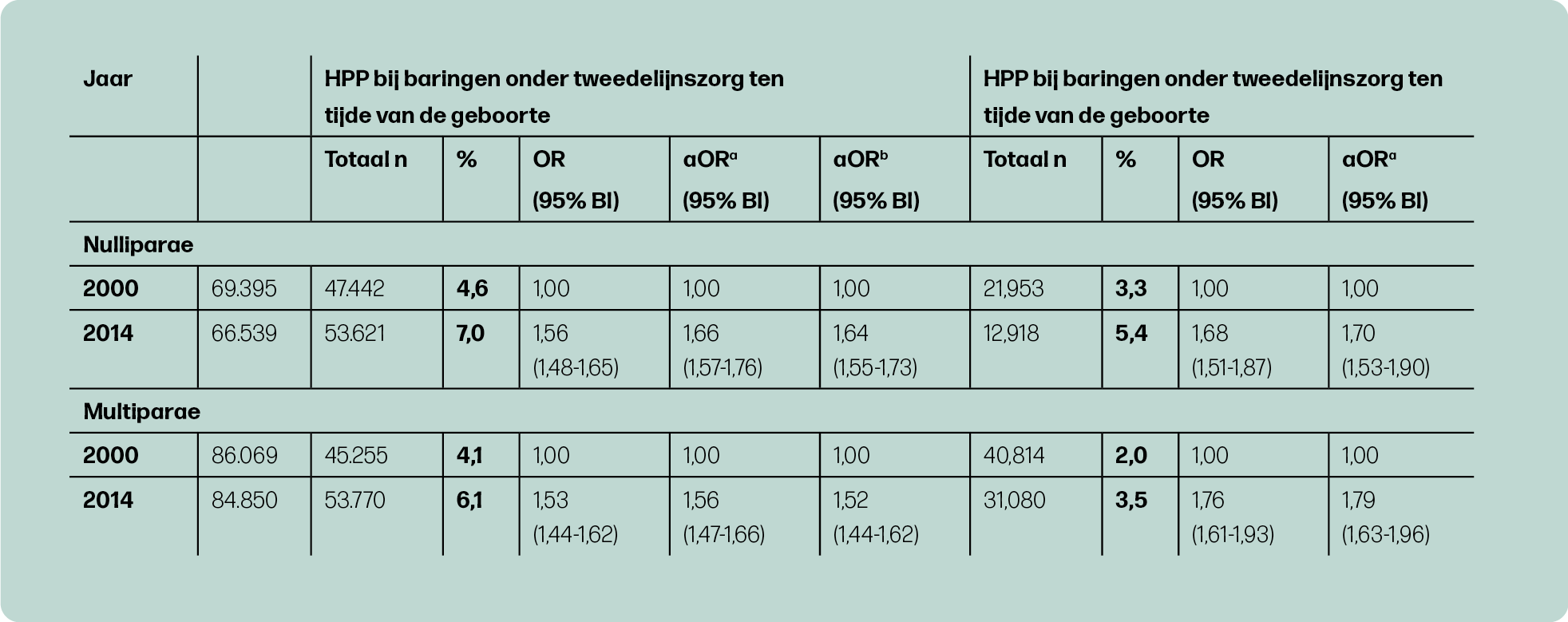
De incidentie van HPP in de gehele populatie was 4,9% en 2,5% voor MPV. Zowel HPP als MPV kwam significant vaker voor in 2014, vergeleken met 2000, zowel in de eerste als in de tweede lijn. In de tweede lijn steeg de incidentie HPP van 4,3% naar 6,6% en MPV van 2,4% naar 3,4% (figuur 2a en 2b). In de eerste lijn steeg de incidentie HPP van 2,5% naar 4,1% en MPV van 1,0% naar 1,5% (figuur 2a en 2b).
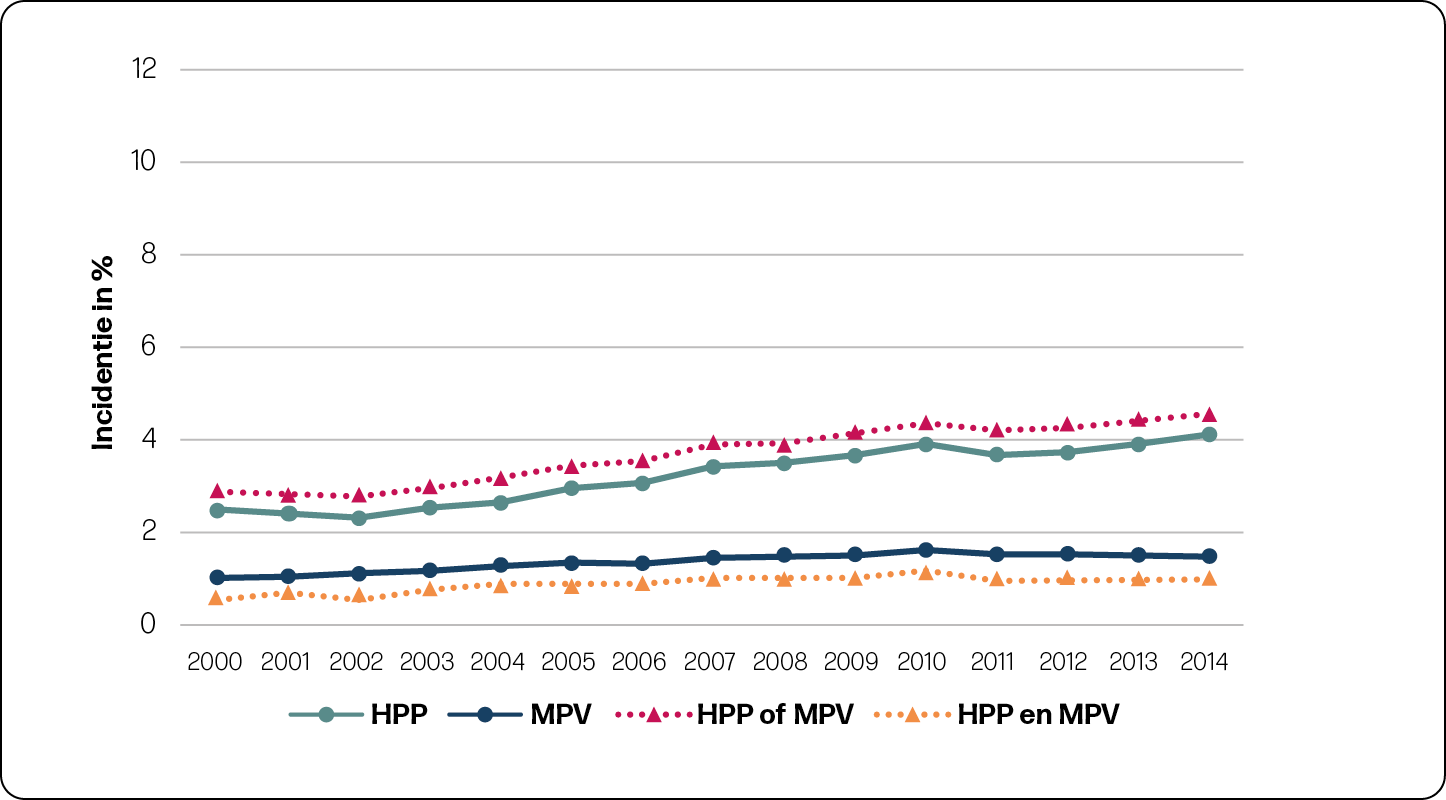
In de tabellen 1 en 2 is de trend in HPP en MPV met correcties voor populatiekarakteristieken en interventies zichtbaar gemaakt voor nulliparae en multiparae. Corrigeren voor karakteristieken en interventies had niet veel invloed op de stijgende trend van HPP. Dit betekent dat een verandering in karakteristieken en gebruik van interventies over de jaren 2000 tot 2014 geen verband hielden met de stijgende trend in HPP. Bij MPV in de tweede lijn was een iets grotere stijging te zien in de trend na corrigeren voor populatiekarakteristieken en een kleinere stijging na aanvullende correctie voor interventies. Dit betekent allereerst dat een verandering in karakteristieken ertoe heeft geleid dat de MPV incidentie minder hard is gestegen. Ten tweede betekent het dat een stijging in het gebruik van de interventies inleiding, bijstimulatie en medicamenteuze pijnbestrijding gedeeltelijk geassocieerd was met een stijging in MPV. Wanneer er geen stijging in deze interventies had plaatsgevonden, was de incidentie van MPV minder hard gestegen.
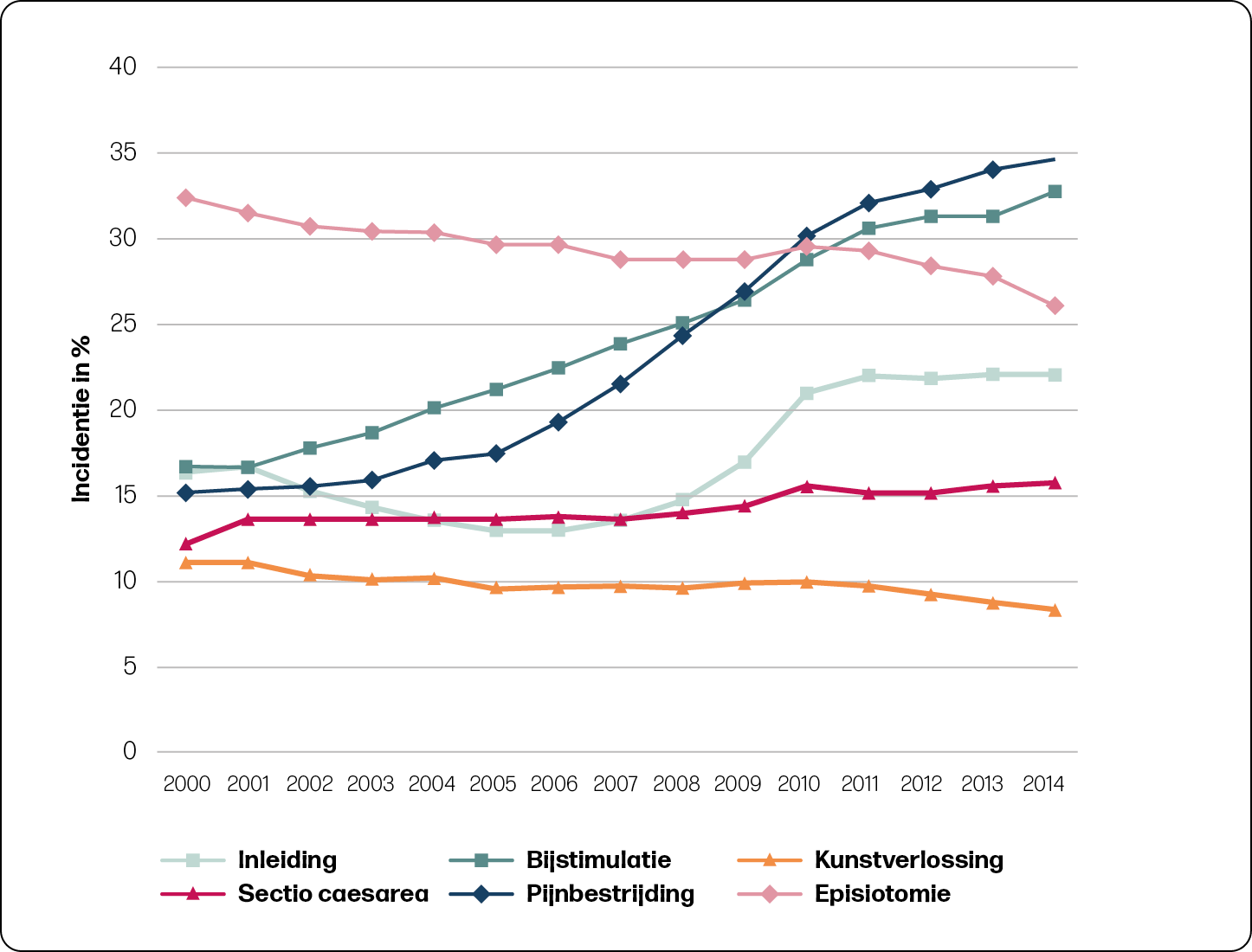
Interventies
Er was een stijgende trend in de inleiding, bijstimulatie, medicamenteuze pijnbestrijding en SC te zien (figuur 3).
Ongeacht de trends zijn ook de associatie tussen interventies en HPP en MPV in de tweede lijn onderzocht. Er was te zien dat een HPP vaker voorkomt na een inleiding dan na een spontane start van de baring bij zowel nulliparae (aOR 1,29; 95% BI 1,26-1,32) als multiparae (aOR 1,34; 95% BI 1,31-1,37). Een vergelijkbare associatie werd gevonden met MPV. Kunstverlossing was voor zowel nulliparae (aOR 1,11; 95% BI 1,08-1,15) als multiparae geassocieerd met MPV (aOR 1,17; 95% BI 1,10-1,24).
De incidentie HPP was echter lager voor nulliparae die per SC waren bevallen, maar hoger voor multiparae die per SC waren bevallen, beiden vergeleken met een vaginale baring. Onder nulliparae kwam een HPP het minst vaak voor na een secundaire SC (aOR 0,53; 95% BI 0,52-0,55), gevolgd door een primaire SC (aOR 0,71; 95% BI 0,68-0,75).
Onder zowel nulliparae als multiparae was epidurale analgesie geassocieerd met een hogere kans op HPP en MPV. Ook hadden vrouwen met een episiotomie meer kans op zowel een HPP als een MPV.
Beperkingen en sterke punten
Deze studie werd beperkt door de afwezigheid van een aantal variabelen in de dataset, zoals maternale body mass index (BMI), onderliggende pathologieën, gedetailleerde etnische achtergronden en roken. Ook was er onderrapportage van SC in anamnese10. Een andere beperking is de manier waarop bloedverlies wordt gemeten. Dit verschilt tussen zorgverleners en er is vaak sprake van een onderschatting als het niet wordt gewogen11.
Een sterk punt van deze studie is het gebruik van de landelijke database waardoor een groot aantal baringen geïncludeerd konden worden. Daarnaast is het belangrijk dat naast HPP ook MPV onderzocht kon worden, zodat getoond kon worden dat er in beide uitkomsten een stijgende trend is. Er kon ook data getoond worden voor eerste- en tweedelijnszorg apart en voor nulliparae en multiparae apart.
Mogelijke verklaringen
Body mass index
Er zijn veel mogelijke verklaringen voor de stijgende trend in HPP en MPV. De stijging in HPP en MPV kon niet verklaard worden door een verandering in populatiekarakteristieken. Andere variabelen die niet geïncludeerd konden worden, zouden wel een verklaring kunnen zijn. Met name een stijging in het aantal vrouwen met een hoge body mass index zou geassocieerd kunnen zijn met de stijging in HPP en MPV. Om dit te weten te komen, is vervolgonderzoek hiernaar nodig.
Interventies
In dit onderzoek is geen associatie tussen de stijgende trend gevonden in interventies en de stijgende trend in HPP, maar wel in kleine mate met MPV. Andere studies suggereren dat sommige interventies geassocieerd zien met de kans op HPP en MPV. Dit wordt met name gezien voor het gebruik van oxytocine voor inleiding of bijstimulatie van de baring10,11,20,28-33. Gerandomiseerde studies (RCT’s) laten echter geen associatie zien. Ondanks dat RCT’s de enige onderzoeksvorm zijn om causaliteit aan te tonen, worden ze beperkt door inclusie van een selectieve populatie. Het blijft dus onduidelijk of oxytocine echt leidt tot een hogere kans op HPP en MPV. Besluit tot deze interventies moet niet lichtvaardig genomen worden en vanwege de nadelen van de interventie alleen toegepast worden bij vrouwen met een duidelijke medische indicatie12.
Sneller ingrijpen
Een andere verklaring zou kunnen zijn dat er toegenomen aandacht is van zorgverleners voor het optreden van HPP. Allereerst wordt aanbevolen om bloedverlies te wegen, wat een verandering in diagnostiek kan hebben veroorzaakt13. Echter, dit advies en de toegenomen aandacht bestaan al verschillende jaren en toch is de incidentie verder gestegen. Ook zijn de aanbevelingen voor de duur van het nageboortetijdperk veranderd. Het aanbevolen moment om een MPV in te zetten is aangepast van 60 minuten of meer in 200414 naar 30 minuten in 20157. De WHO definieert een vastzittende placenta als een nageboorte-tijdperk van 30 minuten of meer en adviseert een MPV op dat moment indien er sprake is van een actieve bloeding15. De verandering in beleid kan een verklaring zijn van de gestegen MPV-incidentie. Echter, dit had ten doel om de incidentie HPP te laten dalen. In tegenstelling wordt juist een stijging gezien. Er zijn vooralsnog geen RCT’s gedaan waarin de optimale timing voor een MPV werd onderzocht. Ook is het nog onduidelijk of een verandering in oxytocinegebruik postpartum heeft bijgedragen aan de stijging in HPP. Vervolgonderzoek is hard nodig om aanbevelingen te kunnen doen ten aanzien van het optimale beleid in het nageboortetijdperk.
Conclusie
De incidentie van HPP en MPV is gestegen in zowel de eerste als de tweede lijn. De stijging in HPP was niet geassocieerd met een verandering in populatiekarakteristieken of een stijging in interventies. De stijging in MPV was voor een deel geassocieerd met een stijging in inleiding, bijstimulatie en medicamenteuze pijnbestrijding. Meer onderzoek is nodig om concrete aanbevelingen te kunnen geven over het beste beleid tijdens het nageboortetijdperk.
Dit artikel is een aangepaste en vertaalde versie van het artikel dat verschenen is in Birth: Seijmonsbergen-Schermers AE, Rooswinkel ETC, Peters LL, Verhoeven CJ, Jans S, Bloemenkamp K, de Jonge A. Trends in postpartum hemorrhage and manual removal of the placenta and the association with childbirth interventions: A Dutch nationwide cohort study. Birth. 2023 Sep 12. doi: 10.1111/birt.12765.
Bronnen:
1. Say L, Chou D, Gemmill A, Tunçalp Ö, Moller AB, Daniels J, et al. Global causes of maternal death: a WHO systematic analysis. Lancet Glob Health. 2014;2(6):e323-33.
2. Knight M, Callaghan WM, Berg C, Alexander S, Bouvier-Colle MH, Ford JB, et al. Trends in postpartum hemorrhage in high resource countries: a review and recommendations from the International Postpartum Hemorrhage Collaborative Group. BMC Pregnancy Childbirth. 2009;9:55.
3. van Stralen G, von Schmidt Auf Altenstadt JF, Bloemenkamp KW, van Roosmalen J, Hukkelhoven CW. Increasing incidence of postpartum hemorrhage: the Dutch piece of the puzzle. Acta Obstet Gynecol Scand. 2016;95(10):1104-10.
4. Mehrabadi A, Hutcheon JA, Lee L, Kramer MS, Liston RM, Joseph KS. Epidemiological investigation of a temporal increase in atonic postpartum haemorrhage: a population-based retrospective cohort study. BJOG. 2013;120(7):853-62.
5. Joseph KS, Sheehy O, Mehrabadi A, Urquia ML, Hutcheon JA, Kramer M, et al. Can drug effects explain the recent temporal increase in atonic postpartum haemorrhage? Paediatr Perinat Epidemiol. 2015;29(3):220-31.
6. Al-Zirqi I, Vangen S, Forsen L, Stray-Pedersen B. Prevalence and risk factors of severe obstetric haemorrhage. BJOG. 2008;115(10):1265-72.
7. Bais JM, Eskes M, Pel M, Bonsel GJ, Bleker OP. Postpartum haemorrhage in nulliparous women: incidence and risk factors in low and high risk women. A Dutch population-based cohort study on standard (> or = 500 ml) and severe (> or = 1000 ml) postpartum haemorrhage. European journal of obstetrics, gynecology, and reproductive biology. 2004;115(2):166-72.
8. Oyelese Y, Ananth CV. Postpartum hemorrhage: epidemiology, risk factors, and causes. Clin Obstet Gynecol. 2010;53(1):147-56.
9. Boerma T, Ronsmans C, Melesse DY, Barros AJD, Barros FC, Juan L, et al. Global epidemiology of use of and disparities in caesarean sections. Lancet. 2018;392(10155):1341-8.
10. de Jonge A, Mesman JA, Manniën J, Zwart JJ, Buitendijk SE, van Roosmalen J, et al. Severe Adverse Maternal Outcomes among Women in Midwife-Led versus Obstetrician-Led Care at the Onset of Labour in the Netherlands: A Nationwide Cohort Study. PLoS One. 2015;10(5):e0126266.
11. Jans S, Herschderfer K, Van Diem M, Aitink M, Rijnders ME, Van der Pal-de Bruin KK, et al. The LENTE Study: The Effectiveness of Prophylactic Intramuscular Oxytocin in the Third Stage of Labor Among Low-Risk Women in Primary Care Midwifery Practice: A Randomized Controlled Trial. Int J Childbirth. 2016;6(3):173-82.
12. Miller S, Abalos E, Chamillard M, Ciapponi A, Colaci D, Comande D, et al. Beyond too little, too late and too much, too soon: a pathway towards evidence-based, respectful maternity care worldwide. Lancet. 2016;388(10056):2176-92.
13. Smit M, Chan KL, Middeldorp JM, van Roosmalen J. Postpartum haemorrhage in midwifery care in the Netherlands: validation of quality indicators for midwifery guidelines. BMC Pregnancy Childbirth. 2014;14:397.
14. Deneux-Tharaux C, Macfarlane A, Winter C, Zhang WH, Alexander S, Bouvier-Colle MH. Policies for manual removal of placenta at vaginal delivery: variations in timing within Europe. BJOG. 2009;116(1):119-24.
15. World Health Organization. WHO Recommendations for the prevention and treatment of postpartum haemorrhage. Geneva: WHO; 2012.
Anna E Seijmonsbergen-Schermers1,2,3,4, Ellen TC Rooswinkel1,2,3,4, Lilian L Peters1,2,3,4, Corine J Verhoeven1,2,4,5,6,7, Suze Jans8, Kitty Bloemenkamp9, Ank de Jonge1,2,3,4
1. Amsterdam UMC locatie Vrije Universiteit Amsterdam, Midwifery Science
2. Midwifery Academy Amsterdam Groningen, Inholland
3. Amsterdam Public Health, Quality of Care
4. University of Groningen, University Medical Center Groningen, Department of General Practice & Elderly Care Medicine
5. Department of Obstetrics and Gynaecology, Maxima Medical Centre, Veldhoven
6. Division of Midwifery, School of Health Sciences, University of Nottingham
7. Amsterdam Reproduction and Development
8. TNO, Netherlands Institute of applied sciences, dept. of Child Health, Leiden
9. Department of Obstetrics, Birth Centre Wilhelmina’s Children Hospital, Division Woman and Baby, University Medical Centre Utrecht
De (on)zin van kruiden-(genees)middelen rondom de zwangerschap en borstvoeding
Tekst: dr. Maartje Conijn, Jennifer Groenewoud en dr. Veronique Maas, onderzoekers bij Moeders van Morgen Lareb, 2023-3
Kruiden winnen aan populariteit voor de behandeling van verschillende kwalen in de zwangerschap, het kraambed en tijdens de borstvoedingsperiode. Afhankelijk van de ondervraagde populatie,- gebruikt 9 tot 57 procent van de vrouwen weleens een kruiden(genees)middel rondom de zwangerschap.1 Vaak wordt gedacht dat de natuurlijke bestanddelen van kruiden(genees)middelen, een lager risico geven op bijwerkingen dan farmaceutische producten. Door gebrek aan bewijs over de effectiviteit en veiligheid, de ongecontroleerde samenstelling en mogelijke interactie met medicijnen, kunnen
ze echter wel degelijk een risico vormen voor de gezondheid.

In dit artikel krijg je een overzicht van het gebruik van kruiden(genees)middelen door zwangere en lacterende vrouwen vanuit het onderzoek van Moeders van Morgen Lareb, onderdeel van Bijwerkingencentrum Lareb. Het onderzoek laat zien dat er weinig tot geen wetenschappelijk bewijs is voor de veiligheid en effectiviteit van de meest gebruikte kruiden(genees)middelen rondom de zwangerschap en in de borstvoedingsperiode.
Gebruik van kruiden(genees)middelen
Door middel van vragenlijsten verzamelt Moeders van Morgen Lareb gegevens over geneesmiddelgebruik tijdens de zwangerschap en in de borstvoedingsperiode (zie ook kader op pagina 13). Op het moment van schrijven nemen er bijna 14.000 vrouwen deel aan het vragenlijstonderzoek. Van ongeveer 7.000 vrouwen is er (al) een zwangerschapsuitkomst bekend. Het grootste deel van de kruiden(genees)middelen die gebruikt worden door deelneemsters van Moeders van Morgen Lareb kan ingedeeld worden in twee groepen: middelen ter bevordering van de melkproductie en middelen ter bevordering van de vruchtbaarheid en/of het voorkomen van miskramen. In totaal zijn er 208 vrouwen die aangaven voor één van deze indicaties kruiden(genees)middelen te gebruiken.
‘Meer dan 75 procent van de patiënten brengt de zorgverlener niet op de hoogte van kruiden(genees)middelgebruik’
Hulp bij zwanger worden en voorkomen miskraam
In totaal gebruikten 26 vrouwen een kruiden(genees)middel rondom de conceptie of in de vroege zwangerschap om de vruchtbaarheid te bevorderen en/of een miskraam te voorkomen. Tabel 1 geeft een overzicht van de gebruikte middelen. Bij een (nog) onbekende zwangerschapsuitkomst, is de deelneemster nog zwanger of heeft ze geen vervolgvragenlijst(en) ingevuld.
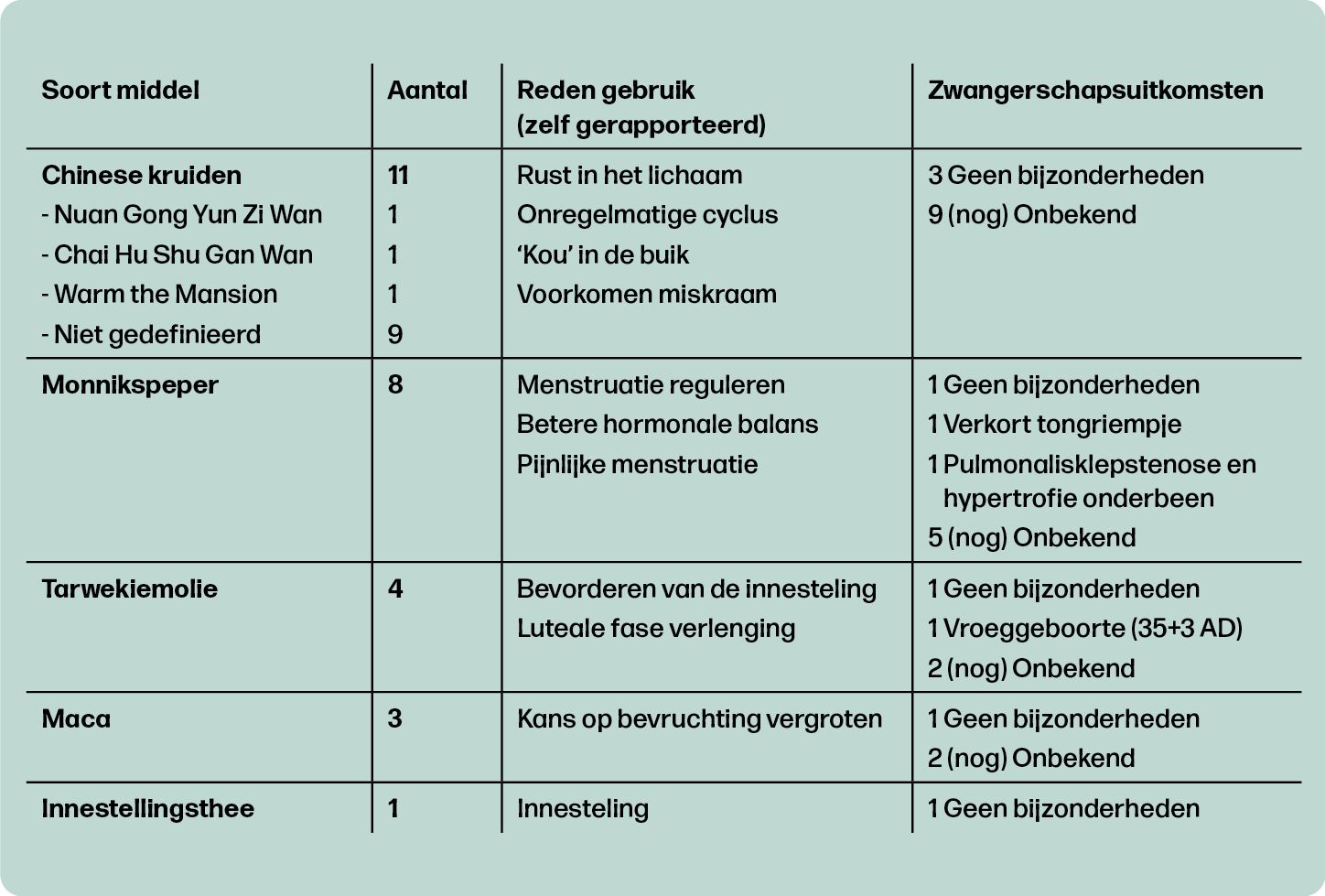
Chinese kruiden
Tien vrouwen gaven aan Chinese kruiden (al dan niet gespecificeerd) te hebben gebruikt om vlotter zwanger te worden en/of om een miskraam te voorkomen. Chinese kruiden omvatten een zeer breed scala uit de traditionele Chinese geneeskunde waarvan de samenstelling en dosering op het specifieke individu worden afgestemd. Dit maakt onderzoek naar de veiligheid en effectiviteit gecompliceerd. Ook blijken Chinese kruidenpreparaten soms vervuild te zijn
met (potentieel) schadelijke ingrediënten zoals zware metalen of medicijnen.2
Op basis van de huidige wetenschappelijke literatuur is het niet mogelijk om een uitspraak te doen over de veiligheid van Chinese kruiden rondom de zwangerschap. Het is daarom goed om terughoudend te zijn met het gebruik van deze middelen.
Monnikspeper (Vitex Agnus-Castus)
Monnikspeper zou de regelmaat van de menstruale cyclus bevorderen en premenstruele en postmenopauzale klachten verminderen.4 Een aantal wetenschappelijke onderzoeken vindt inderdaad een gunstig effect van monnikspeper op de ovulatie en het verlengen van de luteale fase.5,6 Het gaat om kleine onderzoeken met belangrijke beperkingen in de gebruikte methodes. Daarom kan op basis kan deze studies geen uitspraak gedaan worden over de werkzaamheid van monnikspeper voor het verbeteren van de vruchtbaarheid. Acht deelneemsters aan Moeders van Morgen Lareb gebruikten monnikspeper. Vier van hen gebruikten het door tijdens de prille zwangerschap, tot een maximale zwangerschapsduur van zes weken. In de literatuur is geen onderzoek beschikbaar naar het risico op aangeboren afwijkingen na gebruik van monnikspeper. Er kan dan ook geen wetenschappelijke uitspraak worden gedaan over de veiligheid van dit kruid tijdens de zwangerschap en rondom de conceptie.
‘Een meta-analyse met gerandomiseerde blinde trials vond een significante, maar milde, toename van de melkproductie bij gebruik van fenegriek’
Bevordering van melkproductie
Uit eerder onderzoek blijkt dat tussen de 15 en 45% van de lacterende vrouwen een kruid gebruikt om de melkproductie te bevorderen.7 In dit onderzoek waren er 180 vrouwen die een galactogeen kruid gebruikten (tabel 2). Bijna driekwart (71,1%) van deze vrouwen gaf aan een positief effect van het middel op de melkproductie te hebben gemerkt. Andere vrouwen rapporteerden ofwel geen effect te hebben gemerkt, ofwel een effect te hebben gemerkt maar gaven daarbij niet aan of dit positief of negatief was. Sommige vrouwen vulden deze vervolgvraag niet in. Er werden geen negatieve effecten gemeld bij moeder of zuigeling.
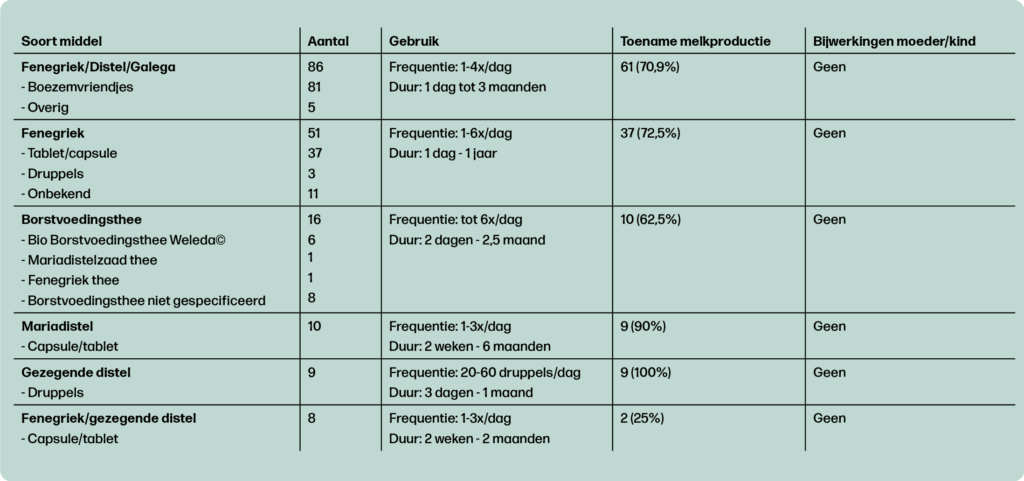
Fenegriek (trigonella foenum-graecum)
Fenegriek was het meest gebruikte kruid in Moeders van Morgen Lareb. In totaal gebruikten 146 vrouwen dit kruid, al dan niet in combinatie met andere kruiden. In de literatuur is fenegriek het meest bestudeerde galactogene kruid. Een meta-analyse met gerandomiseerde blinde trials vond een significante, maar milde, toename van de melkproductie bij gebruik van fenegriek. De vijf geïncludeerde kleine trials lieten geen nadelige effecten zien bij moeder of kind.7
In andere onderzoeken worden wel bijwerkingen van fenegriek bij de moeder gemeld waaronder misselijkheid, braken en hypoglycemie. In de literatuur zijn enkele cases gemeld van een vreemde geur en/of smaak van de moedermelk die lijkt op ahornsiroop. Daarnaast zijn er meldingen van verergering van benauwdheidsklachten bij vrouwen met astma. Fenegriek geeft een mogelijke interactie met coumarines (bloedverdunners) en glucose verlagende middelen en kan een kruisreactie geven met andere allergenen, waaronder kikkererwten en pinda’s.8,9,10
Gezegende distel (Cnicus benedictus)
Een ander veelgebruikt borstvoedingskruid is gezegende distel. Dit werd gebruikt door 103 deelneemsters van Moeders van Morgen Lareb, al dan niet in combinatie met andere kruiden. Er zijn geen geblindeerde studies naar het effect van gezegende distel op de melkproductie.11 Dit kruid kent milde bijwerkingen, zoals misselijkheid en een droge mond.9
Borstvoedingsthee
Ook het gebruik van borstvoedingsthee wordt regelmatig gerapporteerd in Moeders van Morgen Lareb. Borstvoedingsthee is een vrij te gebruiken term. De thee is dan ook verkrijgbaar in veel verschillende samenstellingen. Vanuit het Voedingscentrum wordt gebruik van borstvoedingsthee met anijs en venkel uit voorzorg afgeraden vanwege de hoge concentraties aromastoffen die ze bevatten. In grote hoeveelheden kunnen deze aromastoffen (estragol, trans-anetol en d-carvon) toxische effecten hebben op de lever.
 Implicaties voor de praktijk
Implicaties voor de praktijk
Uit eerder onderzoek blijkt dat meer dan 75 procent van de patiënten hun zorgverlener niet op de hoogte brengt van het gebruik van een kruiden(genees)middel.1 De gerapporteerde aantallen in Moeders van Morgen Lareb zijn dan ook waarschijnlijk een onderrapportage van het werkelijk aantal gebruikers. Vanwege de mogelijke bijwerkingen en interacties met geneesmiddelen is het belangrijk om als zorgverlener op de hoogte te zijn van het gebruik van kruiden(genees)middelen. Het is daarom goed om actief navraag te doen naar het gebruik van deze middelen door de zwangere en lacterende vrouw. Veel kruiden worden al honderden jaren voorgeschreven in traditionele geneeskundige stromingen. Van de meeste is de veiligheid tijdens de zwangerschap en/of borstvoedingsperiode echter niet wetenschappelijk aangetoond. Bij onduidelijke klachten bij de zwangere of lacterende vrouw en de zuigeling, moet dan ook gedacht worden aan effecten van al dan niet incorrect, kruiden(genees)middelen gebruik.
Bronnen
1. Feigel, M. , Kennard, A. & Lannaman, K. (2021). Herbalism for Modern Obstetrics. Clinical Obstetrics and Gynecology, 64 (3), 611-634.
2. Ko RJ. Adulterants in Asian Patent Medicines. New England Journal of Medicine. 1998;339(12):847.
3. Peng T, Yin LL, Xiong Y, Xie F, Ji CY, Yang Z, Pan Q, Li MQ, Deng XD, Dong J, Wu JN. Maternal traditional Chinese medicine exposure and risk of congenital malformations: a multicenter prospective cohort study. Acta Obstet Gynecol Scand. 2023 Jun;102(6):735-743.
4. Gardner Z, McGuffin M. Botanical Safety Handbook, Second Edition [E-book (PDF)]. Boca Raton, FL: CRC Press; 2013.
5. Antoine E, Chirila S, Teodorescu C. A Patented Blend Consisting of a Combination of Vitex agnus-castus Extract, Lepidium meyenii (Maca) Extract and Active Folate, a Nutritional Supplement for Improving Fertility in Women. Maedica (Bucur). 2019 Sep;14(3):274-279.
6. Kamal N, Mio Asni NS, Rozlan INA, Mohd Azmi MAH, Mazlan NW, Mediani A, Baharum SN, Latip J, Assaw S, Edrada-Ebel RA. Traditional Medicinal Uses, Phytochemistry, Biological Properties, and Health Applications of Vitex sp. Plants. 2022; 11(15):1944.
7. Khan, TM, Wu, DB-C, Dolzhenko, AV. Effectiveness of fenugreek as a galactagogue: A network meta-analysis. Phytotherapy Research. 2018; 32: 402–412.
8. Zuppa AA, Sindico P, Orchi C, Carducci C, Cardiello V, Romagnoli C. Safety and efficacy of galactogogues: substances that induce, maintain and increase breast milk production. J Pharm Pharm Sci. 2010;13(2):162-74.
9. Philip O. Anderson. Herbal use during breastfeeding. Breastfeeding Medicine. Nov 2017. 507-509.
10. Foong SC, Tan ML, Foong WC, Marasco LA, Ho JJ, Ong JH. Oral galactagogues (natural therapies or drugs) for increasing breast milk production in mothers of non-hospitalised term infants. Cochrane Database Syst Rev. 2020 May 18;5(5):CD011505.
11. Mortel M, Mehta SD. Systematic Review of the Efficacy of Herbal Galactogogues. Journal of Human Lactation. 2013;29(2):154-162.
Wat vertelt scenarioplanning over de toekomst?
Tekst: Roxanne Bleijenbergh, Eveline Mestdagh, Yvonne J Kuipers, 2023-3
Hoe ziet de verloskundige praktijk en het verloskundig onderwijs er over een aantal jaar uit? We kunnen de toekomst niet voorspellen, maar middels scenarioplanning wel voorbereiden op een aantal scenario’s om inzicht te krijgen in complexiteit en onzekerheden.
De wereld evolueert en er ontstaan voortdurend nieuwe medisch-technologische ontwikkelingen. De verloskundige zorg verandert snel als onderdeel van een complexe samenleving. 1-3 Om de veranderingen en ontwikkelingen bij te houden, wordt van verloskundigen verwacht dat zij zich snel aanpassen. 4, 5 Binnen de verloskunde zijn verschillende paradigma’s te herkennen: het medische en biopsychosociale model. Een polarisatie van technocratische, gemedicaliseerde en interventionistische geboorten versus fysiologische geboorten met aandacht voor het emotionele welzijn van de moeder en haar gezin. 6-8 Al deze factoren hebben een impact op de toekomst van het verloskundige beroep, de organisatie van de verloskundige zorg en de opleiding van toekomstige verloskundigen. Wanneer de toekomst van verloskunde wordt besproken, wordt afgevraagd: ‘Hoe ziet de verloskunde van de toekomst eruit?’ Het is moeilijk een inhoudelijk of betrouwbaar antwoord te geven omdat niemand de toekomst kan voorzien. Hoe verder er vooruit wordt gekeken, hoe meer onbekende variabelen er zijn. Het anticiperen op onbekende variabelen in de verloskunde is niet alleen afhankelijk van de context van de verloskunde, maar ook van maatschappelijke factoren.
Het doel van deze studie is om antwoord te bieden op de volgende vraag: Hoe zien de verloskundige praktijk en het verloskundig onderwijs in Anwerpen eruit in 2031? Er is gekozen voor de Vlaamse stad Antwerpen in België als studieomgeving. De stad Antwerpen heeft een typisch West-Europese grootstedelijke omgeving 9 met complexe sociale- en gezondheidsfactoren, zoals migratie en sociale- en economische ongelijkheid. Deze studie is daarom internationaal herkenbaar, actueel en relevant omdat elk modern Westers land steden heeft die vergelijkbaar zijn met Antwerpen.
Methode
Als benadering is gekozen voor Structuration Theory en scenarioplanning om de verloskundige praktijk en het onderwijs consistent en systematisch te analyseren.
Structuration Theory
Aan de hand van Structuration Theory werd geanalyseerd hoe sociale determinanten op elkaar inwerken binnen vooraf gedefinieerde sociale structuren en regels. 10 Binnen Structuration Theory is scenarioplanning een veelgebruikte benadering om inzicht te krijgen in complexiteit en onzekerheden in een dynamische omgeving.
Scenarioplanning-methode
Scenarioplanning is een theoretische onderzoeksmethode om toekomstige gebeurtenissen te analyseren door verschillende mogelijke situaties af te wegen. Het is een denkhulpmiddel, geen planningshulpmiddel of voorspelling. Het helpt om inzicht te krijgen in alternatieve en innovatieve mogelijkheden, die een beter perspectief bieden op welke toekomstige situaties best vermeden, gefaciliteerd of nagestreefd worden. 11, 12
Intuitive Logics
Plausibele toekomstige situaties worden overwogen aan de hand van de opeenvolgende stappen van Intuitive Logics 11, 13-15 (Figuur 1).
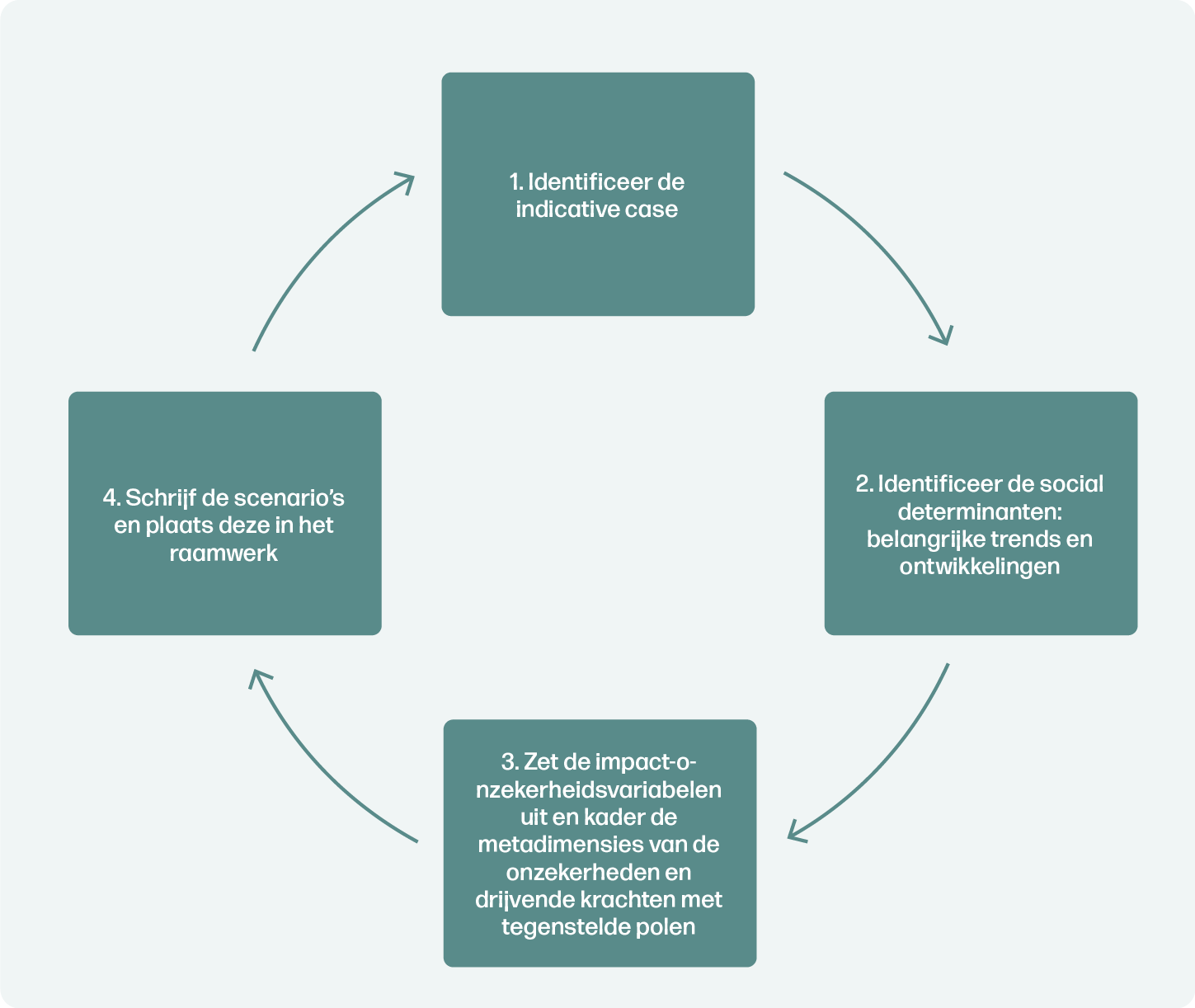
Resultaten
De belangrijkste trends en ontwikkelingen worden gepresenteerd, onderverdeeld in demografische, sociale, politieke, technologische en financiële determinanten. Nationale gegevens en wetenschappelijke literatuur werden verzameld tussen mei 2020 en mei 2021. De zekere en onzekere variabelen die werden afgeleid uit de belangrijkste trends en ontwikkelingen leidden tot drie scenario’s, waarvan er één wordt weergegeven in dit artikel. De gehele resultatensectie en de andere scenario’s zijn te lezen in het originele artikel.
Stap 1. Indicative Case: de stad Antwerpen
De stad Antwerpen voert een sociaal beleid dat gericht is op vooruitgang en emancipatie, en reikt actief de hand aan mensen die het moeilijk hebben om toegang te krijgen tot sociale bijstand, met inbegrip van kinderarmoede. De diversiteit van de bevolking wordt beschouwd als een aanwinst en als
een uitdaging. 16
Stap 2. Sociale determinanten: belangrijkste trends en ontwikkelingen in verloskundige zorg en onderwijs
Deze stap behandelt verschillende belangrijke trends en ontwikkelingen binnen twee thema’s: (a) verloskundige zorg en (b) verloskundig onderwijs in Antwerpen, en hun demografische, sociale, politieke, technologische en financiële determinanten. De uitwerking hiervan is te lezen in het originele artikel.
Stap 3. Een scenariomatrix maken
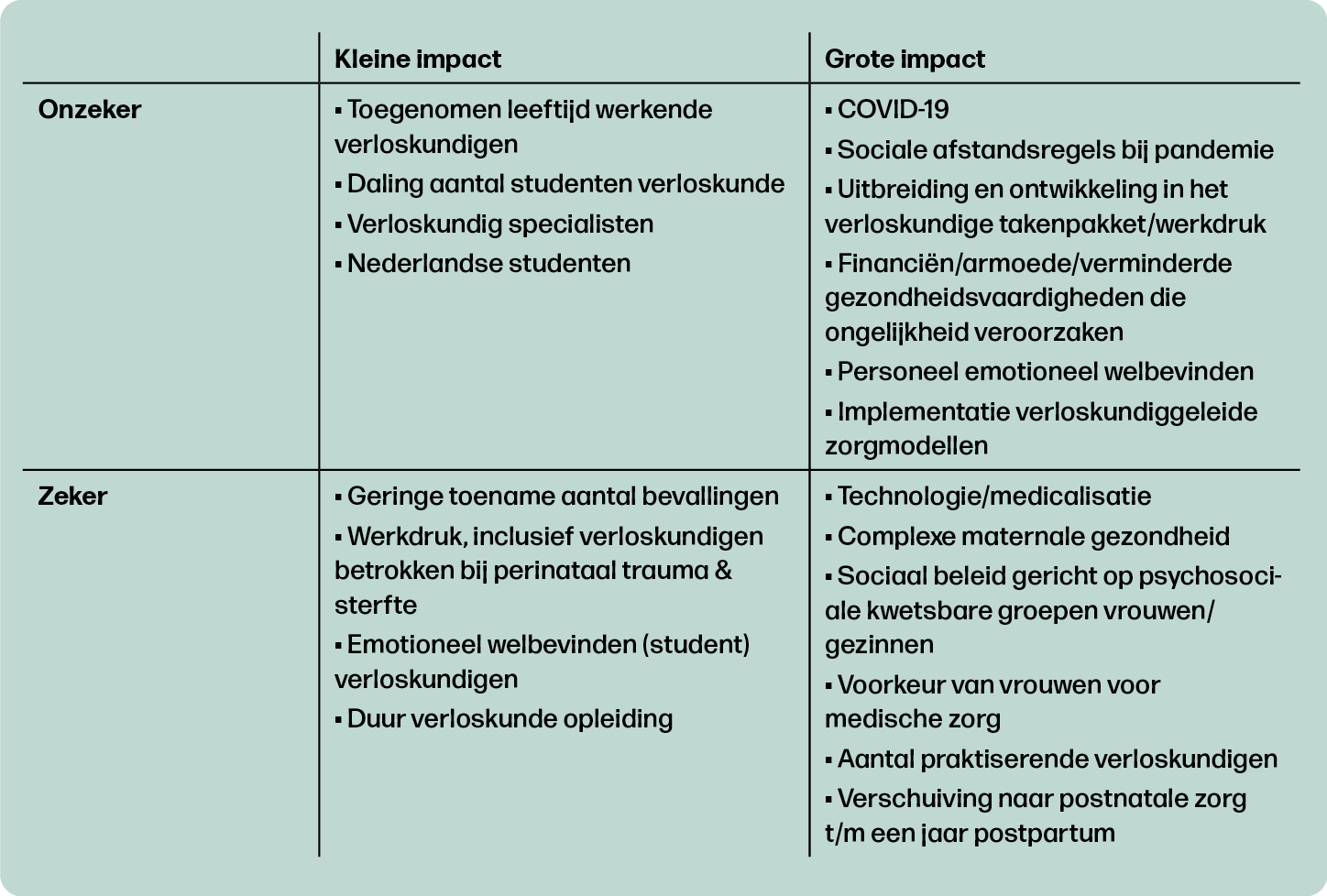
Door zijn complexiteit zit de toekomst van de verloskundige praktijk en het onderwijs in Antwerpen vol uitdagingen en onzekerheden. Uit het bewijsmateriaal van stap 2 zijn twintig sleutelvariabelen geïdentificeerd en gerangschikt op basis van hun relatieve impact en hun relatieve onzekerheid. Met een 2x2-matrix is een model met vier kwadranten gecreëerd. Van de onzekere en zekere factoren met grote impact werd verwacht dat ze de verloskunde van de toekomst met potentiële kracht zouden raken (tabel 1). 15, 17, 18 De zes zekere variabelen met grote impact werden geïdentificeerd als drijvende krachten, en de zes onzekere variabelen met grote impact werden bekend als kritische onzekerheden.
De in totaal twaalf kritische onzekerheden en drijvende krachten werden gebruikt voor het schrijven van de scenario’s en vertoonden twee meta-dimensies van onderliggende concepten. Uit de meta-dimensies is een theoretisch tweedimensionaal raamwerk met tegengestelde polen 11, 19 afgeleid: (1) geboortezorg en organisatie, met verloskundigen aan de ene kant en medische professionals aan de andere kant; (2) zwangere/bevallen vrouwen en hun gezinnen en de psychosociale en gezondheidscontext van deze vrouwen, met de complexiteit van de gezondheidsbehoeften aan de ene kant en de waarden en overtuigingen over zwangerschap, geboorte en het moederschap aan de andere kant (Figuur 2).
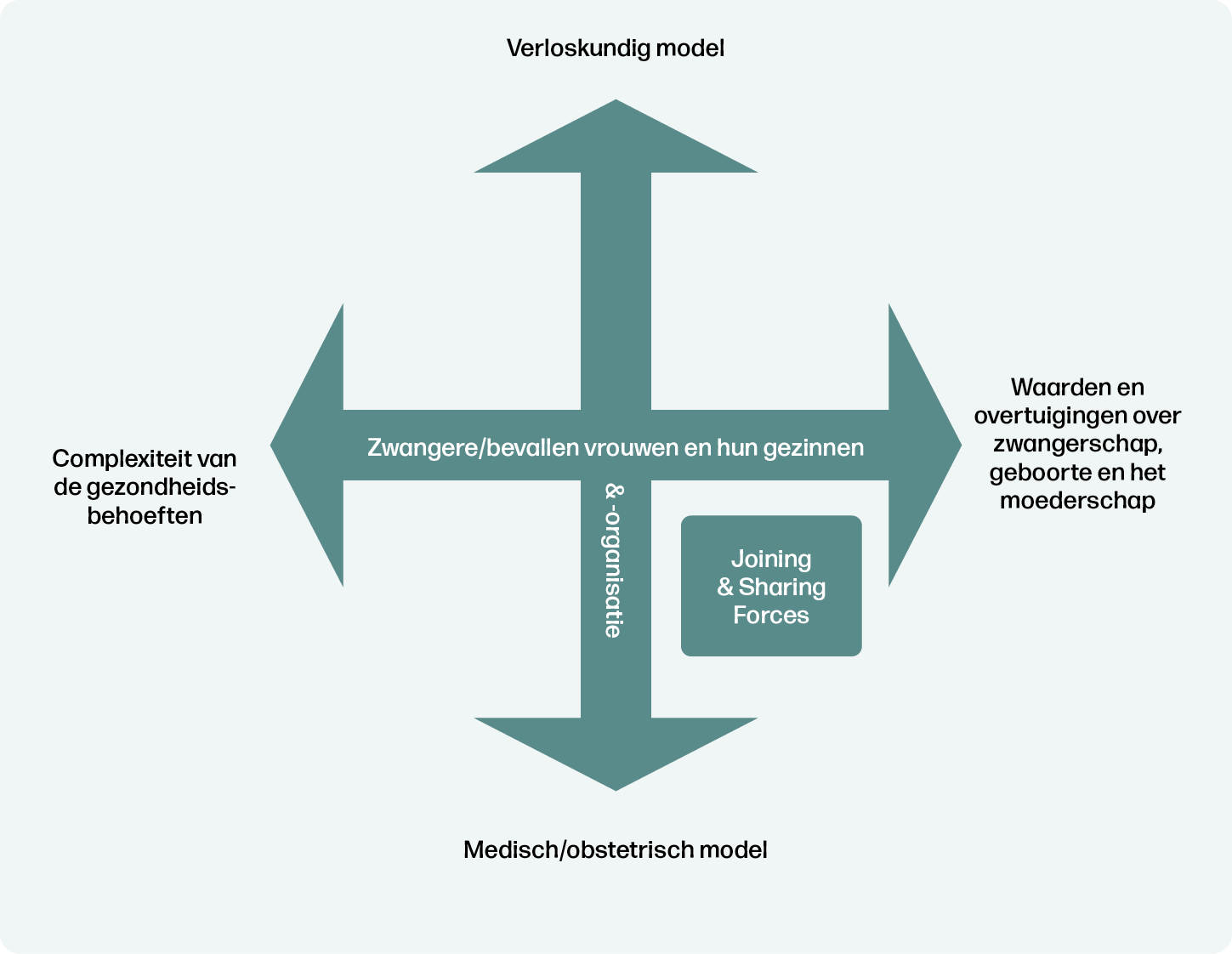
Stap 4. Scenario's
Bij het schrijven van de scenario’s is een proces van constante vergelijking gebruikt, tussen de scenarioconcepten en het bewijs dat in stap 2 werd geleverd. Het scenario, Joining & Sharing Forces, presenteert maximaal geïntegreerde geboortezorg met de verloskundige en de huisarts als leidende professionals binnen een positief zorgperspectief. In het originele artikel zijn nog twee andere scenario’s beschreven.
Scenario: Joining & Sharing Forces
Ruth plant haar eerste zwangerschap. Ze bezoekt het multidisciplinaire centrum voor eerstelijnsgezondheids- en sociale zorg voor preconceptiezorg. Haar algemene, reproductieve, financiële, sociale en mentale situatie worden besproken, evenals haar sociaal netwerk, dagelijks functioneren en kwaliteit van leven. Tijdens de zwangerschap woont Ruth samen met haar partner online interactieve webinars bij die door verloskundigen worden geleid, om geïnformeerd te worden en de opties en voorkeuren te verkennen, en wat belangrijk is voor hen als aanstaande ouders. Alle stappen van de gedeelde besluitvorming worden gedocumenteerd in het elektronisch dossier van de verloskundige/huisarts. Het zorgteam van Ruth wordt zo klein mogelijk gehouden, wat de continuïteit van de zorg ten goede komt. Als zich verloskundige problemen voordoen, of op verzoek van Ruth, wordt de verloskundige erbij betrokken. Bij andere problemen, zoals bijvoorbeeld bekkenpijn, wordt een gespecialiseerde eerstelijnszorgverlener geraadpleegd. Alle betrokken zorgverleners hebben toegang tot het elektronisch dossier van Ruth. Elk trimester van de zwangerschap worden het emotionele welzijn van Ruth en de overgang naar het ouderschap beoordeeld. Maandelijks vinden er online of live multidisciplinaire prenatale besprekingen plaats. De medische aspecten en interventies van de bevalling worden besproken in een webinar geleid door een verloskundige en gynaecoloog. De verloskundige ondersteunt Ruth bij het opstellen van een gedetailleerd geboorteplan met aandacht voor interventies en emotionele behoeften. Via een app voor zwangere vrouwen, PRinder, selecteert Ruth een groep van zwangere vrouwen. De groep komt bij elkaar in het gezondheidscentrum en ze hebben een videogesprek met een verloskundige aan het einde van elke online meeting. Ruth bevalt in het geboortecentrum. Eén week, zes weken en twaalf maanden na de bevalling bespreekt de verloskundige het welzijn en de kwaliteit van leven van Ruth met haar. Ruth evalueert de bevalling en haar intrapartum zorg met de verloskundige, gynaecoloog en huisarts tijdens een gezamelijke nacontrole. Postpartum groepszorg wordt geboden tot een jaar na de bevalling, waarbij gastsprekers onderwerpen bespreken als vaccinatie, inbakeren, co-sleeping, seks en anticonceptie.De opleiding tot verloskundige duurt vier jaar. De helft van het programma bestaat uit interdisciplinair leren met studenten verpleegkunde, psychologie, maatschappelijk werk en geneeskunde. Interdisciplinaire probleem gestuurd onderwijs scenario’s worden gecombineerd met een transdisciplinaire academische journal club’s rond hetzelfde onderwerp, met het oog voor de fysiologie, sociologie en complexiteit. Expertise van de beroepsbeoefenaar, praktijkvoering, beleid en richtlijnen worden besproken, inclusief gedeelde besluitvorming op het niveau van de vrouw en haar zorgverlner en op inter- en multidisciplinair niveau.
Discussie
Er zijn theoretische en methodologische strategieën gebruikt om ‘out of the box’ te denken over de huidige Antwerpse verloskundige praktijk en het onderwijs. In opeenvolgende stappen zijn de verloskundige praktijk en het onderwijs in Antwerpen en de contextuele veranderingsfactoren geïdentificeerd, samengevat en gestructureerd volgens hun impact en onzekerheid. Hiermee is een robuuste, methodologisch onderbouwde lacune vastgesteld tussen de manier waarop verloskundige zorg momenteel wordt aangeboden in een moderne samenleving én de behoeften van de perinatale Antwerpse populatie. De onderzoekers zijn ervan overtuigd dat de scenario’s coherent en plausibel zijn, een levendig beeld schetsen en een insprirerend effect kunnen hebben. De scenario’s kunnen gebruikt worden in de verloskundige praktijk en het onderwijs.
Implicaties voor praktijk en onderwijs
Er zijn twee belangrijke aspecten die de nabije toekomst van de verloskundige praktijk en opleiding benadrukken. Ten eerste de authenticiteit van de verloskundige, met een verschuiving naar een biopsychosociaal zorgmodel met een overeenkomstige werkbelasting en een verschuiving naar continuïteit van zorg, tot en met het eerste jaar na de bevalling. Ten tweede speelt het digitale aanpassingsvermogen van de verloskundige in de zorg voor de vrouw en met collega's van andere disciplines een centrale rol. De manier waarop technologie in dit scenario is verwerkt is realistisch haalbaar in de verloskunde, maar er is geen garantie dat deze scenario's binnen tien jaar werkelijkheid zullen worden.
Het scenario Joining & Sharing Forces laat het aspect van menselijke verbinding zien, zowel tussen de vrouw en de verloskundige als tussen de vrouw en haar ondersteunende sociale netwerk, en tussen de verschillende zorgverleners. Het koesteren van de menselijke verbinding en het aangaan van relaties past in de filosofie van vrouwgerichte zorg 6. Het scenario dat beschreven is beschrijft geïntegreerde zorg. Voor het implementeren van een dergelijk scenario is het belangrijk om de autonomie van de verschillende zorgverleners te behouden en interprofessioneel onderwijs te implementeren. 20 De noemer van alle scenario’s lijkt erop te wijzen dat een emancipatoire verschuiving onder verloskundigen nodig is voor een verloskundiggeleid zorgmodel maar ook voor geïntegreerde zorgmodellen met gelijkwaardheid tussen zorgverleners. Verloskundigen alleen kunnen geen verandering bewerkstelligen, omdat hiervoor sociale, interprofessionele en politieke relaties en samenwerking nodig zijn. 21 Interprofessionele samenwerking heeft ook betrekking op onderwijs met gelijkaardige veranderingen in de curricula voor bachelor- en masteronderwijs.
Beperkingen
De scenario’s bevatten inhoudelijke informatie voor transformatie, inspiratie en richting voor verandering, maar zijn bedoeld als navigatiehulpmiddel. Er is een theoretisch aannemelijkheidsgerichte benadering gebruikt. Deze aanpak mist een kant-en-klaar plan en een gedetailleerde richtlijn voor de organisatie van de geboortezorg en werkdruk. 17 De ontwikkeling van een meer gedetailleerd plan en strategie vereist verdere discussie, dialoog en onderzoek. 11, 15, 17 Hoewel de onderzoekers geloven dat de scenario’s een realistische en haalbare presentatie geven van de nabije toekomst, zijn ze zich er ook van bewust dat onze scenario’s nogal extreme situaties kunnen presenteren die ambiguïteit kunnen creëren. Hoewel netwerken zijn geraadpleegd om de geïdentificeerde variabelen en hun positie in de matrix te verifiëren, kunnen de percepties, subjectieve ideeën en gedachten van de onderzoekers voor vertekening hebben gezorgd. 15 Antwerpen is gekozen als onze indicatieve casus, ervan uitgaande dat er wereldwijd vergelijkbare steden zijn die met een vergelijkbare complexiteit te maken hebben. De generaliseerbaarheid van de scenario’s is echter beperkt tot steden met een vergelijkbare populatie als Antwerpen en met geboortezorg in vergelijkbare zorgsettingen waar verloskundiggeleide zorgmodellen niet de norm zijn.
Conclusie
De scenarioplanning-methode heeft plausibele toekomstperspectieven opgeleverd voor de verloskundige praktijk en onderwijs. Verloskundige authenticiteit in een biopsychosociaal zorgmodel en digitaal aanpassingsvermogen vormen een duidelijke richting voor transformatie, verandering en strategische focus. Deze studie is een theoretische oefening, maar een sterk middel voor diepgaande discussie onder (student)verloskundigen. Verder onderzoek en uitwerking van pragmatische organisatorische details en planningsstrategieën is nodig om deze oefening om te zetten in voorbereidende gesprekken om de geboortezorg te herorganiseren rekening houdend met de trends en ontwikkelingen van de komende jaren.
Bronnen:
1. Jepsen I, Juul S, Foureur M, Sørensen EE, Nøhr EA. Is caseload midwifery a healthy work-form? – A survey of burnout among midwives in Denmark. Sexual & Reproductive Healthcare. 2017;11:102-6.
2. Jepsen I, Mark E, Foureur M, Nøhr EA, Sørensen EE. A qualitative study of how caseload midwifery is experienced by couples in Denmark. Women and Birth. 2017;30(1):61-9.
3. Kingwell EL, Butt J, Leslie G. Maternity high-dependency care and the Australian midwife: A review of the literature. Women Birth. 2017;30(2):73-7.
4. Carman JM, Shortell, S. M., Foster, R. W., Hughes, E. F., Boerstler, H., JL, O. B., & O'Connor, E. J. Keys for successful implementation of total quality management in hospitals. . Health Care Manage Rev. 2010;35(4):283-93.
5. Lemieux‐Charles L, & McGuire, W. L. What do we know about health care team effectiveness? A review of the literature. Med Care Res Rev. 2006;63(3):263-300.
6. Fontein-Kuipers Y, de Groot R, van Staa A. Woman-centered care 2.0.: Bringing the concept into focus. European Journal of Midwifery. 2018;2(5):1-12.
7. Fontein-Kuipers Y, Kogels E, Kolukirik G. How the Topic ‘Transition to Parenthood’ Relates to the Learning and Role Expectation of Dutch Student Midwives Who-Are-Mothers. Journal of Social Sciences and Humanities. 2018;1:1-8.
8. Kuipers J, Van Leugenhaege L, Van de Craen N, Van den Branden L, Bleijenbergh R, Mestdagh E, et al. Factors influencing the maternal life balance of Flemish mothers, a cross-sectional study. Applied Research in Quality of Life. 2019.
9. Stad Antwerpen. Stad in Cijfers: dashboard Antwerp2020 [Available from: https://stadincijfers.antwerpen.be/dashboard/demografie.
10. Whittington R. Putting Giddens into action: social systems and managerial agency. J Manag Stud. 1992;29:693-712.
11. Rowland N, Spaniol M. Social foundation of scenario planning. Technological Forecasting & Social change. 2017;124:6-15.
12. Spaniol MJ, Rowland NJ. Defining scenario. Futures Foresight Sci. 2019;1(1).
13. Bradfield R, Cairns G, Wright G. Teaching scenario analysis—An action learning pedagogy. Technological Forecasting and Social Change. 2005;100:44-52.
14. Postma TJBM, Liebl F. How to improve scenario analysis as a strategic management tool? Technological Forecasting and Social Change. 2005;72(2):161-73.
15. Ramírez R, Selin C. Plausibility and probability in scenario planning. Foresight. 2014;16(1):54-74.
16. Stad Antwerpen. De Grote Verbinding: Akkoord voor de bestuursperiode van 2019 tot 2024. In: Antwerpen S, editor. Antwerpen2019.
17. Ramírez R, Wilkinson A. Rethinking the 2X2 scenario method: grid or frames? Technological Forecasting and Social Change. 2014;86:254-64.
18. Spaniol M, Rowland N. The scenario planning paradox. Futures. 2018;95:33-43.
19. Van Notten W, Sleegers A, van Asselt M. The future shocks: On discontinuity and scenario development. Technological Forecasting and Social Change. 2005;72(2):175-94.
20. Murray-Davis B, Marshall M, Gordon F. What do midwives think about interprofessional working and learning? Midwifery. 2011;27(3):376-81.
21. Perdok H, Jans S, Verhoeven C, van Dillen J, Batenburg R, Mol BW, et al. Opinions of professionals about integrating midwife- and obstetrician-led care in The Netherlands. Midwifery. 2016;37:9-18.
Verstoord gevoelsvermogen bij bekkenbodemproblematiek
Tekst: Gert A. Klabbers, Petra M. Bouwman, Marjolein Dekker, J. Willem Hagg, Renske R. Harte-Sluman, Chantal Spil en Robert H. de Vos, 2023-3
Een zwangerschap heeft invloed op het bekken van de zwangere vrouw. De ene vrouw heeft hiervan meer last dan de andere. Voor het gehele bekken zijn volgens Stichting Bekkenbodempatiënten meer dan dertig soorten problemen te omschrijven – wel én niet gerelateerd aan een zwangerschap. Hierbij spelen medische en psychologische problemen een rol als oorzaak en gevolg. Bij al deze bekkenbodemproblemen kan er sprake zijn van een verminderd gevoelsvermogen, wat een indicatie is voor haptotherapie.

Verstoord gevoelsvermogen
Een verstoord gevoelsvermogen kun je duiden met het voorbeeld van het geven van een hand zonder gevoelsmatige betrokkenheid; een metafoor voor andere situaties in menselijk contact. De hand van de ander wordt bijvoorbeeld wel geschud of geknepen, maar de hand van de ander en de persoon daaraan vast worden niet echt gevoeld. Men laat zichzelf niet voelen en men neemt ook zichzelf niet voelend waar. Het gaat hierbij om de ontbrekende gevoelsmatige betrokkenheid. Als dit onbedoeld en ongewenst optreedt, en bij meer dan alleen het geven van een hand, dan is er mogelijk sprake van een zogenoemd verstoord gevoelsvermogen, wat onderzocht en behandeld kan worden door een gezondheidszorg(GZ)-haptotherapeut.
‘Mensen kunnen zichzelf voelend waarnemen, gevoel hebben voor de ruimte om zich heen en gevoel hebben voor andere mensen’
Restrain Internal Sensitive Participation (RISP)
Een specifiek voorbeeld van zo’n verstoord gevoelsvermogen rondom vaginaal onderzoek is door Gert Klabbers (2014) gelabeld als RISP. ‘Als een zwangere vrouw vaginaal onderzocht wordt, kan zij zich ongemakkelijk voelen, ook al begrijpt ze de noodzaak van zo’n fysiek onderzoek. De zwangere vrouw zal haar lichaam (het object) laten onderzoeken, maar proberen om er gevoelsmatig zo min mogelijk bij betrokken te zijn door zich op het moment van toucheren, gevoelsmatig terug te houden.’ Wanneer er sprake is van een permanente RISP en daardoor een belemmering in het normale functioneren, kun je spreken van een verstoord gevoelsvermogen. Dat kan indicatie zijn voor haptotherapie (Klabbers, 2020).
Haptotherapie
Om een patiënt bewust te maken van zijn/haar gevoelsvermogen en deze aan den lijve te laten ervaren, maakt de GZ-haptotherapeut gebruik van inzichtgevende gesprekken, vaardigheidsoefeningen en affectieve aanraking. (Plooij, 2005; Vereniging van Haptotherapeuten, 2023). Een mogelijke vorm van affectieve aanraking is hapto-educatie (Klabbers, 2021): het overdragen van ervaringsgerichte kennis om de patiënt op methodische wijze vertrouwd te laten worden met het zich openen- en sluiten voor gevoelsindrukken, en om de patiënt kennis te laten maken met het zichzelf voelend waarnemen en voelbaar aanwezig zijn, gevoel hebben voor de ruimte om zich heen en voor andere mensen.
Affectieve aanraking in haptotherapie
Een haptotherapeutische aanraking is niet hetzelfde als een aanraking in het dagelijks leven. De aanraking onderscheidt zich van medisch palperen en het objectiverend voelen van (ont)spanning, en kenmerkt zich door het aanvoelen en waarnemen of de patiënt zichzelf, ook lichamelijk, bewust voelend waarneemt. Daarnaast heeft een haptotherapeutische aanraking als doel om de patiënt in contact te brengen met zijn/haar lichamelijke- en innerlijke voelen, waarbij affectiviteit en affectief aanraken centraal staan (Klabbers, 2018, 2020; Plooij, 2007, 2010, 2017; Veldman, 2007).
Haptotherapie bij bekkenbodemproblematiek
Bij bekkenbodemproblematiek is haptoeducatie niet zo eenvoudig, want lichaamsgerichte aandachtsoefeningen zijn vaak beladen en aanraking van de patiënt zijn/haar bekkenbodem door de therapeut is nooit acceptabel.
Basispresentie
Mensen kunnen zichzelf voelend waarnemen, gevoel hebben voor de ruimte om zich heen en gevoel hebben voor andere mensen; zij kunnen invoelen, aanvoelen, doorvoelen, meevoelen en zij kunnen innerlijke gemoedsbelevingen bij zichzelf en bij de ander gewaarworden (Klabbers, 2020). Voor deze gevoelsvermogens kent haptotherapie specifieke definities, waarvan het in haptotherapie zogenoemde begrip ‘basispresentie’ zal worden toegelicht als inleiding op de hierna beschreven casus. Present zijn is dáár zijn, in de wereld zijn, aanwezig zijn met expressie van zichzelf in verbondenheid met de wereld en het leven. Mensen die gevoelsmatig aanwezig zijn (present zijn) in hun basis, voelen een innerlijke zekerheid waardoor zij de moed hebben om zichzelf te zijn; zelfs in de aanwezigheid van anderen en zij kunnen hun grenzen en verlangens uiten op een natuurlijke manier (Veldman, 2007). De aanname is dat basispresentie RISP vermindert en de gevoelsmatige betrokkenheid vergroot.
'Ik voel minder leegte in mijn buik en begrijp nu hoe belangrijk gevoelsmatige betrokkenheid is tijdens de bevalling'
Casus
Een 28-jarige vrouw werd in de twintigste week van haar tweede zwangerschap door haar verloskundige verwezen voor haptotherapie in verband met bevallingsangst. Zij had een Wijma Delivery Expectancy Questionnaire (WDEQ)-score 107, wat betekent dat zij extreem angstig was voor de bevalling (Wijma, Wijma & Zar, 1998). Lichamelijk waren er geen bijzonderheden; ze voelde zich kerngezond. Tijdens de intake keek de vrouw naar haar buik, maar leek daar gevoelsmatig niet bij betrokken te zijn. Zij gaf aan dat haar buik het niet kon verdragen om aangeraakt te worden. Het doel van haptotherapie was om vertrouwd te raken met het ervaren van de eigen lichamelijkheid die nodig is voor het aanleren van het juiste gebruik van de abdominale druk tijdens het persen, opvangen van de weeën en het omgaan met pijn tijdens de bevalling.
Openen en sluiten
Cliënt: ‘Na de eerste zwangerschap voelde ik leegte en hoewel mijn buik nu vol is van een nieuwe zwangerschap, voel ik nog steeds ook leegte in mijn buik.’ Toen haar werd geleerd om het verschil te voelen tussen affectieve toewending en afwending van het contact met (de hand van) haar man, zei ze: ‘Wanneer ik het contact met zijn hand op mijn buik voel, voel ik ook de zachtheid weer in mijn buik. Het is verrassend leuk om te leren en ik ben blij dat ik mij nu zo voel.’ Er werd benadrukt dat dit vermogen om contact te maken met haar man en zijn hand, haar eigen vermogen is en dat ze een keuze heeft om zich te openen en te sluiten voor gevoelsindrukken.
Richtingsgevoel bij het persen
De eerste keer dat het persen werd geoefend, blies de cliënt haar gezicht op en perste ze in alle richtingen, behalve naar haar bekkenbodem. De techniek werd verbeterd, zodat het persen meer effectief zou kunnen zijn tijdens de uitdrijving. Dit gaf zelfvertrouwen. Vervolgens leerde ze om gevoelsmatig betrokken te zijn tijdens het persen.
Opvangen van de weeën en omgaan met pijn
Om haar gevoelens over de aanstaande geboorte van haar kindje uit te drukken, zei de zwangere vrouw na een aantal sessies: ‘Ik weet nog niet hoe, maar als ik aan de aanstaande bevalling denk, krijg ik het gevoel dat er een weg lijkt te zijn.’ Haar man leerde dat hij in staat was om haar gevoelsmatige betrokkenheid met zijn affectieve aandacht te wekken. Dit hielp haar om beter om te gaan met de oefening van het omgaan met pijn. Uiteindelijk werd het duidelijk dat zij geen angst had voor de pijn, maar voor het controleverlies tijdens de bevalling. Haar man leerde om zijn vrouw te steunen, wat hem het gevoel gaf dat hij een bijdrage kon leveren. ‘Tijdens de eerste bevalling verkrampte ik tijdens de weeën en tussendoor probeerde ik wanhopig om te ontspannen. Nu realiseer ik mij dat ik ook tijdens de weeën kan ontspannen en actief kan meewerken. Ik voel minder leegte in mijn buik en begrijp nu hoe belangrijk gevoelsmatige betrokkenheid is tijdens de bevalling.’ Als bijkomend resultaat, leek er een harmonieuze relatie tussen de ouders onderling en tussen de ouders en hun kind te zijn ontstaan.
Bevalling
Er volgde een ongecompliceerde vaginale thuisbevalling, die begeleid werd door een eerstelijnsverloskundige. Na veertig minuten persen werd een gezond kind geboren. Een dag na de bevalling stuurde de cliënt haar therapeut een bericht: ‘Wie had gedacht dat dit zo snel zou gebeuren. Ik ben nog steeds in de war, maar onze baby doet het goed. Omdat ik deze verloskundige niet kende, moest ik tijdens de bevalling zelf vertellen hoe ik mij voelde en wat ik wilde. Het ging heel erg goed. Het was heel verrassend en zelfs bevrijdend dat ik voor mezelf durfde op te komen.’
Discussie
In een veilige therapeutische omgeving kon de patiënt zelf explorerend haar gevoelsmatige betrokkenheid bij zichzelf en met elkaar (her)ontdekken. De GZ-haptotherapeut zorgde voor een contact, waarin de patiënt zich veilig en vertrouwd voelde en waarin een ontmoeting kon plaatsvinden. In dit contact was er ruimte voor de patiënt om ervaring op te doen met de uitgangspunten en werkwijze van haptotherapie, de betreffende therapeut als persoon, de eigen vermogens van de tast en de contactuele gevoelsvermogens, de samenhang tussen het omgaan met zichzelf en anderen, en hoe dat lichamelijk werd ervaren. Bij dit alles speelde de GZ-haptotherapeut als persoon een rol, want het ging niet alleen om de ervaringsoefeningen, maar ook om door wie en hoe de patiënt werd begeleid. Als zodanig was het ook voor de GZ-haptotherapeut zelf van belang om basispresent te zijn. Een kernwaarde van haptotherapie is het herstellen van het vermogen om te voelen. Er mag dus verondersteld worden dat de behandeling van verstoord gevoelsvermogen medebepalend is voor de meerwaarde van haptotherapie bij bekkenbodemproblematiek.
Deze casus zal mogelijk niet direct herkend worden als bekkenbodemproblematiek, omdat er niet specifiek iets aan de hand was met de bekkenbodem zelf. In dit geval ging het om het hele buikgebied waar de bekkenbodem onderdeel van is. Als er over de buik gesproken wordt, dan gaat het vaak over de voorzijde van de buik. Maar de buik heeft ook een achterzijde (rug), een bovenzijde (diafragma), en een onderzijde (bekkenbodem). Klachten in en rondom het buikgebied die veelal door patiënten worden genoemd als ze bij de GZ-haptotherapeut komen, zijn onder andere pijn in de rug, stijve wervelkolom en bekken, verhoogde diafragmaspanning die soms ook tot hyperventilatie leidt, een leeg buikgevoel, een pijnlijke buik en misselijkheid, een spanningsgevoel in de buik, en onvoldoende gevoelsmatige betrokkenheid bij de eigen bekkenbodem (RISP) (Klabbers, 2020). Bij doorvragen blijkt vaak dat er sprake
is van meerdere klachten. De auteurs van dit artikel hebben in hun praktijk gemerkt dat daarbij ook bijna altijd sprake is van permanente RISP.
Conclusie
In de klinische praktijk blijkt haptotherapie een waardevolle aanvullende therapie te zijn voor mensen met bekkenbodemproblematiek. Om het positieve effect van haptotherapie bij bekkenbodemproblematiek wetenschappelijk te bevestigen is er meer klinisch onderzoek nodig onder een grotere groep patiënten.
Dr. Gert A. Klabbers
GZ- haptotherapeut
praktijk@gertklabbers.nl
Therapiecentrum Ietje
Kooistraweg 25
7311 GZ Apeldoorn
Binnen een dag gevuld
Tekst: VRHL Content en Creatie, 2023-2
Fotografie: De Beeldredacteur
‘Het laat zien dat deze master verloskunde heel gewild is'
Sinds 2020 spreken we erover. En als je bedenkt welke stappen in de tussentijd zijn gezet, is het ongelofelijk dat hij er nu staat; de Master of Science Verloskunde. In september gaat hij van start met dertig enthousiaste – en zeer diverse – verloskundigen. Marianne Nieuwenhuijze (hoogleraar Midwifery/Fysiologische Verloskunde en Lector Midwifery in Maastricht) en Carola Groenen (opleidingsmanager van de master) blikken terug en vooruit.
In het kort; wat ging eraan vooraf?
Marianne: ‘Net als de KNOV, zien we als verloskunde academies al langer hoe de taken van verloskundigen zich uitbreiden en hoe daar andere kennis en competenties voor nodig zijn. Het bleek voor de individuele opleidingen niet makkelijk om een master duurzaam neer te zetten. Uiteindelijk hebben we een aantal prominenten uit het onderwijs en de zorg gevraagd een advies te geven over wat voor master nodig is voor onze beroepsgroep. Zij kwamen tot de conclusie dat er een gezamenlijke master moest komen, die op het snijvlak ligt van het praktische van hbo en het theoretische van wetenschap. Om deze samenwerking de grootst mogelijke kans van slagen te geven, wilden we dat alle opleidingen eigenaar van de master zouden worden. En dus werd het een Joint Degree. Als start van dit traject hebben we in 2020 met de verloskunde-academies en de KNOV een gezamenlijke visie over de noodzaak van een master ontwikkeld. In een volgende stap hebben we aan het ministerie aangetoond dat er in het werkveld een duidelijke behoefte was aan deze master.’
Carola: ‘Marianne noemt het begrip ‘Joint Degree’ even snel, maar het is veelomvattend om een master te ontwikkelen met drie opleidingen, drie lectoraten of onderzoeksgroepen en drie hogescholen. We moesten de inhoud van het curriculum ontwikkelen en tegelijkertijd een goede organisatorische inbedding van de master bewerkstelligen. Daarnaast was er afstemming tussen de colleges van bestuur van de verschillende hogescholen. Een uitdaging dus, die met veel enthousiasme is opgepakt, omdat iedereen gelooft in deze master. Ik denk dat we met z’n allen trots mogen zijn dat de master er nu staat. En dat dit een master is die breed gedragen wordt en waarvan we weten dat hij van grote waarde is voor de toekomst van de verloskundige en de geboortezorg.’

En wat voor een master is het?
Carola: ‘Het is een Master of Science met een praktische insteek, die opleidt voor aanvullende rollen rondom innoveren, leiderschap en onderzoek. We werken veel met praktijkvoorbeelden en met opdrachten die studenten vanuit hun praktijk, organisatie of regio meenemen en waarvan ze de uitkomsten weer terug kunnen brengen naar het werkveld. Het is een duale studie geworden; twintig uur per week studeren en de rest aan het werk blijven in de verloskundige zorg. Een belangrijk onderdeel gedurende de twee jaar, is de verdere professionele ontwikkeling van de student zelf, als verloskundig zorgverlener in het brede veld van de geboortezorg. Iedere student werkt aan de eigen ontwikkeling van persoonlijk en professioneel leiderschap.’
Marianne: ‘Er wordt regelmatig gevraagd wat het verschil is met de master in Rotterdam. De Master Physician Assistant in Rotterdam leidt op tot het beroep van Physician Assistant (PA) met subspecialisatie klinisch verloskundige en is gericht op brede medische kennis en vaardigheden, wetenschap en professionalisering in de gehele (verloskundige) keten. In de nieuwe masteropleiding ligt een belangrijke focus op het nemen van de leiding in vernieuwingstrajecten, op het vervullen van bestuurlijke taken binnen werkgroepen en op het kunnen starten en uitvoeren van een promotietraject. Je ontwikkelt de (wetenschappelijke) kennis, vaardigheden en stevigheid om hoogwaardige verloskundige zorg te bieden zowel in de verloskundigenpraktijk als in de kliniek. Deze master is puur gericht op de verloskunde en gaat minder over vaardigheden aan het bed.’
Carola: ‘We beginnen de opleiding met twee basismodules. De eerste is advanced midwifery, waarbij de student vanuit een breder perspectief naar de geboortezorg leert kijken. De tweede module gaat in op leiderschap, kwaliteit en beleid; hoe optimaliseer je de kwaliteit van zorg binnen de setting waarin je werkt? Dan volgt een keuzemodule, waarbij studenten kiezen uit sociale verloskunde, organisatie, management en ondernemerschap, innoveren en implementeren of verdiepende onderzoeksvaardigheden. De master thesis kan aansluiten op de keuzemodule, maar er blijft ruimte voor een andere insteek. Al met al hebben de studenten behoorlijk wat keuze in de samenstelling.’
Welke kritische vragen krijgen jullie nog meer?
Marianne: ‘Men vraagt zich af of er geen tweedeling zal ontstaan tussen verloskundigen die alleen een bachelor hebben behaald en verloskundigen die de master hebben gevolgd. In directe zorg voor de cliënt is deze eerste groep nog steeds gelijk en zal er dus geen tweedeling ontstaan. De master zorgt voor een ander competentieprofiel dat van pas komt in taken die niet met het directe contact met de cliënt te maken hebben. Dat geeft onze studenten een sterkere positie binnen de integrale geboortezorg waarbij zij ook de kwaliteit van zorg in hun praktijk, in het VSV of in de beroepsgroep een stap verder kunnen brengen.’
‘De master geeft verloskundigen een sterkere positie binnen de integrale geboortezorg waarbij zij ook de kwaliteit van zorg een stap verder kunnen brengen’

Er zijn ook trainingen over soortgelijke onderwerpen en bovendien pakken veel verloskundigen al een leidende rol. Waarom is deze master tóch nodig?
Carola: ‘Trainingen zijn vaak gericht op een specifieke situatie waarin je verdieping zoekt. Onze master leert je methodisch te handelen op een manier die in allerlei situaties en in verschillende fases toepasbaar is. Zie het als een brede verdieping op wetenschappelijk niveau en het aanleren van vaardigheden die in elke complexe situatie van pas kunnen komen.’
Marianne: ‘Verloskundigen nemen inderdaad al veel rollen op zich waar wij in onze master handvatten voor bieden. Het is ook niet dat zij niet in staat zijn om die te vervullen. Met deze master kun je je hierin verder ontwikkelen. Daarnaast verdienen we het als beroepsgroep om met meer verloskundigen een stevigere basis te krijgen waardoor we een gelijkwaardige, zelfverzekerde en wetenschappelijk onderlegde gesprekspartner zijn binnen allerlei samenwerkingsverbanden.’
Een dag nadat de inschrijving opende, was er al een wachtlijst!
Marianne: ‘Ja en dat laat de behoefte aan deze master nog eens zien. We starten in september met een kleine groep van dertig studenten, omdat we de master goed willen neerzetten. Volgend jaar kunnen veertig studenten starten met de master. De aanmeldingen zijn divers; van verloskundigen die net zijn afgestudeerd en meteen door willen, tot verloskundigen die al jaren aan het werk zijn en nu meer verdieping zoeken. Eerstelijns-, tweedelijns- en derdelijnsverloskundigen wisselen elkaar af, met verschillende motivaties; de een wil meer de onderzoekskant op, de ander wil nieuwe competenties ontwikkelen om in de regio toe te passen. Én het zijn verloskundigen uit het hele land.’
Carola: ‘Dat is zo mooi aan deze Joint Degree; het is een Master of Science opleiding voor verloskundigen van alle opleidingen en werkzaam in diverse settings in het hele land. Hoewel de opleiding grotendeels online en in eigen tijd gevolgd wordt, zijn er vier keer per jaar, twee fysieke dagen waarbij we steeds een andere verloskunde academie aandoen.’
Marianne: ‘Ik wil benadrukken hoe bijzonder deze samenwerking is. Alle verloskunde-academies zijn gegroeid met eigen lectoraten en onderzoeksgroepen die nu onderdeel zijn geworden van de master. Zo zijn we gezamenlijk gegroeid naar een Master of Science opleiding. Ik kijk ontzettend uit naar de eerste dag in september. Om onze studenten te betrekken bij alle mooie onderzoeken die we doen. En om daarbij meteen de stap naar de praktijk te maken.’
Meer informatie over de master Verloskunde is te vinden op masterverloskunde.nl.
De impact van rookstatus op maternale en neonatale gezondheidsuitkomsten
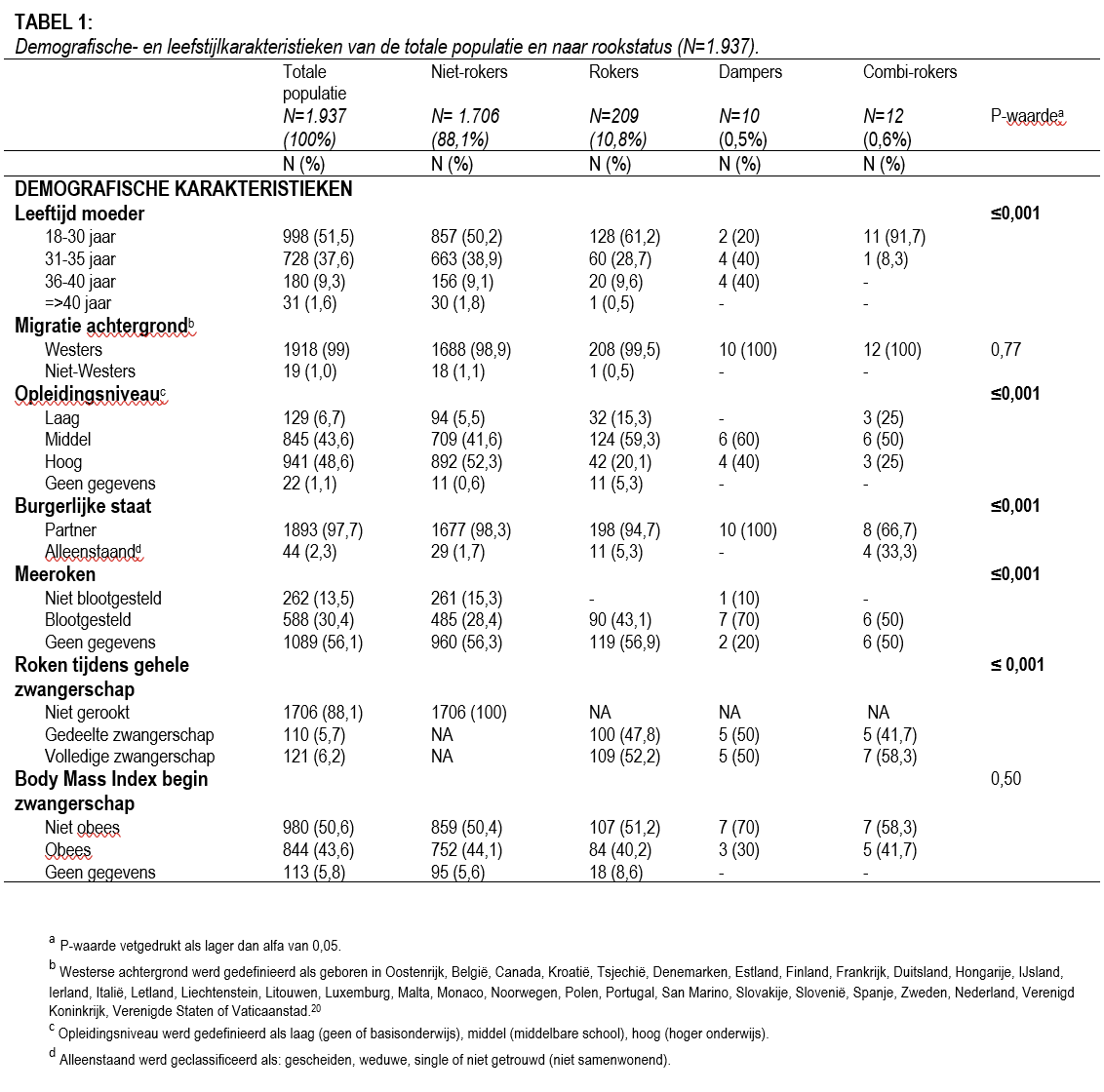
Tekst: Eva P. Timmermans, Eline K. Nanninga, Marlou de Kroon, Marjolein Y. Berger, Esther I. Feijen-de Jong, Jan Jaap H. M. Erwich, Stella Weiland en Lilian L. Peters, 2023-2

Over de impact van het gebruik van een elektronische sigaret (dampen) tijdens de zwangerschap is weinig bekend. Dit onderzoek gaat over de karakteristieken van vrouwen die verschillen in rookstatus en de impact van de rookstatus op de zwangerschap. Met een online vragenlijst zijn vrouwen die de e-sigaret gebruikt hebben (dampers) tijdens de zwangerschap vergeleken met vrouwen die niet rookten en vrouwen die tabakssigaretten (rokers) of een combinatie gebruikten (combi-rokers).
Bij gebruik van een e-sigaret (dampen) komen, net als bij tabakssigaretten, schadelijke stoffen vrij, zoals nicotine, propyleenglycol, glycerol en aldehyden.1 Bij inademing van deze stoffen kunnen de luchtwegen geïrriteerd of beschadigd raken en kunnen er hartkloppingen ontstaan, daarnaast hebben gebruikers een verhoogde kans op kanker.1 Enkele stoffen zijn echter minder schadelijk dan de stoffen van een tabakssigaret en de concentraties hiervan zijn lager.1 Wat betreft de blootstelling tijdens de zwangerschap is bekend dat nicotine een negatieve impact heeft op de hersenontwikkeling.2 Daardoor houdt het verband met cognitieve-, emotionele- en gedragsproblemen, zoals ADHD en leerproblemen bij kinderen.2–5
‘Het is een urgent vraagstuk aangezien dampen door velen wordt gezien als gezond alternatief voor de tabakssigaret’
Er is onvoldoende epidemiologisch bewijs voor de impact van dampen door zwangere vrouwen op de gezondheidsuitkomsten bij moeder en kind. Hierover zijn slechts enkele studies gepubliceerd.6-9 Tot nu toe zijn een matige placenta-ontwikkeling (in dierstudies en laboratoriumonderzoek) en tegenstrijdige uitkomsten op het geboortegewicht (in dierstudies en in observationele studies) beschre-ven als mogelijke effecten van het gebruik van de e-sigaret tijdens de zwangerschap. Daarnaast is er nog weinig bekend over de demografische karakteristieken van Nederlandse zwangere dampers. Vanuit internationale artikelen is bekend dat er in Engeland een hogere damp-prevalentie is onder jonge, van origine Britse zwangeren die in achtergestelde gebieden woonden, vroegtijdige schoolverlaters waren (<18 jaar) en/of vaker een partner hadden die ook (tabakssigaretten/ e-sigaretten) gebruikte.6 Ierse dampers hadden daarentegen een hogere sociaaleconomische status dan zwangere rokers en zaten qua leeftijd tussen de gemiddelde leeftijd van rokers en niet-rokers in.7
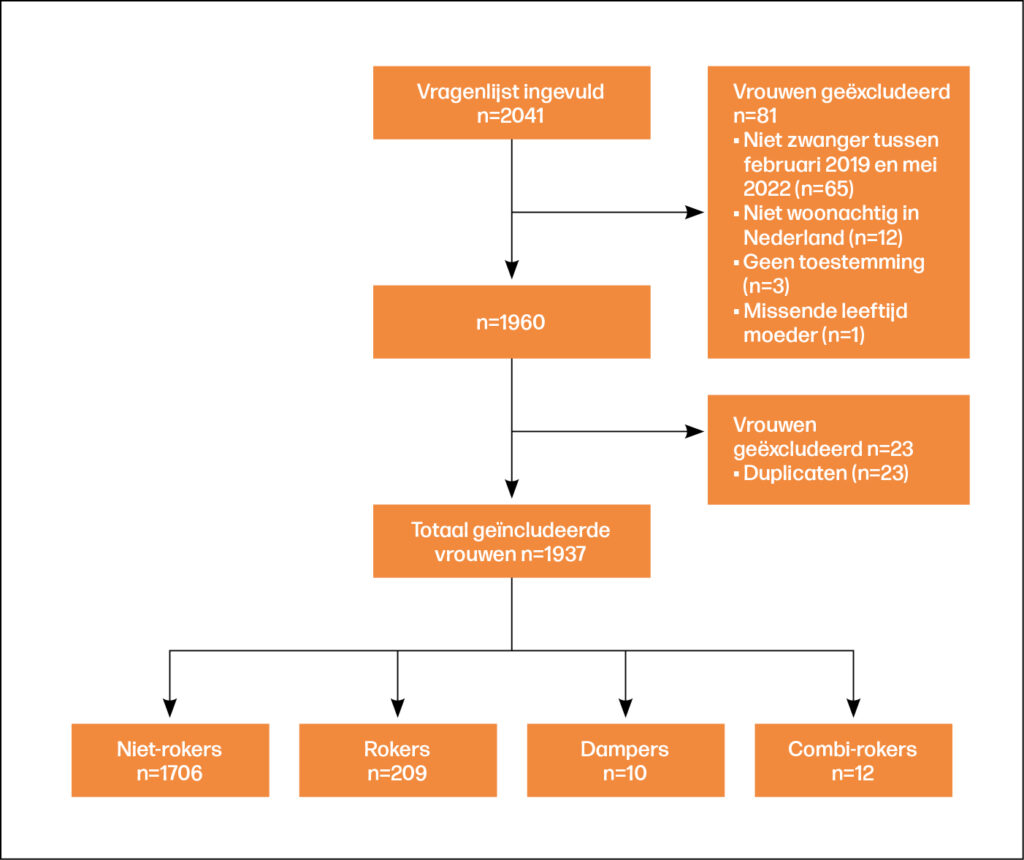
Verschillen in rookstatus
Informatie over de karakteristieken van dampers en over de impact van het dampen tijdens de zwangerschap is belangrijk voor het opstellen van beleid over advisering ten aanzien van het dampen tijdens de zwangerschap. Daarnaast kan het ondersteunen bij voorlichting door geboortezorgverleners aan zwangere vrouwen. Het is een urgent vraagstuk aangezien het dampen door velen wordt gezien als een gezond alternatief voor de tabakssigaret. Het gebruik neemt sinds 2021 toe.10,11 Daarnaast stelt het Nationaal Preventie-akkoord als doel dat in 2040 alle kinderen opgroeien zonder contact met rokers en/of rook.12 Het doel van het onderzoek is het beschrijven van karakteristieken van vrouwen die verschillen in rookstatus en de impact van roken en dampen tijdens de zwangerschap.
Methode
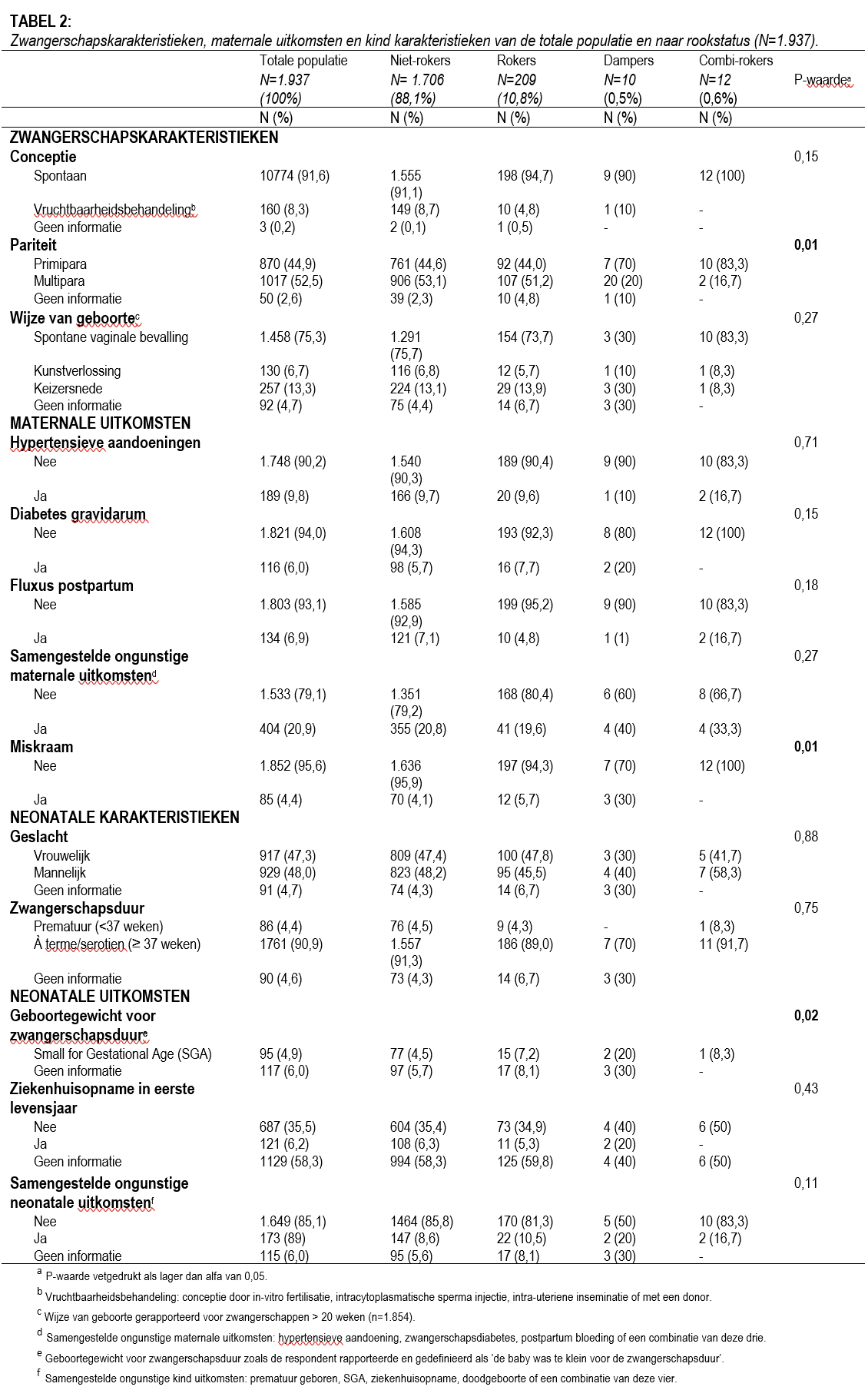
Dit onderzoek betreft een dwarsdoorsnede onderzoek, waarbij de gezondheidsuitkomsten van moeder en kind zijn vergeleken tussen vrouwen die verschilden in rookstatus. Het ging hierbij om vier groepen: niet-rokers, rokers, dampers en combi-rokers. Inclusiecriteria voor deze studie waren vrouwen van wie de zwangerschap was geëindigd tussen februari 2019 en februari 2022, ouder dan 16 jaar zijn, in Nederland woonden tijdens hun zwangerschap en de Nederlandse taal beheersten. Vrouwen werden geëxcludeerd als er gegevens over de inclusiecriteria en/of de rookstatus ontbraken en/of indien er door de respondenten geen toestemming gegeven werd voor het gebruik van de gegevens. De online vragenlijst was te bereiken via een link en een QR-code op een poster, en werd verspreid via Nederlandse verloskundigen en consultatiebureaus, verschillende online fora (zoals Zwangerenportaal), Facebook-pagina’s gericht op zwangere vrouwen, bijeenkomsten van zorgmedewerkers en diverse vape-shops. Dataverzameling was tussen maart 2020 en mei 2022. De vragenlijst bestond uit 90 vragen, waarvan 22 open en 68 gesloten vragen. Data werden verzameld via Google Forms©. De vragenlijst bevatte gegevens over demografische karakteristieken (leeftijd van de moeder, migratieachtergrond, opleidingsniveau, burgerlijke staat), de body mass index (BMI), rookgedrag, zwangerschapskarakteristieken en maternale- en neonatale uitkomsten. De vragen over rookgedrag bevatten rookstatus (niet-rokers, rokers, dampers en combi-rokers), de mate van het gebruik, de duur van het roken, de periode van de zwangerschap (en voor de zwangerschap) waarin gebruikt werd en het nicotinegehalte van de e-sigaret indien van toepassing. Ook werd informatie verzameld over de blootstelling aan meeroken. Rondom de zwangerschap werden de conceptiemethode, pariteit en de wijze van de geboorte uitgevraagd. De verzamelde maternale uitkomsten waren: hypertensieve aandoeningen, diabetes gravidarum, fluxus postpartum, miskraam (voor twintig weken zwangerschap). De neonatale uitkomsten waren: small-for-gestational-age (SGA), ziekenhuisopname in het eerste levensjaar.
Statistische analyses
Demografische, levensstijl- en zwangerschaps-karakteristieken, samen met de uitkomsten voor moeder en kind, werden beschrijvend gerapporteerd en gestratificeerd naar rookstatus (niet-rokers, rokers, dampers en combi- rokers). Ongunstige maternale- en neonatale uitkomsten zijn gegroepeerd als samengestelde dichotome variabelen. Deze ongunstige maternale uitkomsten (hypertensieve aandoeningen, zwangerschapsdiabetes en/of postpartum bloedverlies)13-15, en ongunstige neonatale uitkomsten (vroeggeboorte, SGA, ziekenhuisopname en/of doodgeboorte)16–19 zijn geassocieerd met roken, en zouden ook met dampen kunnen samenhangen. Statistische verschillen werden berekend met de Chi-kwadraattoets of Fisher’s exact test. Een P-waarde van <0,05 werd gedefinieerd als statistisch significant en alle statistische analyses werden verricht met SPSS 25© (SPSS Inc., Chicago, IL, USA).
Resultaten
De vragenlijst werd ingevuld door 2.041 respondenten. In totaal werden er 104 respondenten geëxcludeerd om de volgende redenen: niet zwanger tussen februari 2019 en februari 2022 (n=65), niet woonachtig in Nederland (n=12), geen toestemming voor gebruik van de data voor analyse (n=3), ontbrekende data over de leeftijd van de moeder (n=1) en het dubbel invullen van de vragenlijst (n=23). In totaal werden 1.937 vrouwen geïncludeerd in deze studie. De geïncludeerde vrouwen verschilden in rookstatus: 88,1% niet-rokers (n=1.706), 10,8% rokers (n=209), 0,5% dampers (n=10) en 0,6% combi-rokers (n=12). De meerderheid van de dampers was 31 jaar of ouder, terwijl de meerderheid van de vrouwen in de andere subgroepen jonger dan 31 jaar was. Dampers waren bovendien hoger opgeleid dan rokers, terwijl combi-rokers een vergelijkbaar opleidingsniveau hadden als rokers. Vergeleken met niet-rokers, werden de rokers, dampers en combi-rokers vaker blootgesteld aan meeroken. Het nicotinegehalte in de e-sigaretten varieerde tussen de dampers en combi-rokers. Van de tien dampers, gebruikten er drie e-sigaretten zonder nicotine (30%), en zeven vrouwen gebruikten e-sigaretten met een lage dosis nicotine (70%). Van de twaalf combi-rokers, gebruikten er drie geen nicotine (25%), zes een lage dosis (50%) en drie vrouwen een hoge dosis (25%). Dampers en combi-rokers waren vaker primipara vergeleken met de andere subgroepen. De proportie miskramen voor twintig weken zwangerschap was hoger bij dampers, vergeleken met de niet-rokers en de rokers; respectievelijk 30%, 4,1% en 5,7%. Bovendien kregen rokers, dampers en combi-rokers vaker een SGA-kind vergeleken met niet-rokers. Vergelijking op de samengestelde maternale- en neonatale uitkomsten gaf geen verschillen. Bekijk de tabellen met resultaten door de code op pagina 26 te scannen.
‘Dampers en combi-rokers waren vaker primipara vergeleken met de andere subgroepen’
Discussie
Bij het vergelijken naar rookstatus werd geobserveerd dat vrouwen die dampten tijdens de zwangerschap gemiddeld ouder, hoger opgeleid en vaker primipara waren vergeleken met niet-rokers, rokers en combi-rokers. Mogelijk kan het hogere aantal primipara verklaard worden doordat vrouwen na de eerste zwangerschap vaker stoppen met dampen, zoals ook bij het gebruik van tabakssigaretten gezien wordt.21 Dampers rapporteerden vaker een miskraam, vergeleken met niet-rokers, rokers en combi-rokers. Deze uitkomst wordt niet gerapporteerd in de literatuur en zou mogelijk een toevalsbevinding kunnen zijn, vanwege het lage aantal dampers in deze studie. Daarentegen is tabak roken tijdens de zwangerschap een bekende risicofactor voor het krijgen van een miskraam.22 De bevindingen zouden kunnen betekenen dat dit ook geldt voor dampers. Ook werd gezien dat dampers vaker SGA-geboren kinderen kregen, vergeleken met niet-rokers, rokers en combi-rokers. Mogelijk wordt dit echter ook (gedeeltelijk) verklaard door de hogere leeftijd van deze groep vrouwen of andere confounders.23 Echter kan dit ook betekenen dat dampen langetermijn-effecten kan hebben voor de gezondheid van deze groep kinderen.24
Sterke punten en beperkingen
Eén van de sterke punten van deze studie is dat ter voorkoming van recall bias de vragenlijst maximaal één jaar na de zwangerschap werd ingevuld. Een ander sterk punt is dat de informatie ten aanzien van het rookgedrag voor de gehele zwangerschapsduur bekend is, aangezien de vrouwen de vragenlijst na de bevalling hebben ingevuld. Een beperking van dit onderzoek is het lage aantal dampers, waardoor de statistische power erg laag was. Daarom zijn in deze studie de karakteristieken en uitkomsten vergeleken tussen vrouwen met verschillende rookstatus en zijn er geen associaties berekend. Een andere beperking van deze studie is dat er sprake zou kunnen zijn van selectiebias bij de online werving, aangezien mogelijk voornamelijk de vrouwen met interesse in deze studie deelnamen.25 Daarnaast zouden vrouwen met geen of weinig ongunstige gezondheidsuitkomsten ervoor gekozen kunnen hebben om deel te nemen aan deze studie, om daarmee hun eigen gebruik te kunnen verantwoorden. Om deze bias te verkleinen, zijn er ook respondenten -geworven via de consultatiebureaus, waar vrijwel alle ouders met hun kinderen naartoe gaan. Ondanks de uitgebreide wervingsstrategieën, werd er maar een relatief kleine groep dampers geïncludeerd. In deze studie was 0,5% damper. Na het meenemen van de combi-rokers werd dit 1,1%. In eerder onderzoek werd gevonden dat 0,4% van de zwangere vrouwen middelen gebruiken zoals de e-sigaret.11 Mogelijk wijst het percentage van 1,1% op selectie bias of een toename van dampende zwangere vrouwen.
Aanbevelingen
Voor het verhogen van de power (voor wat betreft de groep dampende zwangere vrouwen) kan de mogelijkheid voor het combineren van data van verschillende (internationale) studies geëxploreerd worden. Ten behoeve van het verhogen van de aantallen dampers in een vervolgstudie, geven de onderzoekers de suggestie om de registratie van de rookstatus van de zwangere vrouwen in de elektronische dossiers van de verloskundigen en gynaecologen te verbeteren.
‘Tot meer bekend is over het dampen tijdens de zwangerschap, moet het gebruik ervan worden afgeraden’
Conclusie
Allereerst is terughoudendheid nodig vanwege het kleine aantal dampers in deze studie. Bij het vergelijken naar rookstatus werd gezien dat vrouwen die dampten tijdens de zwangerschap gemiddeld ouder, hoger opgeleid, vaker primipara waren en vaker miskramen en SGA geboren kinderen kregen, vergeleken met niet-rokers, rokers en combi-rokers. Deze studie geeft aanleiding meer onderzoek te doen naar de karakteristieken van de dampende zwangere vrouw en naar de relatie tussen het dampen tijdens de zwangerschap en de gezondheidseffecten op moeder en kind. Totdat meer bekend is over het dampen tijdens de zwangerschap, moet het gebruik ervan worden afgeraden. Dit is in overeenstemming met de huidige Nederlandse richtlijn van het Trimbos instituut.26
Deze studie werd mede gefinancierd door ZonMw (subsidienummer 531 003018) als onderdeel van het project Samen Stoppen Samen Sterk, dat zich richt op het verhogen van de implementatie van de Trimbos-richtlijn addendum ‘Behandeling van tabaksverslaving en stoppen-met-roken ondersteuning bij zwangere vrouwen’. Het Engelstalige artikel is gepubliceerd in het International Journal of Environmental Research and Public Health vol. 20, februari 2023. Van de METC is een vrijstelling ontvangen dat het onderzoek WMO-plichtig is (2019/099). De anonimiteit van de respondenten werd gewaarborgd.
Bronnen:
1. RIVM. Wat is een e-sigaret? https://www.rivm.nl/tabak/producten/wat-is-een-e-sigaret
2. Holbrook BD. The effects of nicotine on human fetal development. Birth Defects Research Part C - Embryo Today: Reviews (2016) 108(2) 181-192.
3. Navarro HA, Seidler FJ, Eylers JP, Baker FE, Dobbins SS, Lappi SE, Slotkin TA. Effects of prenatal nicotine exposure on development of central and peripheral cholinergic neurotransmitter systems. Evidence for cholinergic trophic influences in developing brain. Journal of Pharmacology and Experimental Therapeutics (1989) 251(3).
4. Dwyer JB, Broide RS, Leslie FM. Nicotine and brain development. Birth defects research. Part C, Embryo today: reviews (2008) 84(1) 30-44.
5. Batstra L, Hadders-Algra M, Neeleman J. Effect of antenatal exposure to maternal smoking on behavioural problems and academic achievement in childhood: Prospective evidence from a Dutch birth cohort. Early Human Development (2003) 75(1-2) 21-33.
6. Opondo C, Harrison S, Alderdice F, Carson C, Quigley MA. Electronic cigarette use (vaping) and patterns of tobacco cigarette smoking in pregnancy- evidence from a population-based maternity survey in England, MPLoS ONE. (2021)
7. McDonnell BP, Dicker P, Regan CL. Electronic cigarettes and obstetric outcomes: a prospective observational study. BJOG: An International Journal of Obstetrics and Gynaecology (2020) 127(6).
8. Clemens MM, Cardenas VM, Fischbach LA, Cen R, Siegel ER, Eswaran H, Ekanem US, Policherla A, Moody HL, Magann EF, Boysen G. Use of electronic nicotine delivery systems by pregnant women II: Hair biomarkers for exposures to nicotine and tobacco-specific nitrosamines. Tobacco Induced Diseases (2019) 17(June).
9. Cardenas VM, Cen R, Clemens MM, Moody HL, Ekanem US, Policherla A, Fischbach LA, Eswaran H, Magann EF, Delongchamp RR, Boysen G. Use of electronic nicotine delivery systems (ENDS) by pregnant women I: Risk of small-for-gestational-age birth. Tobacco Induced Diseases (2019) 17(May).
10. NOS: Vapes roken op de school-wc; 'Sommige docenten geloven dat het markeerstiften zijn'. 2022.
11. Bommeé J, Walters B, Willemsen M. Smoking in the Netherlands: Key Statistics for 2021; Trimbos-instituut: Utrecht, The Netherlands, 2022.
12. Maatregelen Nationaal Preventieakkoord, Gezondheid en Preventie. Rijksoverheid.nl
13. Dode MAS, Santos IS. Non classical risk factors for gestational diabetes mellitus: a systematic review of the literature. Cadernos de Saúde Pública (2009) 25 (suppl 3).
14. Ouh Y, Lee K, Hoon Ahn K, Hong S, Oh M, Kim H, Won Han S, Joon Cho G. Predicting peripartum blood transfusion: Focusing on pre-pregnancy characteristics. GBMC Pregnancy and Childbirth (2019) 19(1).
15. Wei J, Liu C, Gong T, Wu Q, Wu L. Cigarette smoking during pregnancy and preeclampsia risk: A systematic review and meta-analysis of prospective studies. Oncotarget (2015) 6(41).
16. Zeitlin J, Egorova NN, Janevic T, Hebert PL, Lebreton E, Balbierz A, Howell EA. The Impact of Severe Maternal Morbidity on Very Preterm Infant Outcomes. Journal of Pediatrics (2019) 215.
17. Pineles BL, Hsu S, Park E, Samet JM. Systematic review and meta-analyses of perinatal death and maternal exposure to tobacco smoke during pregnancy. American Journal of Epidemiology (2016). 15;184(2): 87-97.
18. Soneji S, Beltrán-Sánchez H. Association of Maternal Cigarette Smoking and Smoking Cessation with Preterm Birth. JAMA Network Open (2019) 2(4).
19. Banderali G, Martelli A, Landi M, Moretti F, Betti F, Radaelli G, Lassandro C, Verduci E. Short- and long-term health effects of parental tobacco smoking during pregnancy and lactation: A descriptive review. Journal of Translational Medicine. (2015) 15;13: 327.
20. Shvili, J. The Western World. Available online: https://www.worldatlas.com/articles/list-of-western-countries.html (accessed on 8 August 2022).
21. Egebjerg Jensen K, Jensen A, Nøhr B, Krüger Kjaer S. Do pregnant women still smoke? A study of smoking patterns among 261,029 primiparous women in Denmark 1997-2005. Acta Obstetricia et Gynecologica Scandinavica (2008) 87(7).
22. Hyland A, Piazza KM, Hovey KM, Ockene JK, Andrews CA, Rivard C, Wactawski-Wende J. Associations of lifetime active and passive smoking with spontaneous abortion, stillbirth and tubal ectopic pregnancy: A cross-sectional analysis of historical data from the women's health initiative. Tobacco Control (2015) 24(4).
23. Nederlandse Vereniging voor Obstetrie en Gynaecologie (NVOG). NVOG-richtlijn Foetale groeirestrictie (FGR). 2017.
24. Nederlands Centrum Jeugdgezondheid (NCJ). JGZ-richtlijn: Vroeg en/of small voor gestational age (SGA) geboren kinderen. 2013.
25. Lavrakas PJ. Encyclopedia of survey research methods. Sage Publications. Applied Social Research Methods (2008) 1
26. Trimbos Instituut. Addendum Behandeling van tabaksverslaving en stoppen met roken ondersteuning bij zwangere vrouwen. 2017.
Wanneer een zwangerschap gecompliceerd is door rode bloedcel-alloimmunisatie
Tekst: Yolentha M. SlootwegAB, Joke M. KoelewijnBC, Inge L. van Kampa en Masja de HaasBCD, 2023-2
Hemolytische ziekte van de foetus en pasgeborene (HZFP), veroorzaakt door rode bloedcel(RBC)-alloimmunisatie, is tegenwoordig zeldzaam. Slechts een deel van de zwangere vrouwen met RBC-alloimmunisatie, namelijk 290-410/100.000, loopt risico hierop. Onbehandeld kan HZFP leiden tot progressieve foetale anemie, foetale hydrops, asfyxie en perinatale sterfte. Bovendien kan neonatale hyperbilirubinemie, als onderdeel van HZFP, kernicterus veroorzaken, resulterend in neurologische ontwikkelings-stoornissen.1,2,3,4,5,6,7 Er is nog maar weinig bekend over ervaringen van vrouwen met RBC-alloimmunisatie. Inzicht in deze ervaringen kan helpen de zorg beter te laten aansluiten bij de wensen en behoefte van vrouwen met een gecompliceerde zwangerschap door RBC-alloimmunisatie.
Onderzoeksdesign
Kwalitatief verkennend onderzoek werd verricht volgens de principes van de ‘Abbreviated Grounded Theory’.8 Hierbij werden semigestructureerde interviews afgenomen op basis van een topiclijst. Vrouwen met RBC-alloimmunisatie met risico op HZFP, die zwanger waren tussen 2011 en 2018, werden uitgenodigd voor een interview. Om een heterogene groep deelnemers te vormen werd een doelgerichte steekproef getrokken met variatie in: timing van interview (tijdens of na de RBC-geïmmuniseerde zwangerschap); echelon prenatale zorg (eerste, tweede, derde lijn); etniciteit (Nederlandse/niet-Nederlands); en ziekte-ernst. Deelnemers werden geworven via een landelijke studie naar D-immunisatie wanneer zij toestemming gaven voor verder onderzoek. De eerste twee kandidaten werden geworven via de behandelaar in het academisch centrum. Vrouwen werden geïnformeerd dat ze op elk moment konden besluiten af te zien van (verdere) deelname zonder enige uitleg.
Dataverzameling
De topiclijst voor de interviews was gebaseerd op de klinische ervaring van het onderzoeksteam op sensibiliserende concepten zoals ontvangen informatie (kennis), angst rond zwangerschapscomplicaties en coping-mechanismen (gedrag), verwachtingen van zorg (normen en waarden), suggesties voor verbetering van de zorg (intentie). De interviews werden afgenomen door de hoofdonderzoeker en twee studenten verloskunde en vonden plaats bij de deelnemer thuis of op een andere rustige plek. De interviews duurden 30 tot 45 minuten. Ze zijn opgenomen en woordelijk getranscribeerd. Er werden interviews gehouden totdat er geen nieuwe informatie naar voren kwam (datasaturatie).
Analyse
Na het lezen van de transcripten werden deze open, axiaal en selectief gecodeerd zodat de hoofdthema’s zichtbaar werden. Deze werden vastgelegd in zinnen, zoals verwoord door de deelnemers. Tot slot werden verbanden gelegd tussen de verschillende thema’s en werd een kernthema vastgesteld. De hoofdonderzoekers analyseerden de interviewtranscripten. Beiden beoordeelden de bevindingen afzonderlijk, waarna zij tot overeenstemming kwamen. De thema’s werden bevestigd door herhaaldelijk terug te keren naar de oorspronkelijke gegevens; alle resultaten zijn goed terug te voeren op de onderliggende data.
Deelnemers
Na acht interviews werd datasaturatie bereikt. In alle interviews was de vrouw vooral aan het woord, op sommige punten aangevuld door haar partner. Twee vrouwen werden geïnterviewd tijdens hun eerste allo-geïmmuniseerde zwangerschap.
De andere zes vrouwen werden 9-36 maanden na de bevalling geïnterviewd. Vier vrouwen kregen prenatale en/of postnatale zorg in het academisch centrum. Alle deelnemers hebben daarnaast ook eerstelijns en/of tweedelijns zorg ervaren. Zeven vrouwen hadden RhD-immunisatie en één vrouw had een K-immunisatie. In een van de zwangerschappen was een intra-uteriene transfusie (IUT) nodig. Eén van de baby’s kreeg geen RBC-transfusie of fototherapie (tabel 1).
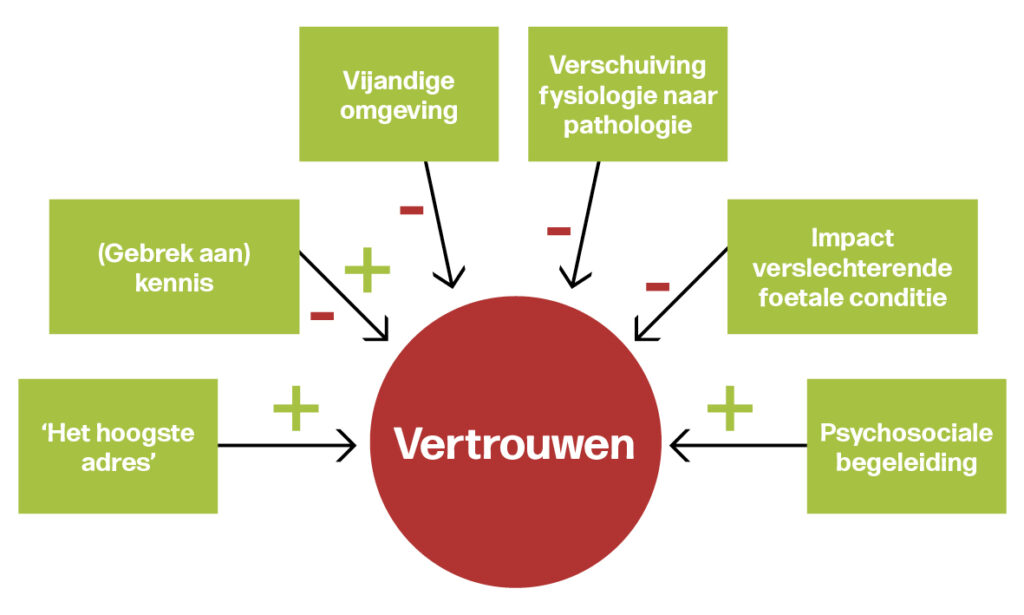
Vertrouwen als kernthema
Er werden zes hoofdthema’s geformuleerd en één kernthema. Dit kernthema was ‘vertrouwen’. Figuur 1 toont deze thema’s en hun onderlinge relatie. Kennis van RBC-alloimmunisatie en de mogelijke complicaties ervan speelt een rol in het vertrouwen van de vrouw in de zwangerschap. Wanneer kennis ontbreekt of niet goed wordt gecommuniceerd, creëert dit onzekerheid. Wanneer de risico’s en prognose van de RBC-alloimmunisatie helder werden gecommuniceerd, nam het vertrouwen in een goed afloop toe. Dit was ook zo wanneer er psychosociale ondersteuning werd geboden. Wanneer het probleem plotseling verergert (impact van verslechterende foetale conditie) neemt het vertrouwen in een goede afloop af, maar zodra de zwangere vrouw zorg krijgt van experts op het gebied van RBC-alloimmunisatie neemt het vertrouwen in een goede afloop van de zwangerschap weer toe. Verder verliest de zwangere vrouw het vertrouwen in haar lichaam (een vijandige omgeving) bij RBC-alloimmunisatie. Het vertrouwen in een normaal verloop van de zwangerschap is verdwenen en een verschuiving van fysiologische zwangerschap naar medische gecompliceerde zwangerschap wordt als ingrijpend ervaren.
Moeilijke materie
De meeste deelnemers vonden het probleem moeilijke materie en vertrouwden bij hun beslissingen volledig op de verloskundige zorgverlener (VZL). De eerstelijns of tweedelijns VZL had echter volgens de deelnemers niet altijd voldoende kennis van het probleem. Hierdoor ontvingen vrouwen op cruciale momenten te weinig of zelfs onjuiste informatie. Citaat 1a is van een deelnemer die telefonisch hoorde dat er RBC-antistoffen waren aangetroffen. De VZL gaf weinig informatie over wat deze uitslag voor haar betekende en benadrukte vooral dat ze zich geen zorgen moest maken (citaat 1a en b). De zwangere vrouw lijkt consequent te hebben vastgehouden aan geruststellende gedachten om met de onzekere situatie om te gaan, mogelijk gevoed door geruststellingen van de VZL. Een andere deelnemer gaf aan altijd gerustgesteld te zijn waarbij de ernst van de situatie werd gebagatelliseerd. Toen de baby toch erg ziek ter wereld kwam, leidde dit tot angst. Ze had zich hier liever op kunnen voorbereiden. Een deelnemer, die drie zwangerschappen heeft doorgemaakt, kreeg na de geboorte van haar tweede kind, dat ernstige bloedarmoede had, van de gynaecoloog te horen dat ze RBC-antistoffen had. De manier waarop ze dit nieuws ontving, was een van de redenen waarom ze voor haar volgende zwangerschap overstapte naar een ander ziekenhuis (citaat 1c en 1d). Verschillende deelnemers hadden liever gezien dat de zorgverleners eerlijk waren over hun kennislacune en een expert of een betrouwbare informatiebron hadden geraadpleegd. Wanneer de VZL direct de eigen grenzen aangaf en de -zwangere vrouw voor meer informatie doorverwees naar de tweede of derde lijn, waren de deelnemers zeer tevreden over de manier waarop ze het slechte nieuws hadden gekregen. Als de zwangere vrouw niet tevreden was met de verkregen informatie, of als deze informatie niet met behulp van bijvoorbeeld een tolk werd verstrekt, ging ze zelf op zoek. Bij sommige vrouwen leidde dit aanvankelijk tot angst. Dit gevoel werd minder als ze informatie kregen van een deskundige of als iemand in hun omgeving met een medische achtergrond hun iets meer uitleg kon geven.
Verschuiving
Twee deelneemsters waren eerder ongecompliceerd zwanger en bevielen thuis. Deze vrouwen voelden zich tijdens de RBC-geïmmuniseerde zwangerschap meer gespannen. Deze zwangerschap was niet langer ‘zorgeloos’, en de zwangere vrouw leefde ‘van week tot week’ en er was meer ‘praktisch gedoe’. Een vrouw voelde tijdens deze zwangerschap meer waardering voor de bewegingen van de foetus. Deelnemers benoemden ook de afhankelijkheid van familieleden om voor hun andere kinderen te zorgen vanwege bezoeken aan of bevalling in het academisch centrum. Drie van hen moesten hun familie geruststellen en voorbereiden op de periode na de geboorte. Enkele deelnemers vonden het idee dat de baby ziek geboren kon worden erg lastig. Verder vonden twee deelnemers het jammer dat de bevalling zou worden ingeleid en dat ze niet thuis in hun eigen omgeving konden bevallen. Bovendien maakten ze zich zorgen over de mogelijkheid tot borstvoeding. Ook durfden vrijwel alle deelnemers een -volgende zwangerschap niet aan (citaat 2a en b). Allen waren erg blij met de regelmatige controles in de tweede of derde lijn, die hun vertrouwen in een succesvolle uitkomst van de zwangerschap herstelden. Ook het gevoel serieus genomen te worden en deskundige informatie te krijgen, droegen bij aan het vertrouwen, al was deze balans erg wankel: wanneer iemand met weinig inhoudelijke kennis een uitslag meedeelde, of wanneer de VZL het patiëntendossier niet goed kende, gaf dat weer spanning en minder vertrouwen. De deelnemers hadden een duidelijke behoefte aan kennis over de verschillende scenario’s die zich kunnen voordoen tijdens de zwangerschap, de bevalling en de neonatale periode. Een betere voorbereiding zorgde voor rust in een stressvolle situatie.
Impact van verslechterende foetale conditie, snelle verwijzing en interventie
Meerdere deelnemers werden doorverwezen naar het tertiair zorgcentrum. Een vrouw vertelde over hoe zij doorverwezen werd om te bepalen of intra-uteriene transfusie nodig was, en dat gebeurde meteen de volgende dag (citaat 3a). Zij raakte van streek en werd overweldigd door de snelheid waarmee de onderzoeken en interventie plaatsvonden. Ze had geen tijd hierover na te denken en volgde daarom het advies van de artsen (citaat 3b). In citaat 3c sprak een andere deelnemer over het moment van doorverwijzing naar de derde lijn. De vrouw had op dat moment behoefte gehad aan meer informatie over de mogelijke behandelingen in het academisch centrum. Die kon ze vinden op de website van het academisch centrum en dat gaf meer rust. De mogelijk plotselinge noodzaak van inleiding van de bevalling en het verloop van de ziekte na de geboorte van de baby waren vooraf niet altijd duidelijk. Sommige deelnemers hadden moeite met de binding met hun baby vanwege de angst om het kind te verliezen. Deelnemers die goede begeleiding van de kinderarts hadden ervaren, hadden vertrouwen in de artsen en behandeling. Inlevingsvermogen en rustige uitleg waren ook hier belangrijk. Bij twee van de deelnemers werd het kind na ontslag ernstig ziek. Door op hun eigen instinct te vertrouwen en om hulp te durven vragen, zorgden ze ervoor dat hun kind snel de juiste zorg kreeg. In één geval betekende dit het vragen van een second opinion in een cruciale situatie.
Vertrouwen in eigen lichaam
Meerdere deelnemers waren door de zwangerschaps-complicatie het vertrouwen in hun lichaam verloren. Zo noemde een vrouw de baarmoeder een ‘vijandige omgeving’. Ze herinnerde zich de opmerking van haar partner na de uitleg door de gynaecoloog (citaat 4a). De vrouw vond het idee om een ‘vijand’ te zijn en tegelijkertijd voor de groei en rijping van het kind te zorgen, onbegrijpelijk (citaat 4b). Door de onzekerheid en het onvoorspelbare verloop van deze aandoening had de geciteerde vrouw minder vertrouwen in het vermogen van haar lichaam om haar kind te beschermen en te laten groeien. Het kind kan op elk moment een interventie nodig hebben. Deelnemers ervoeren angst hun kind te verliezen. Dit voelden zij ook achteraf als men besefte wat er mis had kunnen gaan als er niet tijdig actie was ondernomen (citaat 4c).
Het ‘hoogste adres’
Deelnemers kregen veel informatie en uitleg over de onderzoeken en behandelingen in het academisch centrum, aansluitend bij hun begripsniveau. Ze voelden zich goed bij de onderzoeken die werden uitgevoerd en hadden vertrouwen in de artsen (citaat 5a). Een andere deelnemer gaf aan dat ze zich niet ‘een nummer’ voelde en dat er ruimte was voor emoties, wat ze als positief ervoer (citaat 5b). Ondanks de overwegend positieve waarderingen voor de zorg in het academisch centrum, misten deelnemers praktische informatie over het inleiden van de bevalling en de neonatale zorg (citaat 5c). Een deelnemer, afkomstig uit Syrië, miste een tolk bij het geven van belangrijke resultaten en informatie over therapie.
Psychosociale ondersteuning
Naast het verkrijgen van informatie over het te verwachten beloop van de aandoening en de noodzaak van frequente controles, droegen ook empathie, het gevoel serieus genomen te worden en het vermogen om emoties en ervaringen te delen bij aan vertrouwen in de zwangerschap. Wanneer deze aspecten adequaat aan bod kwamen, kon de deelnemer haar verhaal meer relativeren (citaat 6a). Deelnemers waardeerden de continuïteit van één VZL. Betrokkenheid van de eerstelijns verloskundige, ook als de zwangere vrouw al doorverwezen was naar de tweede of derde lijn, werd gewaardeerd. De verloskundige kan medisch jargon vertalen en helpen om de juiste vragen te stellen, bijvoorbeeld over het te verwachten ziekteverloop of praktische zaken zoals een bevalling in deze specifieke situatie.
Discussie
Het thema ‘vertrouwen’ speelt een centrale rol in de ervaring van vrouwen met een zwangerschap gecompliceerd door RBC-alloimmunisatie. Omstandigheden kunnen de beleving van zwangere vrouwen positief of negatief beïnvloeden. Met name het verstrekken van oprechte, open, juiste en volledige informatie en het ondersteunen van beslissende momenten beïnvloeden het vertrouwen positief. Voorlichting door personen met veel ervaring met RBC-alloimmunisatie, geeft de zwangere vrouw meer vertrouwen. Dit onderzoek geeft een duidelijk beeld van de ervaringen van deelnemers. De zwangerschap wordt niet meer als zorgeloos ervaren en de zwangere vrouw bevindt zich regelmatig in een onzekere situatie vanwege de bedreigde foetale conditie. Om met deze onzekerheid om te gaan, gebruiken vrouwen verschillende coping-strategieën, zoals sociale steun zoeken, meer inzicht en informatie zoeken en proberen te vertrouwen op een positieve uitkomst. Bij de behandeling met intra-uteriene transfusie is de zwangere vrouw volledig aangewezen op de kennis en kunde van de artsen en lijken zij en haar partner slechts een ondergeschikte rol te spelen in de besluitvorming. Alles wordt gedaan ten behoeve van de baby, die lijdt aan de alloimmunisatie van de moeder. Ook blijkt het verloop van de RBC-geïmmuniseerde zwangerschap van invloed op de keuze voor een volgende zwangerschap. Zelfs vrouwen die uiteindelijk geen ziek kind kregen, begrepen dat dit bij een toekomstige zwangerschap totaal anders kan zijn. Dat risico wilden ze niet nemen, of ze wilden niet opnieuw een dergelijke gecompliceerde zwangerschap meemaken.
Kracht en beperkingen
Voor zover de onderzoekers van dit onderzoek bekend, is dit de eerste studie over de zorgervaringen van vrouwen die risico lopen op HZFP. Er werden acht vrouwen geïnterviewd, heterogeen in zwangerschapsduur of tijd na de geboorte van hun laatste kind, etniciteit, ernst van HZFP (variërend van geen tot levensbedreigend ziek) en daarmee gepaard gaan zorgniveau. Datasaturatie werd bereikt wanneer vergelijkbare ervaringen werden gevonden met betrekking tot de geleverde zorg, met name de uitgesproken behoefte aan duidelijke, juiste en volledige informatie, en de relatie tussen de informatie en het vertrouwen van deelnemers in de zorgverlener en het verloop van de zwangerschap. Het relatief brede tijdsinterval (2011-2018), met in elk van de interviews de terugkerende thema’s, laat zien dat de zorg weinig veranderd is door de tijd. Datasaturatie werd snel bereikt, waarschijnlijk doordat dit een vrij specifieke zwangerschapscomplicatie is met een nauw netwerk van experts waarnaar verwezen wordt. De resultaten van dit onderzoek zijn volgens de onderzoekers dan ook generaliseerbaar naar alle zwangere vrouwen met RBC-alloimmunisatie in Nederland. De deelnemers die zorg ontvingen in het academisch centrum werden erop gewezen dat een van de interviewers verloskundige in hetzelfde ziekenhuis was. Dit kan geleid hebben tot een meer positieve reflectie op de zorg in het academisch centrum. Toch voelden ook die deelnemers zich voldoende vrij om verbeteringen in de zorg aldaar voor te stellen.

Eerdere bevindingen en interpretatie
Op basis van evaluatie van vergelijkbare situaties, zoals het informeren van ouders over een positief testresultaat voor een van de ziekten waarop wordt getest tijdens de hielprikscreening, adviseren Moody et al. direct face-to-facecontact tussen het team van specialisten en de familie, continue ondersteuning en de beschikbaarheid van toegankelijke aandoening-specifieke informatie.9 In eerder onderzoek van deze onderzoekers bleek de kennis van verloskundig zorgverleners over RBC-alloimmunisatie en HZFP vaak onvoldoende, terwijl ze zich vaak niet bewust waren van deze kennishiaten.10 Een kennishiaat bij de VZL kan het beste met de zwangere vrouw gedeeld worden. Wanneer de VZL zich bewust is van de grenzen van zijn of haar mogelijkheden en doorverwijst voor een second opinion van het gespecialiseerde team, is deze tekortkoming goed op te lossen. Dit voorkomt angst en onzekerheid bij de zwangere vrouw en haar partner. Dit komt overeen met bevindingen bij andere risicovolle zwangerschappen of zeldzame aandoeningen. Uit een onderzoek bij zwangere vrouwen bij wie het tweelingtransfusiesyndroom werd vastgesteld, bleek dat patiënten beperkte informatie kregen over de gevolgen van de diagnose.11 Ze gingen daardoor zelf op zoek naar informatie. Dit is een coping-mechanisme dat, volgens Fischbein et al., gezinnen helpt om met de onvoorspelbaarheid en emotionele aanpassing om te gaan.11 Toch gaven vrouwen en partners in dit onderzoek aan op deze cruciale momenten meer informatie te willen van een deskundige. Dit kan ook wijzen op een probleem bij het gemakkelijk vinden en toegang krijgen tot kennis van hoog niveau via internet voor zwangere vrouwen met RBC-alloantistoffen. Het academisch centrum heeft gemakkelijk toegankelijke informatie op haar website, en het is voor zowel zwangere vrouwen als verloskundig zorgverleners de moeite waard om deze informatie te raadplegen.
Verschillende studies naar aanbevelingen van ouders over hoe ze te informeren met betrekking tot een uitslag van de screening op pasgeborenen die wijst op een ziekte, suggereren dat het belangrijk is om realistische geruststelling en hoop te bieden, ouders aan te spreken en te ondersteunen tijdens de momenten van angst en om de inhoud eenvoudig te houden, duidelijk en actiegericht.9, 12, 14 Hetzelfde blijkt uit dit onderzoek. De zwangere vrouwen en hun partners gaven ook aan dat ze eerlijke informatie willen over de risico’s van RBC-allo-immunisatie en dat het erg belangrijk is om te weten wat er kan gebeuren en wat je kunt verwachten. Daarnaast wordt het geven van de mogelijkheid om hun emoties te delen en begeleiding bij het omgaan met hun emoties gewaardeerd.
A Afdeling Verloskunde, Leids Universitair Medisch Centrum, Leiden, Nederland
B Afdeling Immunohematology diagnostics, Sanquin Diagnostic Services, Amsterdam, Nederland.
C Centre for Clinical Transfusion Research, Sanquin Research, Amsterdam, Nederland
D Afdeling Hematologie, Leids Universitair Medisch Centrum, Leiden, Nederland
Contact: y.m.slootweg@lumc.nl
Advies bij aantreffen RBC-alloantistoffen
- Zorg voor face-to-face communicatie van de uitslag en zorg hierbij voor een duidelijk overgebrachte boodschap met realistische geruststelling en ruimte voor emoties;
- Raadpleeg een expert en bespreek vervolgens mogelijke risico’s en scenario’s m.b.t. verloop zwangerschap;
- Waarborg samen met een kinderarts goede voorbereiding op eventuele ingrepen in de zwangerschap en ziekte-verloop post-partum;
- Voer een pre-conceptioneel adviesgesprek om zo een weloverwogen keuze te maken voor een volgende zwangerschap.
Bronnen:
1. Daniels GL. Blood group antibodies in haemolytic disease of the fetus and newborn; in: Hadley A, Soothill P (eds): Alloimmune disorders of pregnancy. Anaemia, thrombocytopenia and neutropenia in the fetus and newborn. Cambridge: Cambridge university press; 2002. p. 31.
2. Moise KJ. Fetal anemia due to non-Rhesus-D red-cell alloimmunization. Seminars in fetal and neonatal medicine Perinatal Haematology; 8/20082008. p. 207-14.
3. Moise KJ. Management of rhesus alloimmunization in pregnancy. Obstetrics & Gynecology. 2008;112(1):164-76.
4. Franklin I. Prevention of rhesus haemolytic disease of the fetus and newborn. Lancet. 2009;373(9669).
5. Klein HG AD. Haemolytic disease of the fetus and the newborn. In: Klein HG, Anstee DJ, editors. Mollison's blood transfusion in clinical Medicine. 2012:499-548.
6. Watchko J, Tiribelli C. Bilirubin-induced neurologic damage--mechanisms and management approaches. N Engl J Med. 2013;369(21):2021-30.
7. Bhutani VK ZA, Blencowe H, Khanna R, Sgro M, Ebbesen F et al. Neonatal hyperbilirubinemia and Rhesus disease of the newborn: incidence and impairment estimates for 2010 at regional and global levels. Pediatric research. 2013;74(1):86-100.
8. Glaser BG, Strauss AL. The purpose and credibility of qualitative research. Nurs Res. 1966;15(1):56-61.
9. Moody L, Atkinson L, Kehal I, Bonham JR. Healthcare professionals' and parents' experiences of the confirmatory testing period: a qualitative study of the UK expanded newborn screening pilot. BMC pediatrics. 2017;17(1):121.
10. Slootweg YM, Walg C, Koelewijn JM, Van Kamp IL, De Haas M. Knowledge, attitude and practices of obstetric care providers towards maternal red-blood-cell immunization during pregnancy. Vox Sang. 2020;115(3):211-20.
11. Fischbein R, Nicholas L, Aultman J, Baughman K, Falletta L. Twin-twin transfusion syndrome screening and diagnosis in the United States: A triangulation design of patient experiences. PLoS One. 2018;13(7):e0200087.
12. Schmidt JL, Castellanos-Brown K, Childress S, Bonhomme N, Oktay JS, Terry SF, et al. The impact of false-positive newborn screening results on families: a qualitative study. Genetics in medicine : official journal of the American College of Medical Genetics. 2012;14(1):76-80.
13. Farrell MH, Speiser J, Deuster L, Christopher S. Child health providers' precautionary discussion of emotions during communication about results of newborn genetic screening. Archives of pediatrics & adolescent medicine. 2012;166(1):62-7.
14. Salm N, Yetter E, Tluczek A. Informing parents about positive newborn screen results: parents' recommendations. Journal of child health care: for professionals working with children in the hospital and community. 2012;16(4):367-81.
Ondersteuning bij besluitvorming tijdens spreekuren in de verloskunde
Tekst: Joyce Kors123, Anne de la Croix12, Linda Martin3, Corine Verhoeven345, Petra Bakker6, Saskia Peerdeman789, Rashmi Kusurkar12, 2023-2
De meeste verloskundigen en gynaecologen willen graag dat cliënten actief deelnemen aan het prenataal consult, zodat cliënten goede keuzes kunnen maken ten aanzien van hun zwangerschap, bevalling en ouderschap1,2. In dit onderzoek wordt gekeken naar de manier waarop verloskundigen en gynaecologen cliënten in de dagelijkse praktijk helpen bij het nemen van beslissingen.
Achtergrond
Professionals kunnen cliënten ondersteunen regie te nemen over hun gezondheid door te werken vanuit de Self-determination theory (SDT). De SDT is een motivatie-theorie die stelt dat, wanneer professionals aandacht hebben voor de drie psychologische basisbehoeften van een cliënt: autonomie, competentie en verbondenheid, het vermogen van de cliënt om zelf sturing te geven aan het eigen gedrag, inclusief besluitvorming, wordt gestimuleerd4, 5, 6. Hoewel de, op de SDT gebaseerde autonomie ondersteunende, consultvoering in de literatuur uitgebreid is beschreven en de voordelen ervan bewezen zijn, is nog weinig bekend hoe verloskundigen en gynaecologen het vermogen van cliënten om zelf keuzes te maken stimuleren. Het doel van deze studie is inzicht te krijgen in de interactie tussen professional en cliënt specifiek tijdens besluitvormingsprocessen.
Methode
Hiervoor is een beschrijvende, kwalitatieve interactie-analyse gebruikt. Prenatale consulten van 21 verloskundigen en gynaecologen, in diverse werkcontexten (zoals stad, platteland, praktijk en (opleidings)ziekenhuis), werden op audio opgenomen en geanalyseerd met specifieke aandacht voor de begeleiding van besluitvormingsprocessen. Voor de analyse is gebruikgemaakt van de vijf stappen van Pomerantz en Fehr (zie tabel 1).

Bij het analyseren van gesproken data is het belangrijk meerdere, mogelijke interpretaties te overwegen en hierover open en reflectief te discussiëren, zodat de resultaten zo goed mogelijk de interactiepatronen in de praktijk weergeven en tunnelvisie expliciet wordt vermeden. Daarom werden de geluidsfragmenten beluisterd en besproken met een multidisciplinair team van onderzoekers uit zowel onderwijs als gezondheidszorg. Het cliëntenperspectief is meegenomen door het betrekken van twee leden van de Moederraad.
Resultaten
Tabel 2 laat zien welke professionals aan het onderzoek deelnamen. Er werden drie overkoepelende thema’s in de interacties tussen professionals en cliënten gevonden, te weten: (a)‘Opgewektheid’, (b)‘Eensgezindheid’ en (c)‘Informatie en keuzemogelijkheden bieden’. ‘Opgewektheid’ beschrijft hoe de professionals en cliënten verkleinwoordjes en humor gebruiken. ‘Eensgezindheid’ beschrijft hoe de professionals en de cliënten toewerken naar onderlinge overeenstemming en begrip door frequent gebruik van het woord ‘ja’, vaag taalgebruik en interrupties. Het laatste thema ‘Informatie en keuzemogelijkheden bieden’ laat zien hoe professionals informatie geven en (beleids)opties bieden. Ze verminderen de interactie met de cliënt, geven gedetailleerde, standaardinformatie en bieden bij twijfel van de cliënt meer opties.

Uitkomsten
Bij het introduceren van een nieuw onderwerp hebben bijna alle professionals de neiging om verkleinwoorden te gebruiken (voorbeeld 1).

Het gebruik van verkleinwoorden geeft een zekere lichtheid aan het gesprek en lijkt de impact van een ‘zwaar’ gespreksonderwerp, zoals in voorbeeld 2 een besluit over deelname aan NIPT, te verlagen.

De onderzoekers gaan ervan uit dat professionals verkleinwoorden gebruiken om de relatie met hun cliënt te beschermen door beslissingen ‘lichter’ te maken en het ongemak dat het bespreken van ‘lastige’ onderwerpen en keuzes mogelijk oproept te verminderen19.
Een ander interactiemechanisme dat professionals gebruiken is humor, zoals in voorbeeld 3 waarin de bevalling wordt besproken. Humor helpt bij het opbouwen en beschermen van de relatie met de cliënt20.

Eensgezindheid
Een interactiemechanisme dat in bijna alle conversaties binnen dit thema is gevonden, is het frequent gebruik van het woord ‘ja’ door zowel de professional als door de cliënt zoals in voorbeeld 4.
Interactieanalyse laat zien dat ‘ja’, als bevestiging, ook gebruikt wordt als niet precies duidelijk is waarover overeenstemming bestaat17. Een tweede interactiemechanisme binnen dit thema was het gebruik van vage woorden als ‘dingen’ zoals ook in voorbeeld 4. Het laatste mechanisme binnen dit thema is het afmaken van elkaars zinnen of wel elkaar interrumperen zoals in voorbeeld 5. Dit interactiemechanisme past bij informele gesprekken met een focus op overeenstemming, vanwege het verbindend karakter gericht op comfort en ondersteuning22.

Informatie en keuzemogelijkheden bieden
Wat de analyse liet zien, is dat er tijdens het geven van informatie veel minder interactie is dan op andere momenten in het gesprek. Figuur 1 laat een visualisatie zien van de interactie tijdens een algemeen spreekuur (blauw = professional, groen = cliënt, geel = partner) Zoals hier te zien is, nemen zowel de professional als de cliënt wisselend het woord. Maar als het gesprek gaat over informatie rond een bepaalde keuze, ziet de interactie eruit zoals in figuur 2 te zien is.
Het is hier goed te zien dat de professional lang aan het woord is, zonder dat de client het woord neemt of krijgt. De informatie die wordt gegeven, is gedetailleerd met percentages, kansen en risico’s. Ook al geeft de cliënt aan over sommige kennis te beschikken, wordt tóch alle informatie gegeven.
Tot slot is binnen dit thema gevonden dat professionals de neiging hebben cliënten bij twijfel opties te blijven bieden en niet zozeer in te gaan op de twijfel van de cliënt bij het maken van een keuze, zoals in voorbeeld 6 over het inleiden van de baring24,10.
Conclusie en praktische implicaties
Tijdens de interactie tussen professionals en cliënten in deze studie kwamen een drietal interactie mechanismen naar voren, waarvan de eerste twee, ‘opgewektheid’ en ‘eensgezindheid’ ter versterking én bescherming van de professional-cliëntrelatie werden ingezet zeker ook tijdens onderwerpen die eventueel tot wrijving in deze relatie kunnen leiden. Hierin schuilt echter mogelijk ook het gevaar dat onderwerpen te oppervlakkig worden besproken en beslissingen te snel worden genomen. De interactiemechanismen binnen het thema ‘Informatie en keuzemogelijkheden bieden’ laten zien dat professionals de psychologische basisbehoefte aan autonomie en competentie vooral ondersteunen door het bieden van informatie en opties maar minder door hulp bij het afwegen van de mogelijkheden. De resultaten uit de dagelijkse praktijk kunnen professionals helpen te reflecteren op de manier waarop zij zelf autonomie ondersteunende besluitvorming tijdens spreekuren stimuleren.
Bronnen:
1. Amsterdam UMC location Vrije Universiteit Amsterdam, Faculty of Medicine, Boelelaan 1117, Amsterdam, the Netherlands
2. LEARN! Research Institute for Learning and Education, Faculty of Psychology and Education, Vrije Universiteit Amsterdam, Amsterdam, the Netherlands
3. Amsterdam UMC location Vrije Universiteit Amsterdam, Department of Midwifery Science, AVAG, Amsterdam Public Health Research Institute, Boelelaan 1117, Amsterdam, the Netherlands
4. Division of Midwifery, School of Health Sciences, University of Nottingham, Nottingham, United Kingdom
5. Department of Obstetrics and Gynaecology, Maxima Medical Centre, Veldhoven, Netherlands
6. Department of Obstetrics and Gynaecology, Amsterdam UMC, Amsterdam, the Netherlands
7. Amsterdam UMC location University of Amsterdam, Department Neurosurgery, Meibergdreef 9, Amsterdam, the Netherlands
8. Amsterdam UMC location University of Amsterdam, Faculty of Medicine, Teaching and Learning Centre, Meibergdreef 9, Amsterdam, the Netherlands
9. Research institute: Amsterdam Public Health (APH), program Quality of Care, Amsterdam, the Netherlands
Goed voor elkaar zorgen moet veel meer een plek krijgen
Tekst: VRHL Content en Creatie, 2023-2
Het huidige calculatieschema voor de waarneemvergoeding is niet meer passend. Suzanne Rietveld – verloskundige en mede-eigenaar van De Geboortezaak – onderschrijft de worsteling met het schema waar veel praktijkhouders en waarnemers momenteel mee kampen. Eerder dit jaar gaf ze gehoor aan de oproep vanuit de KNOV om mee te denken over een nieuw ontwerp. Ze neemt zitting in de werkgroep Waarnemend verloskundigen. Eén van de uitkomsten uit deze werkgroep: het beroep en het werkveld hebben zich verder ontwikkeld, maar het huidige calculatie-schema is niet mee veranderd.

Waar ons gesprek begint bij het herzien van het calculatieschema, eindigt het in een filosofisch gesprek over de toekomstige verloskunde. Wat de huidige berekeningstool volgens de werkgroep (een mix van waarnemers en praktijkhouders) onmiskenbaar blootlegt: er is te weinig oog voor ieders unieke situatie. En zonder aandacht hiervoor gaan we het niet volhouden met zijn allen, meent Suzanne.
‘Het idee voor een gespreksleidraad is in de werkgroep ontstaan’
Verwachtingen
Maar eerst naar het calculatieschema. Na signalen vanuit het werkveld heeft de KNOV het adviesbureau SiRM in de arm genomen voor een onpartijdig advies. SiRM is gevraagd hoe de vergoeding van waarnemend verloskundigen beter bepaald kan worden door waarnemer en praktijkhouder samen. De werkgroep Waarnemend verloskundigen stuurt bij SiRM aan op een instrument dat zowel waarnemers als praktijkhouders helpt om een open en gelijkwaardig gesprek te voeren over de waarneemvergoeding. De behoefte aan een goed gesprek kwam al snel voor het voetlicht. Suzanne: 'Tijdens onze eerste bijeenkomst werd direct duidelijk dat het met elkaar in gesprek gaan over waarneming vaak nog te wensen overlaat. Als je van tevoren de wederzijdse verwachtingen niet duidelijk hebt, dan begin je al scheef en dat zet zich door. Uit deze behoefte is het idee voor een gespreksleidraad ontstaan.’ Die zou als toevoeging naast een rekentool ingezet kunnen worden. De werkgroep heeft een advies opgesteld over relevante gespreksonderwerpen die onderdeel van zo’n leidraad zouden moeten zijn. Deze onderwerpen richten zich bijvoorbeeld op de kennismaking – denk aan: is er een persoonlijke en vakinhoudelijke ‘klik’ (hoe langer de waarneming, hoe belangrijker dit onderdeel) en hoe is de praktijk georganiseerd? Een ander gespreksonderwerp is bijvoorbeeld de invulling van de werkzaamheden, waaronder zaken vallen als het aantal uren waarvoor de waarnemer gevraagd wordt, of de planning van de spreekuren en hoe de achterwacht geregeld is. Kortom, met de gespreksleidraad wordt sneller concreet wat je voor elkaar kunt betekenen en hoe de samenwerking eruitziet. ’Dan kun je vervolgens op basis daarvan kijken wat passend is qua vergoeding’, vult Suzanne aan.
Elke situatie is uniek
De vragen uit de gespreksleidraad maken samen duidelijk: hoe ziet jullie unieke situatie eruit? Enerzijds schept het een beeld van jou als waarnemer: hoeveel ervaring heb je, wat is jouw beschikbaarheid, wat zijn jouw vaardigheden? Anderzijds creëert het een beeld van de praktijk waarbij je terechtkomt: hoe is deze georganiseerd, is er een assistente, wordt er verwacht dat je echo’s kunt maken? De voor eenieder unieke antwoorden op deze vragen moeten vervolgens in te vullen zijn in een calculatieschema. Het huidige schema biedt die mogelijkheid simpelweg niet. ‘Het is een standaard spreadsheet waar je beperkt data kan invullen en dan komt er een bepaald tarief uit’, zegt Suzanne. ‘Terwijl het nu juist voor zowel waarnemer als praktijkhouder gewenst is om te differentiëren.’ Dat begint al bij de duur van de samenwerking (ad hoc van korte duur versus langdurige ondersteuning bij bijvoorbeeld zwangerschapsverlof): iets waarin je in het bestaande schema geen onderscheid kan maken.

Zorgen voor elkaar
Zo trok de werkgroep dus al spoedig de conclusie dat de nieuwe rekentool meer moet zijn dan een schema: vooral een middel dat ondersteuning biedt bij het scherpstellen van elkaars behoeften en verwachtingen. ‘Het draait uiteindelijk allemaal om de vraag: wat heb jij van mij nodig?’, zegt Suzanne. Een cruciale vraag in de verloskunde, en niet alleen bij de samenwerking tussen waarnemer en verloskundige. ‘We zijn niet zo lang werkzaam als verloskundigen in de eerste lijn. We maken nu eenmaal best veel mee in ons vak. Het goed zorgen voor elkaar moet veel meer een plek krijgen’, deelt Suzanne. Dat de tol van het vak vaak te hoog is, komt duidelijk naar voren in de cijfers. Recent Nederlands onderzoek van Liesbeth Kool en Esther Feijen-de Jong (2022) wijst uit dat 33 procent van de Nederlandse eerstelijnsverloskundigen een intentie heeft om het vak te verlaten. In editie 3 (2022) van De Verloskundige zegt Liesbeth (docent aan de Academie Verloskunde in Groningen en onderzoeker bij de vakgroep Verloskundige Wetenschap Groningen): ‘Van de startende verloskundigen werkt 75 procent als waarnemer. Dan wordt direct veel van je verwacht, want door tijdgebrek zijn er maar weinig verloskundigen die investeren in het begeleiden van een waarnemer die mogelijk binnen enkele maanden weer weg is.’
Niet alles voor de vlieguren
Het wrange is: tijdens de opleiding hebben veel verloskundigen al burn-outklachten, haalt Liesbeth in hetzelfde artikel aan. Een gegeven waarmee keihard gepleit mag worden om die zorg voor elkaar goed te waarborgen. ‘Ik snap dat je als je net van de opleiding komt veel vlieguren wilt maken, maar ontspanning inbouwen is essentieel. Je moet oplaadtijd hebben om dit vak aan te kunnen.’ Binnen Suzannes maatschap (De Geboortezaak heeft vier vestigingen) is de waarde die aan de zorg voor elkaar en zelfzorg gehecht wordt op verschillende manieren zichtbaar. Zo is er een goede achterwacht geregeld waardoor vrij ook écht vrij is: je staat niet stand-by als je een dag niet werkt. Ook is er flexibiliteit voor de werknemers met jonge gezinnen. ‘Die starten dan bijvoorbeeld het spreekuur nadat ze de kinderen naar school hebben gebracht. Of ze draaien juist extra CenteringZwangerschap bijeenkomsten omdat ze het in de avonden goed kunnen regelen thuis.’ Flexibiliteit die je als werkgever alleen maar kunt bieden als je begint met de vraag: Wat heb jij van mij nodig?
‘Aandacht voor de starter, is aandacht voor het vak’
De toekomst van de verloskunde
En zo komen we op Suzannes pleidooi voor de toekomst van de verloskunde. Zonder elkaar te vragen ‘Wat heb jij van mij nodig?’ blijven de uitvalcijfers in de loop der jaren stijgen. Suzanne ziet ook kansen in het loondienstverband. ‘Binnen onze beroepsgroep in de eerste lijn is loondienst niet heel gewoon. Terwijl veel waarnemingen soms een soort verkapte loondienst zijn, waarbij de waarnemer het fijn vindt om een vaste plek te hebben en mee te draaien in een team van collega’s. Wellicht laat dat een behoefte zien die meer aandacht mag krijgen binnen de eerste lijn.’ Hoe dan ook verdienen startende verloskundigen het om een zachte landing te krijgen in het beroep. Suzanne: ‘Als starter mag jij er ook zijn. Er moet ruimte zijn voor jouw behoeftes, en tijd voor begeleiding en ondersteuning bij vragen.’ Dat geldt uiteraard niet alleen voor starters, maar een goed begin is het halve werk. Of beter gezegd: een goed begin is het hele werk. Aandacht voor de starter, is aandacht voor het vak. Daarbij moet je je afvragen: hoe kun je goed voor een zwangere vrouw zorgen, als je niet goed voor elkaar zorgt?
De volgende stappen
Adviesbureau SiRM heeft op vraag van de KNOV een advies opgesteld voor ondersteuning bij het bepalen van de waarneemvergoeding. Hierbij werden zij geadviseerd door de werkgroep Waarnemend verloskundigen en KNOV beleidsadviseur Eline Nanninga. De werkgroep bestaat uit vier waarnemers en vier praktijkhouders. Het advies omvat een gespreksleidraad voor het gesprek over de waarneemvergoeding en een voorstel voor een nieuwe rekentool om tot een tarief te komen. In het vervolg van 2023 worden beide producten getest en verder vormgegeven.