Ondersteuning bij besluitvorming tijdens spreekuren in de verloskunde
Tekst: Joyce Kors123, Anne de la Croix12, Linda Martin3, Corine Verhoeven345, Petra Bakker6, Saskia Peerdeman789, Rashmi Kusurkar12, 2023-2
De meeste verloskundigen en gynaecologen willen graag dat cliënten actief deelnemen aan het prenataal consult, zodat cliënten goede keuzes kunnen maken ten aanzien van hun zwangerschap, bevalling en ouderschap1,2. In dit onderzoek wordt gekeken naar de manier waarop verloskundigen en gynaecologen cliënten in de dagelijkse praktijk helpen bij het nemen van beslissingen.
Achtergrond
Professionals kunnen cliënten ondersteunen regie te nemen over hun gezondheid door te werken vanuit de Self-determination theory (SDT). De SDT is een motivatie-theorie die stelt dat, wanneer professionals aandacht hebben voor de drie psychologische basisbehoeften van een cliënt: autonomie, competentie en verbondenheid, het vermogen van de cliënt om zelf sturing te geven aan het eigen gedrag, inclusief besluitvorming, wordt gestimuleerd4, 5, 6. Hoewel de, op de SDT gebaseerde autonomie ondersteunende, consultvoering in de literatuur uitgebreid is beschreven en de voordelen ervan bewezen zijn, is nog weinig bekend hoe verloskundigen en gynaecologen het vermogen van cliënten om zelf keuzes te maken stimuleren. Het doel van deze studie is inzicht te krijgen in de interactie tussen professional en cliënt specifiek tijdens besluitvormingsprocessen.
Methode
Hiervoor is een beschrijvende, kwalitatieve interactie-analyse gebruikt. Prenatale consulten van 21 verloskundigen en gynaecologen, in diverse werkcontexten (zoals stad, platteland, praktijk en (opleidings)ziekenhuis), werden op audio opgenomen en geanalyseerd met specifieke aandacht voor de begeleiding van besluitvormingsprocessen. Voor de analyse is gebruikgemaakt van de vijf stappen van Pomerantz en Fehr (zie tabel 1).

Bij het analyseren van gesproken data is het belangrijk meerdere, mogelijke interpretaties te overwegen en hierover open en reflectief te discussiëren, zodat de resultaten zo goed mogelijk de interactiepatronen in de praktijk weergeven en tunnelvisie expliciet wordt vermeden. Daarom werden de geluidsfragmenten beluisterd en besproken met een multidisciplinair team van onderzoekers uit zowel onderwijs als gezondheidszorg. Het cliëntenperspectief is meegenomen door het betrekken van twee leden van de Moederraad.
Resultaten
Tabel 2 laat zien welke professionals aan het onderzoek deelnamen. Er werden drie overkoepelende thema’s in de interacties tussen professionals en cliënten gevonden, te weten: (a)‘Opgewektheid’, (b)‘Eensgezindheid’ en (c)‘Informatie en keuzemogelijkheden bieden’. ‘Opgewektheid’ beschrijft hoe de professionals en cliënten verkleinwoordjes en humor gebruiken. ‘Eensgezindheid’ beschrijft hoe de professionals en de cliënten toewerken naar onderlinge overeenstemming en begrip door frequent gebruik van het woord ‘ja’, vaag taalgebruik en interrupties. Het laatste thema ‘Informatie en keuzemogelijkheden bieden’ laat zien hoe professionals informatie geven en (beleids)opties bieden. Ze verminderen de interactie met de cliënt, geven gedetailleerde, standaardinformatie en bieden bij twijfel van de cliënt meer opties.

Uitkomsten
Bij het introduceren van een nieuw onderwerp hebben bijna alle professionals de neiging om verkleinwoorden te gebruiken (voorbeeld 1).

Het gebruik van verkleinwoorden geeft een zekere lichtheid aan het gesprek en lijkt de impact van een ‘zwaar’ gespreksonderwerp, zoals in voorbeeld 2 een besluit over deelname aan NIPT, te verlagen.

De onderzoekers gaan ervan uit dat professionals verkleinwoorden gebruiken om de relatie met hun cliënt te beschermen door beslissingen ‘lichter’ te maken en het ongemak dat het bespreken van ‘lastige’ onderwerpen en keuzes mogelijk oproept te verminderen19.
Een ander interactiemechanisme dat professionals gebruiken is humor, zoals in voorbeeld 3 waarin de bevalling wordt besproken. Humor helpt bij het opbouwen en beschermen van de relatie met de cliënt20.

Eensgezindheid
Een interactiemechanisme dat in bijna alle conversaties binnen dit thema is gevonden, is het frequent gebruik van het woord ‘ja’ door zowel de professional als door de cliënt zoals in voorbeeld 4.
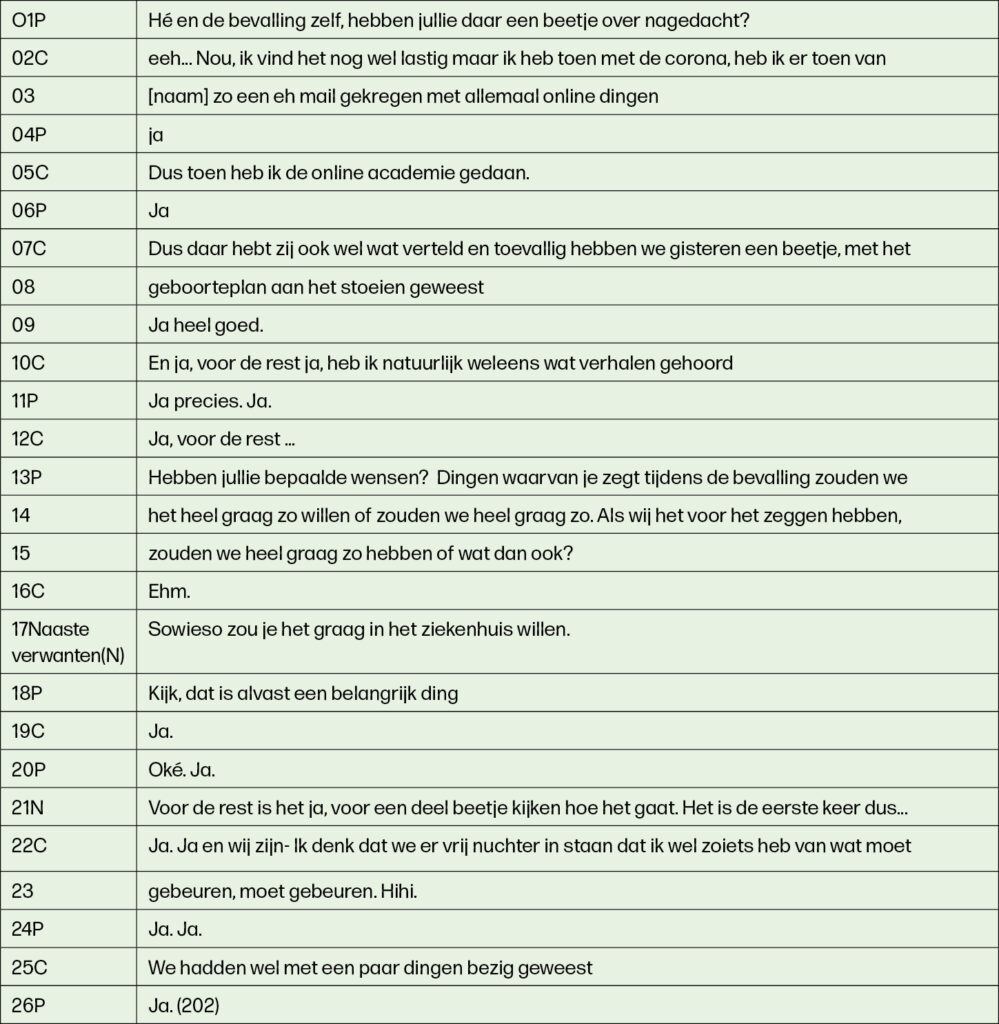
Interactieanalyse laat zien dat ‘ja’, als bevestiging, ook gebruikt wordt als niet precies duidelijk is waarover overeenstemming bestaat17. Een tweede interactiemechanisme binnen dit thema was het gebruik van vage woorden als ‘dingen’ zoals ook in voorbeeld 4. Het laatste mechanisme binnen dit thema is het afmaken van elkaars zinnen of wel elkaar interrumperen zoals in voorbeeld 5. Dit interactiemechanisme past bij informele gesprekken met een focus op overeenstemming, vanwege het verbindend karakter gericht op comfort en ondersteuning22.

Informatie en keuzemogelijkheden bieden
Wat de analyse liet zien, is dat er tijdens het geven van informatie veel minder interactie is dan op andere momenten in het gesprek. Figuur 1 laat een visualisatie zien van de interactie tijdens een algemeen spreekuur (blauw = professional, groen = cliënt, geel = partner) Zoals hier te zien is, nemen zowel de professional als de cliënt wisselend het woord. Maar als het gesprek gaat over informatie rond een bepaalde keuze, ziet de interactie eruit zoals in figuur 2 te zien is.
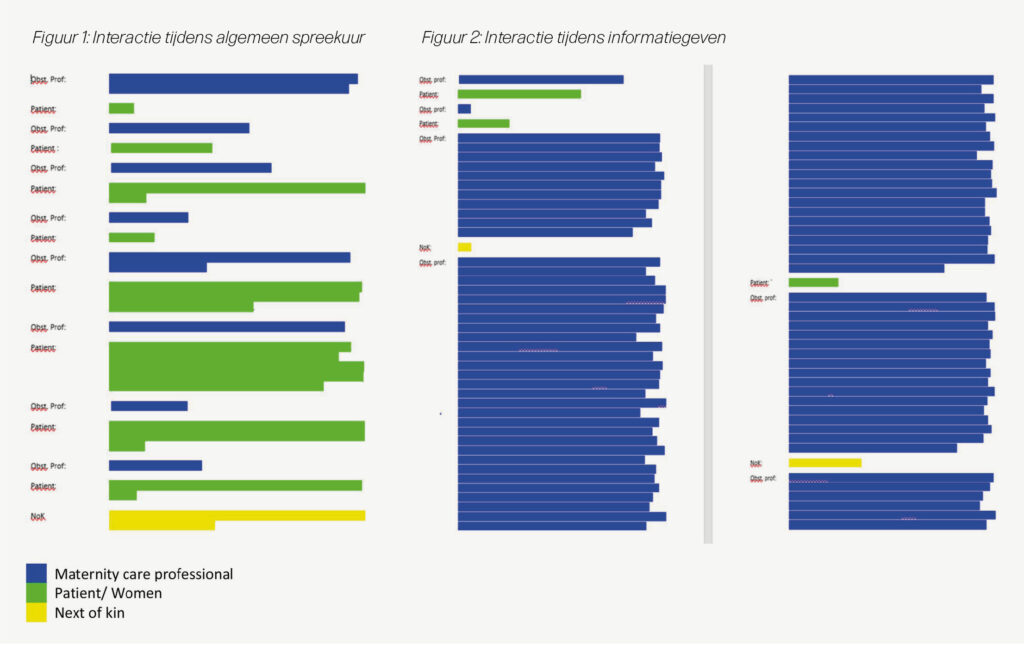
Het is hier goed te zien dat de professional lang aan het woord is, zonder dat de client het woord neemt of krijgt. De informatie die wordt gegeven, is gedetailleerd met percentages, kansen en risico’s. Ook al geeft de cliënt aan over sommige kennis te beschikken, wordt tóch alle informatie gegeven.
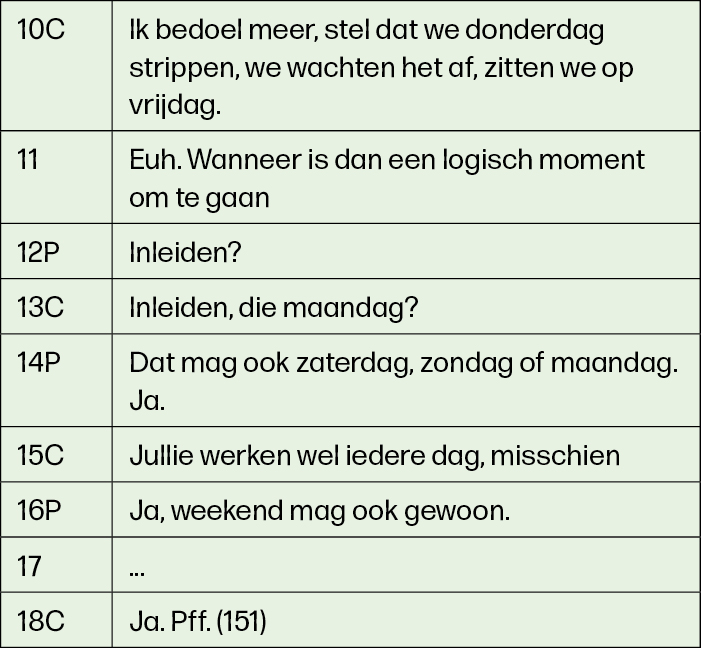
Tot slot is binnen dit thema gevonden dat professionals de neiging hebben cliënten bij twijfel opties te blijven bieden en niet zozeer in te gaan op de twijfel van de cliënt bij het maken van een keuze, zoals in voorbeeld 6 over het inleiden van de baring24,10.
Conclusie en praktische implicaties
Tijdens de interactie tussen professionals en cliënten in deze studie kwamen een drietal interactie mechanismen naar voren, waarvan de eerste twee, ‘opgewektheid’ en ‘eensgezindheid’ ter versterking én bescherming van de professional-cliëntrelatie werden ingezet zeker ook tijdens onderwerpen die eventueel tot wrijving in deze relatie kunnen leiden. Hierin schuilt echter mogelijk ook het gevaar dat onderwerpen te oppervlakkig worden besproken en beslissingen te snel worden genomen. De interactiemechanismen binnen het thema ‘Informatie en keuzemogelijkheden bieden’ laten zien dat professionals de psychologische basisbehoefte aan autonomie en competentie vooral ondersteunen door het bieden van informatie en opties maar minder door hulp bij het afwegen van de mogelijkheden. De resultaten uit de dagelijkse praktijk kunnen professionals helpen te reflecteren op de manier waarop zij zelf autonomie ondersteunende besluitvorming tijdens spreekuren stimuleren.
Bronnen:
1. Amsterdam UMC location Vrije Universiteit Amsterdam, Faculty of Medicine, Boelelaan 1117, Amsterdam, the Netherlands
2. LEARN! Research Institute for Learning and Education, Faculty of Psychology and Education, Vrije Universiteit Amsterdam, Amsterdam, the Netherlands
3. Amsterdam UMC location Vrije Universiteit Amsterdam, Department of Midwifery Science, AVAG, Amsterdam Public Health Research Institute, Boelelaan 1117, Amsterdam, the Netherlands
4. Division of Midwifery, School of Health Sciences, University of Nottingham, Nottingham, United Kingdom
5. Department of Obstetrics and Gynaecology, Maxima Medical Centre, Veldhoven, Netherlands
6. Department of Obstetrics and Gynaecology, Amsterdam UMC, Amsterdam, the Netherlands
7. Amsterdam UMC location University of Amsterdam, Department Neurosurgery, Meibergdreef 9, Amsterdam, the Netherlands
8. Amsterdam UMC location University of Amsterdam, Faculty of Medicine, Teaching and Learning Centre, Meibergdreef 9, Amsterdam, the Netherlands
9. Research institute: Amsterdam Public Health (APH), program Quality of Care, Amsterdam, the Netherlands
Goed voor elkaar zorgen moet veel meer een plek krijgen
Tekst: VRHL Content en Creatie, 2023-2
Het huidige calculatieschema voor de waarneemvergoeding is niet meer passend. Suzanne Rietveld – verloskundige en mede-eigenaar van De Geboortezaak – onderschrijft de worsteling met het schema waar veel praktijkhouders en waarnemers momenteel mee kampen. Eerder dit jaar gaf ze gehoor aan de oproep vanuit de KNOV om mee te denken over een nieuw ontwerp. Ze neemt zitting in de werkgroep Waarnemend verloskundigen. Eén van de uitkomsten uit deze werkgroep: het beroep en het werkveld hebben zich verder ontwikkeld, maar het huidige calculatie-schema is niet mee veranderd.

Waar ons gesprek begint bij het herzien van het calculatieschema, eindigt het in een filosofisch gesprek over de toekomstige verloskunde. Wat de huidige berekeningstool volgens de werkgroep (een mix van waarnemers en praktijkhouders) onmiskenbaar blootlegt: er is te weinig oog voor ieders unieke situatie. En zonder aandacht hiervoor gaan we het niet volhouden met zijn allen, meent Suzanne.
‘Het idee voor een gespreksleidraad is in de werkgroep ontstaan’
Verwachtingen
Maar eerst naar het calculatieschema. Na signalen vanuit het werkveld heeft de KNOV het adviesbureau SiRM in de arm genomen voor een onpartijdig advies. SiRM is gevraagd hoe de vergoeding van waarnemend verloskundigen beter bepaald kan worden door waarnemer en praktijkhouder samen. De werkgroep Waarnemend verloskundigen stuurt bij SiRM aan op een instrument dat zowel waarnemers als praktijkhouders helpt om een open en gelijkwaardig gesprek te voeren over de waarneemvergoeding. De behoefte aan een goed gesprek kwam al snel voor het voetlicht. Suzanne: 'Tijdens onze eerste bijeenkomst werd direct duidelijk dat het met elkaar in gesprek gaan over waarneming vaak nog te wensen overlaat. Als je van tevoren de wederzijdse verwachtingen niet duidelijk hebt, dan begin je al scheef en dat zet zich door. Uit deze behoefte is het idee voor een gespreksleidraad ontstaan.’ Die zou als toevoeging naast een rekentool ingezet kunnen worden. De werkgroep heeft een advies opgesteld over relevante gespreksonderwerpen die onderdeel van zo’n leidraad zouden moeten zijn. Deze onderwerpen richten zich bijvoorbeeld op de kennismaking – denk aan: is er een persoonlijke en vakinhoudelijke ‘klik’ (hoe langer de waarneming, hoe belangrijker dit onderdeel) en hoe is de praktijk georganiseerd? Een ander gespreksonderwerp is bijvoorbeeld de invulling van de werkzaamheden, waaronder zaken vallen als het aantal uren waarvoor de waarnemer gevraagd wordt, of de planning van de spreekuren en hoe de achterwacht geregeld is. Kortom, met de gespreksleidraad wordt sneller concreet wat je voor elkaar kunt betekenen en hoe de samenwerking eruitziet. ’Dan kun je vervolgens op basis daarvan kijken wat passend is qua vergoeding’, vult Suzanne aan.
Elke situatie is uniek
De vragen uit de gespreksleidraad maken samen duidelijk: hoe ziet jullie unieke situatie eruit? Enerzijds schept het een beeld van jou als waarnemer: hoeveel ervaring heb je, wat is jouw beschikbaarheid, wat zijn jouw vaardigheden? Anderzijds creëert het een beeld van de praktijk waarbij je terechtkomt: hoe is deze georganiseerd, is er een assistente, wordt er verwacht dat je echo’s kunt maken? De voor eenieder unieke antwoorden op deze vragen moeten vervolgens in te vullen zijn in een calculatieschema. Het huidige schema biedt die mogelijkheid simpelweg niet. ‘Het is een standaard spreadsheet waar je beperkt data kan invullen en dan komt er een bepaald tarief uit’, zegt Suzanne. ‘Terwijl het nu juist voor zowel waarnemer als praktijkhouder gewenst is om te differentiëren.’ Dat begint al bij de duur van de samenwerking (ad hoc van korte duur versus langdurige ondersteuning bij bijvoorbeeld zwangerschapsverlof): iets waarin je in het bestaande schema geen onderscheid kan maken.

Zorgen voor elkaar
Zo trok de werkgroep dus al spoedig de conclusie dat de nieuwe rekentool meer moet zijn dan een schema: vooral een middel dat ondersteuning biedt bij het scherpstellen van elkaars behoeften en verwachtingen. ‘Het draait uiteindelijk allemaal om de vraag: wat heb jij van mij nodig?’, zegt Suzanne. Een cruciale vraag in de verloskunde, en niet alleen bij de samenwerking tussen waarnemer en verloskundige. ‘We zijn niet zo lang werkzaam als verloskundigen in de eerste lijn. We maken nu eenmaal best veel mee in ons vak. Het goed zorgen voor elkaar moet veel meer een plek krijgen’, deelt Suzanne. Dat de tol van het vak vaak te hoog is, komt duidelijk naar voren in de cijfers. Recent Nederlands onderzoek van Liesbeth Kool en Esther Feijen-de Jong (2022) wijst uit dat 33 procent van de Nederlandse eerstelijnsverloskundigen een intentie heeft om het vak te verlaten. In editie 3 (2022) van De Verloskundige zegt Liesbeth (docent aan de Academie Verloskunde in Groningen en onderzoeker bij de vakgroep Verloskundige Wetenschap Groningen): ‘Van de startende verloskundigen werkt 75 procent als waarnemer. Dan wordt direct veel van je verwacht, want door tijdgebrek zijn er maar weinig verloskundigen die investeren in het begeleiden van een waarnemer die mogelijk binnen enkele maanden weer weg is.’
Niet alles voor de vlieguren
Het wrange is: tijdens de opleiding hebben veel verloskundigen al burn-outklachten, haalt Liesbeth in hetzelfde artikel aan. Een gegeven waarmee keihard gepleit mag worden om die zorg voor elkaar goed te waarborgen. ‘Ik snap dat je als je net van de opleiding komt veel vlieguren wilt maken, maar ontspanning inbouwen is essentieel. Je moet oplaadtijd hebben om dit vak aan te kunnen.’ Binnen Suzannes maatschap (De Geboortezaak heeft vier vestigingen) is de waarde die aan de zorg voor elkaar en zelfzorg gehecht wordt op verschillende manieren zichtbaar. Zo is er een goede achterwacht geregeld waardoor vrij ook écht vrij is: je staat niet stand-by als je een dag niet werkt. Ook is er flexibiliteit voor de werknemers met jonge gezinnen. ‘Die starten dan bijvoorbeeld het spreekuur nadat ze de kinderen naar school hebben gebracht. Of ze draaien juist extra CenteringZwangerschap bijeenkomsten omdat ze het in de avonden goed kunnen regelen thuis.’ Flexibiliteit die je als werkgever alleen maar kunt bieden als je begint met de vraag: Wat heb jij van mij nodig?
‘Aandacht voor de starter, is aandacht voor het vak’
De toekomst van de verloskunde
En zo komen we op Suzannes pleidooi voor de toekomst van de verloskunde. Zonder elkaar te vragen ‘Wat heb jij van mij nodig?’ blijven de uitvalcijfers in de loop der jaren stijgen. Suzanne ziet ook kansen in het loondienstverband. ‘Binnen onze beroepsgroep in de eerste lijn is loondienst niet heel gewoon. Terwijl veel waarnemingen soms een soort verkapte loondienst zijn, waarbij de waarnemer het fijn vindt om een vaste plek te hebben en mee te draaien in een team van collega’s. Wellicht laat dat een behoefte zien die meer aandacht mag krijgen binnen de eerste lijn.’ Hoe dan ook verdienen startende verloskundigen het om een zachte landing te krijgen in het beroep. Suzanne: ‘Als starter mag jij er ook zijn. Er moet ruimte zijn voor jouw behoeftes, en tijd voor begeleiding en ondersteuning bij vragen.’ Dat geldt uiteraard niet alleen voor starters, maar een goed begin is het halve werk. Of beter gezegd: een goed begin is het hele werk. Aandacht voor de starter, is aandacht voor het vak. Daarbij moet je je afvragen: hoe kun je goed voor een zwangere vrouw zorgen, als je niet goed voor elkaar zorgt?
De volgende stappen
Adviesbureau SiRM heeft op vraag van de KNOV een advies opgesteld voor ondersteuning bij het bepalen van de waarneemvergoeding. Hierbij werden zij geadviseerd door de werkgroep Waarnemend verloskundigen en KNOV beleidsadviseur Eline Nanninga. De werkgroep bestaat uit vier waarnemers en vier praktijkhouders. Het advies omvat een gespreksleidraad voor het gesprek over de waarneemvergoeding en een voorstel voor een nieuwe rekentool om tot een tarief te komen. In het vervolg van 2023 worden beide producten getest en verder vormgegeven.
Bron:
Feijen-de Jong, E. I., van der Voort-Pauw, N., Nieuwschepen-Ensing, E. G., & Kool, L. (2022). Intentions to leave and actual turnover of community midwives in the Netherlands: A mixed method study exploring the reasons why. Women and birth.
Als stagebegeleider terug in de schoolbanken
Tekst: VRHL Content en Creatie, 2023-2
Om verloskundigen in opleiding zo goed mogelijk te begeleiden op de werkvloer, is er voor stagebegeleiders een praktische cursus. Hiermee kunnen zij hun competenties als begeleider verder ontwikkelen om zo studenten een goede kick-start te geven. Eerstelijnsverloskundige Karin van der Velden volgde de cursus en deelt haar ervaringen.
‘Al zolang ik mij kan herinneren begeleid ik verloskundigen in opleiding. Dat vind ik superleuk om te doen. Ruim twintig jaar geleden volgde ik al eens een cursus hiervoor, maar door de jaren heen is het curriculum van de academie veranderd.
Om goed te kunnen aansluiten op het huidige studieprogramma, heb ik mij aangemeld voor de cursus stagebegeleiding. Ik keek ernaar uit om me verder te verdiepen in dit onderdeel van het vak en te ontdekken hoe ik me als begeleider kon verbeteren.’
Vier modules
‘Het is een cursus van twee dagdelen, opgedeeld in vier modules. Van tevoren kregen we opdrachten, zoals bijvoorbeeld: ‘Denk na over verschillende situaties die je kunt bespreken tijdens de cursusdagen.’ De eerste module volg je bij de opleiding waarvan je studenten begeleidt. Tijdens deze module wordt het curriculum uitgelegd. De tweede module gaat over coaching en hoe jij bent als stagebegeleider. De derde module zoomt in op het verbeteren van de kwaliteit van de leeromgeving. Hoe bereid je je voor? Hoe observeer je het handelen van de student en hoe geef je feedback? De laatste module draait om reflectie.’
Voorbeelden uit de praktijk
‘De casussen die ik vooraf had bedacht, bespraken we vervolgens in groepsverband. Het was heel leerzaam om de ervaringen van collega’s te horen, hoe zij dingen aanpakken bijvoorbeeld. Er was veel ruimte voor open dialoog. Ook werd de groep opgesplitst voor een rollenspel om de casussen na te bootsen. Dat deden we onderling of met studenten. Hoewel het een kunstmatige setting was, gaf het wel een goed beeld van de realiteit. We bespraken onder meer casussen als ‘Wat doe je als een student steeds te laat komt of zich niet aan afspraken houdt?’ en ‘Hoe kun je een student empoweren als diegene niet alles uit zichzelf haalt?’.’
Goede documentatie en beoordeling
‘Wat voor mij een eyeopener was, was dat ik als stagebegeleider niet het eindoordeel geef. Dat doet de opleider. Voorheen had ik nog weleens het gevoel dat die bal meer bij mij lag. Goede documentatie en beoordeling op niveau is heel belangrijk. Daar werd ook aandacht aan besteed. Een beoordeling als ‘Prima’ is niet voldoende. Waar scoort de student goed op? Wat moet diegene doen om meer vertrouwen te krijgen? Als stage-begeleiders korte antwoorden geven, dan kan de opleiding daar weinig mee. Het begeleiden van studenten is best intensief waardoor je de neiging hebt om even kort te evalueren. Daarnaast is het belangrijk de verantwoordelijkheid bij de student te laten liggen. Het is het leerproces van de student. Je hebt als begeleider wel een rol om diegene te empoweren en te stimuleren. Goede, concrete feedback en wekelijkse evaluatie is daarbij erg belangrijk.’
Elke student is anders
‘Ook al begeleid je al heel lang studenten, deze gratis cursus is voor iedereen een aanrader. Door je kennis op te frissen help je niet alleen jezelf, maar ook je studenten. De generatie verloskundigen is anders dan twintig jaar geleden en het vak is breder geworden. Daarnaast krijg je voor het volgen van deze scholing punten toegekend voor het Kwaliteitsregister. De informatie uit de cursus haal ik er in de praktijk nog weleens bij. Het begeleiden van studenten vraagt namelijk om maatwerk, elke student is anders.’
Scholing Stagebegeleiding
Opleider Samenwerkende Opleidingen Verloskunde (SOV)
Inhoud Het vergroten van de -bekwaamheid als stage-begeleider op de werkplek
Duur Twee dagdelen
Locatie Amsterdam/Groningen (AVAG), Maastricht (AVM), Rotterdam (VAR) en online
Cursist Karin van der Velden, eerstelijnsverloskundige bij Verloskundigenpraktijk Duiven – Westervoort
deverloskundige.nl wordt vernieuwd!
Tekst: VRHL Content en Creatie, 2023-2
Het informatieplatform deverloskundige.nl is aan vernieuwing toe. De website wordt daarom dit jaar op technisch en inhoudelijk vlak stevig onder handen genomen. Het doel? Een plek creëren waar je goede, betrouwbare en onderbouwde informatie kunt vinden die qua toon en uitstraling aansluit bij de tijd van nu.
De cliëntensite van de KNOV is eind 2022 geactualiseerd en wordt in 2023 en 2024 verder uitgebreid en in een nieuw jasje gestoken. Het vernieuwingstraject is opgedeeld in twee fasen. Projectleider Jade Meijvogel vertelt: ‘Fase één hebben we net afgerond. Alle teksten zijn weer up-to-date. Fase twee – het vernieuwen van de techniek en uitstraling – is nu in volle gang. We verwachten eind dit jaar te herlanceren; een website met de onderwerpen die volgens cliënten het belangrijkste zijn, vanuit daar ontwikkelen we verder.’
Streven naar autoriteit
Op deverloskundige.nl kan een vrouw alle informatie vinden die ze ook van haar verloskundige zou krijgen, gebracht op een manier waarop haar verloskundige dat ook zou doen. Maar dan digitaal. Jade: ‘Een mooi voorbeeld van een goed informatieplatform is thuisarts.nl. Die content is samen met de gebruikers ontwikkeld. Het is inmiddels een autoriteit en wordt veelvuldig gebruikt door huisartsen. Daar streven wij ook naar met de nieuwe versie van deverloskundige.nl. De site is bedoeld voor cliënten, maar ook ter ondersteuning van verloskundigen. Met deverloskundige.nl kun je iemand straks makkelijk op de juiste informatie wijzen, die ook thuis kan worden nagelezen.’
Voor en door de doelgroep
Op dit moment wordt er samen met een webbureau een plan gemaakt voor functionaliteiten en gebruiksgemak. De huidige website is opgedeeld in categorieën zoals voor, tijdens en na de zwangerschap, en de bevalling. Die indeling gaat volledig op de schop. ‘De huidige indeling van informatie lijkt logisch, maar veel vragen en onderwerpen vallen onder meerdere categorieën, waardoor er veel dubbele informatie is. We gaan samen met de doelgroep de nieuwe indeling bepalen. Tijdens het vernieuwingstraject werken we samen met Patiëntenfederatie Nederland en betrekken we zowel verloskundigen als vrouwen uit de doelgroep. We voeren gesprekken om de informatiebehoefte in kaart te brengen en vragen actief om input. Daarvoor zoeken we gedurende het jaar regelmatig nieuwe kandidaten. Wil je meehelpen aan de website? Houd knov.nl in de gaten voor oproepen.’
Cliëntenperspectief bij een zwangerschap van 41 weken of langer
Tekst: Anouk Kaiser en Ilse van Ee, 2023-1
Als een vrouw 41 weken zwanger is dan mag zij zelf, met ondersteuning van haar verloskundige, kiezen of ze wil wachten tot de bevalling vanzelf begint of dat ze deze wil opwekken. Om het gesprek hierover op gang te brengen is een keuzekaart opgesteld. Voor de ontwikkeling hiervan deden Het Buikencollectief en Patiëntenfederatie Nederland een achterbanraadpleging en geven ze een inkijkje in het cliëntenperspectief.
Zwangerschap en de sterke focus op tijd
Als je ‘negen maanden’ zegt, dan hoef je het woord ‘zwangerschap’ niet eens te zeggen. Iedereen heeft direct deze associatie. Pas als je zwanger bent, leer je dat dat niet helemaal klopt en dat een zwangerschap gemiddeld iets langer duurt dan negen maanden. Je krijgt een uitgerekende datum die 38 weken verder ligt dan het moment van de bevruchting. Vervolgens wordt je zwangerschap opgeknipt in trimesters en heeft elke periode zijn eigen kenmerken. De meeste vrouwen ontvangen via het systeem van de verloskundigenpraktijk waar ze ingeschreven staan een update per week hoe de baby zich ontwikkelt in de buik. En een van de meest gestelde vragen aan de zwangere vrouw is ‘Hoe ver ben je al?’. Je wordt continu herinnerd aan hoe lang je precies zwanger bent. De nadruk op tijd is dus sterk aanwezig tijdens een zwangerschap. Dat is niet vreemd en sluit aan bij hoe we als maatschappij leven met de klok en onze volle agenda’s. Dat vrouwen teleurgesteld zijn als de baby nog niet geboren is op de uitgerekende datum, is dan ook niet verrassend.
‘Een zwangere vrouw wordt er continu aan herinnerd hoe lang ze precies zwanger is’
Sommige berichten in de media hebben bij vrouwen ook vragen opgeroepen: is het na 41 weken beter om af te wachten tot de bevalling vanzelf begint of is het beter om na 41 weken de bevalling op te wekken? Dit is een keuze die vrouwen zelf mogen maken, ondersteund door hun zorgprofessional die objectieve informatie geeft en hen helpt inzicht te krijgen in wat voor hen persoonlijk belangrijk is. Want het hangt van de voorkeur van de vrouw af wat er voor haar op dat moment beter is.
Om vrouwen en hun zorgprofessionals te helpen bij die afweging is er een keuzekaart ontwikkeld die bestaat uit twee delen. De keuzekaart is gebaseerd op de vragen die vrouwen hebben en op de recent geactualiseerde richtlijnmodule ‘Beleid zwangerschap 41 weken’. In dit artikel krijg je een korte weergave van het perspectief van zwangere vrouwen. Hiermee worden zorgprofessionals ondersteund bij zorgvuldige informatievoorziening en het proces van Samen Beslissen, en wordt de eigen regie van zwangere vrouwen ten aanzien van de mogelijkheden bij 41 weken zwangerschap bevorderd.
 Informatiebehoefte
Informatiebehoefte
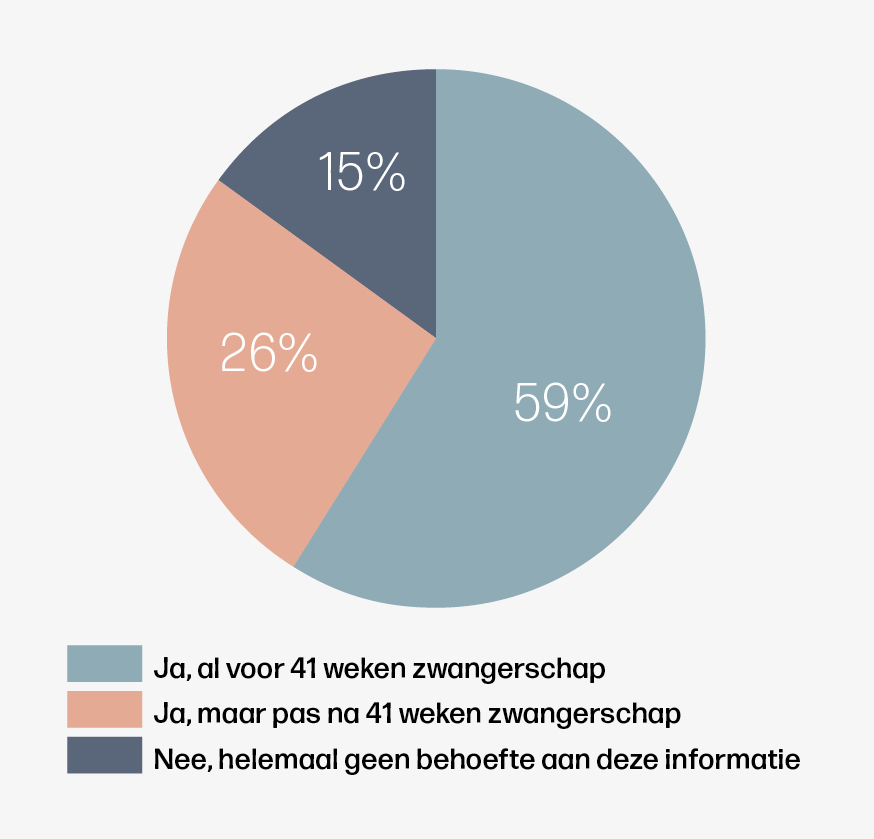
Uit het achterbanonderzoek van Het Buikencollectief en Patiëntenfederatie Nederland, waarvoor 755 vrouwen zonder medische indicatie een vragenlijst hebben ingevuld (overwegend hoger opgeleid 68% en Nederlandse culturele achtergrond 98%) en acht vrouwen aanvullend zijn geïnterviewd over dit onderwerp, bleek dat de informatiebehoefte sterk uiteenliep.
Van deze vrouwen had 86% behoefte aan specifieke informatie over een zwangerschap die langer duurt dan 41 weken. 59% ontvangt die informatie graag voordat ze 41 weken zwanger is, 26% wil die informatie ontvangen nadat ze 41 weken zwanger is. De informatie die deze vrouwen het belangrijkst vinden gaat over de risico’s voor hun kind.
Wat opviel is dat 14% van de vrouwen helemaal geen informatie wil over de opties die je hebt als je 41 weken of langer zwanger bent. Daarnaast viel op dat van de vrouwen die wel informatie willen, 13% geen informatie wil over de risico’s die mogelijk samenhangen met een zwangerschap van 41 weken of langer en dat 25% geen informatie wil over het eerder laten starten van de baring. Waarom dit is, is onbekend. Een mogelijke verklaring zou kunnen zijn dat deze vrouwen graag rustig het natuurlijke proces willen volgen en geen onrust, stress of angst willen voelen door geconfronteerd te worden met mogelijke risico’s.
‘De informatiebehoefte van veel vrouwen gaat veel verder dan waar nu vanuit wetenschappelijk onderzoek antwoorden op zijn’
Deze uitkomsten vragen om een zorgvuldig gesprek tussen de zorgprofessional en de vrouw. Vraag als zorgprofessional aan cliënten of ze geïnformeerd willen worden over dit onderwerp. Bij een ‘ja’ kan de keuzekaart helpen om de informatie te bespreken. Bij een ‘nee’ moet gerespecteerd worden dat een vrouw geen informatie wil en wil wachten tot de bevalling natuurlijk op gang komt of ingeleid wil worden.
Tijdens de diepte-interviews kwam naar voren dat de informatiebehoefte van veel vrouwen veel verder gaat dan waar nu vanuit wetenschappelijk onderzoek antwoorden op zijn. Zo willen vrouwen niet alleen weten hoe groot het risico is voor hun baby, maar ook waarom en welke risico’s de baby precies loopt. Heeft dat te maken met dat hun lichaam minder goed werkt naarmate ze langer zwanger zijn? Functioneert hun placenta minder goed? Is hun buik te krap aan het worden waardoor de baby in verdrukking komt? Heeft een inleiding langetermijngevolgen voor de ontwikkeling van de baby?
Daarnaast wilden de vrouwen uit de diepte-interviews meer weten dan de informatie die nu op de keuzekaart staat. Er kwam naar voren dat er behoefte is aan informatie over de verschillen tussen een thuis- en ziekenhuisbevalling en wat de cliëntenervaringen zijn bij het inleiden van een bevalling in het ziekenhuis. Het is daarom belangrijk toe te lichten dat een keuzekaart een hulpmiddel is om het gesprek op gang brengen, dat de informatie die hierop staat gebaseerd is op de richtlijn maar niet compleet is en dat er meer informatie beschikbaar is. Het is belangrijk dat waar de wetenschap nog geen (duidelijke) antwoorden geeft op veel achterliggende vragen die vrouwen hebben, dit ook eerlijk verteld wordt. Het is beter om te zeggen dat dit nog niet bekend is, dan dat daar verschillende ongefundeerde theorieën de ronde over gaan doen. Het is tevens belangrijk dat vrouwen geïnformeerd worden over dit onderwerp op een moment dat ze daar behoefte aan hebben. Dit kan verschillen per vrouw, dus vraag dit op tijd. Indien het bijvoorbeeld pas voor het eerst ter sprake komt als ze al 41 weken zwanger zijn, kan het voelen als te veel informatie om op korte termijn te verwerken.
Het proces van samen beslissen
Vrouwen hebben het recht om een keuze te maken, daarvoor goede informatie te ontvangen en ondersteund te worden bij het maken van een afweging. De zorgverlener is wettelijk verplicht volgens de WGBO om tijdig informatie te verschaffen. De keuzekaart kan helpen bij het samen beslissen welke optie het beste bij de vrouw past. Geef ook aan dat er geen ‘foute’ keuze is. Dat het afhankelijk is van waar de vrouw zich het prettigst bij voelt. Het proces van Samen Beslissen is niet altijd makkelijk. De zorgprofessional kan zelf een voorkeur hebben, of moeilijk de gevoelens, normen en waarden van de cliënt boven tafel krijgen.
‘Het is belangrijk dat vrouwen zich gehoord voelen bij hun initiële wens om in te leiden of af te wachten’
Deze praktische tips vanuit cliëntenperspectief kunnen helpen bij dit proces.
De laatste loodjes kunnen soms zwaar voelen voor vrouwen. Zo gaf een vrouw tijdens een diepte-interview aan: ‘Het voelde alsof de verloskundige een checklist aan het afwerken was. Ik voelde me niet gezien. Had ze me op dat moment maar gespiegeld; mij eraan herinnerd dat het mijn diepste wens was om een natuurlijke thuisbevalling te hebben. Nu was mijn besluit om ingeleid te worden genomen tijdens een consult toen ik er net even doorheen zat, omdat ik teleurgesteld was dat ik niet net als mijn vriendinnen netjes voor de uitgerekende datum bevallen was. Het was een besluit op een emotioneel moment en geen gefundeerde beslissing. Ik had veel meer informatie en tijd willen hebben.’
Een andere vrouw gaf in de vragenlijst aan: ‘Ik voelde mij gefrustreerd. Alsof ik me niet gehoord voelde dat mijn lijf al weken op was en ingeleid wilde worden. Ik had het gevoel dat mij geen echte keuze werd geboden. Ze wilden dat ik doorliep tot 42 weken en waren enkel bereid tot strippen, maar niet tot een afspraak voor inleiden terwijl ik dat wel had gewild.’
Het is belangrijk dat vrouwen zich gehoord voelen bij hun initiële wens om in te leiden of af te wachten. En dat alle mogelijkheden besproken worden. Is een luisterend oor, herkenning en erkenning van dat de laatste weken van een zwangerschap zwaar kunnen zijn, voldoende? Is er behoefte aan mentale en/of fysieke ondersteuning om de laatste weken te verlichten? Of is het weten dat er een inleiding gaat volgen de verlichting waar behoefte aan is? Het is belangrijk om in het proces van samen beslissen over dit onderwerp aandacht te hebben voor de gemoedstoestand van de vrouw, wat haar behoeften en wensen precies zijn. Maak het onderwerp op tijd bespreekbaar, en benadruk dat er niet direct een keuze gemaakt hoeft te worden. Er is bedenktijd en je kunt ook op je keuze terugkomen. Sta stil bij de initiële wensen van hoe de vrouw wilde bevallen. Licht duidelijk toe dat dat nog steeds een optie is, maar dat je nu ook een andere voorkeur mag hebben.
De keuzekaart kan daarbij helpen door verschillende evidence based opties te laten zien. Tegelijkertijd kwam ook uit de achterbanraadpleging naar voren dat cliënten behoefte hebben aan informatie over opties die niet in de keuzekaart staan, zoals accupunctuur, voetreflextherapie, het gebruik van homeopathische middelen en andere dingen die men mogelijk zelf kan doen om de bevalling te laten starten.
Tot slot is het advies om het proces samen beslissen toe te passen en vrouwen te wijzen op de stappen van de BRAINS- methode (scan de code) die haar kunnen helpen de regie te behouden. Via info@zelfbewustzwanger.nl kunnen gratis folders besteld worden waarop BRAINS staat en die je mee kunt geven aan zwangere vrouwen.
Het Buikencollectief en de Patiëntenfederatie waren betrokken bij de richtlijnontwikkeling, de consultkaart en de Thuisartsteksten om het cliëntenperspectief in te brengen. De resultaten zijn gepubliceerd op de websites van Het Buikencollectief (voorheen Stichting Zelfbewustzwanger) en de Patiëntenfederatie.
Virtueel oefenen met inknippen
Tekst: VRHL Content en Creatie, 2023-01

Het zetten en hechten van een episiotomie komt, met name in de eerste lijn, steeds minder voor. Hierdoor zijn er voor studenten Verloskunde onvoldoende leermomenten voor deze vaardigheid, terwijl het beheersen ervan essentieel is voor het vak. Aan de Academie Verloskunde Maastricht is een start gemaakt met het ontwikkelen van een oplossing. Als alles goed gaat worden komend academiejaar de eerste knippen in Virtual Reality gezet. Marijke Hendrix en Bob Radder vertellen over deze nieuwste onderwijsinnovatie.
Aanleiding van het project
Marijke Hendrix is hoofddocent aan de Academie Verloskunde Maastricht en projectleider van het multidisciplinaire team van docenten, studenten en onderzoekers dat een Virtual Reality (VR)toepassing ontwikkelt voor het vaardigheidsonderwijs van de opleiding Verloskunde. Ze vertelt hoe dit gestart is: ‘Binnen de opleiding was er al langer behoefte aan een alternatieve manier om het zetten en hechten van episiotomieën te oefenen en toetsen. Om de opleiding af te ronden moeten studenten namelijk in een klinische setting vijf episiotomieën zetten en hechten, maar in praktijk lukt dit vaak niet binnen de opleidingstijd. Dit komt omdat veranderde inzichten en beleid ertoe hebben geleid dat een episiotomie minder vaak in de eerste lijn wordt toegepast. Het stelt de opleidingen voor de uitdaging om studenten voldoende leermogelijkheden te bieden tijdens de opleiding en studievertraging te voorkomen. Een wijziging in het Besluit opleidingseisen en deskundigheidsgebied verloskundige 2008 biedt ons als opleidingen nu de mogelijkheid om van de benodigde episiotomieën er twee uit te voeren in een gesimuleerde omgeving. Maar: die gesimuleerde omgeving bestaat nu nog uit het uitvoeren van de vaardigheid op een fantoom. Dat is vrij ver verwijderd van de klinische setting en realiteit. Binnen de opleidingen Verloskunde was er daarom al langer de droom en wens om VR toe te passen in het vaardigheidsonderwijs.’
Een virtuele vrouw in een slaapkamer
Deze droom werd werkelijkheid door de Stimuleringsregeling Open en Online Onderwijs van SURF, de ICT-coöperatie van Nederlandse onderwijs- en onderzoeksinstellingen. Marijke vertelt: ‘Vanuit de Academie Verloskunde Maastricht hebben we samen met de opleidingen Verloskunde in Rotterdam en Amsterdam-Groningen een projectaanvraag ingediend. Het project is 1 september 2022 gestart en ons doel is om een virtuele omgeving te maken waarin studenten het zetten van een episiotomie kunnen oefenen, waarin ze feedback krijgen op hun handelingen, en waarin ze kunnen toetsen of ze de vaardigheid beheersen. De eerste stap was het maken van een scenario: welke stappen moeten worden doorlopen volgens de richtlijn Perineumletsels van het Landelijk Verloskundig Overleg Vaardigheidsonderwijs (LVOV)? Welke beslissingen moet een student maken, welke materialen zijn er nodig, hoe willen we dat de omgeving eruitziet? Het scenario hebben we samen met de vaardigheidsdocenten van de verschillende opleidingen Verloskunde ontwikkeld. De volgende stap was het creëren van een zo authentiek mogelijke VR-omgeving: een slaapkamer waarin een vrouw aan het bevallen is. De student is in die ruimte bij haar aanwezig, waardoor een realistische ervaring ontstaat: er is foetale nood en het kind moet geboren worden, wat ga je doen? VR geeft je veel feedback: je kunt zien en horen of de situatie van de vrouw of het ongeboren kind verandert, bijvoorbeeld of de hartslag van het ongeboren kind daalt. Dat geeft een authentieke leersituatie, meer dan wanneer je een pop behandelt en een scenario van een blaadje afleest, of instructies ontvangt van een docent. Sinds november 2022 werken studenten van Zuyd Hogeschool, in het kader van de minor Designing Future Care, technology aided, samen met onze projectgroep aan deze virtuele omgeving. Studenten in deze minor zijn afkomstig van de opleidingen Communication and Multimedia Design en Engineering, maar ook studenten Verloskunde die input geven op gebied van verloskundige inhoud. De studenten brengen ieder hun eigen expertise in.’
‘VR geeft je veel feedback: je kunt zien en horen of de situatie van de vrouw of het ongeboren kind verandert’
Fijne motoriek
‘De volgende stap is het ontwikkelen van het juiste instrumentarium die je in de simulatie nodig hebt,’ vertelt Marijke. ‘Samen met studenten Engineering en twee bedrijven gaan we een schaar en een injectiespuit ontwikkelen die deze instrumenten kunnen simuleren. We kwamen namelijk al vrij snel tot de conclusie dat het simuleren van de fysieke verrichtingen ingewikkeld zou zijn. Bij een VR-ervaring heb je normaal gesproken een VR-bril op en een controller in elke hand. De motoriek van die controllers is vrij grof, daarom is het te moeilijk om het knippen te simuleren. De handelingen vragen om een fijne motoriek: zowel het perineum infiltreren als het inknippen. Dat gaat niet met die controllers. Daarom onderzoeken we samen met twee bedrijven of het mogelijk is om een schaar en een spuit met sensoren te ontwikkelen. Voor hechten is een nog fijnere motoriek vereist, dat is voor dit stadium nog te uitdagend. We hebben daarom de keuze gemaakt om eerst alleen een scenario voor het zetten van de episiotomie te ontwikkelen. Hechten moeten studenten voorlopig dus nog op een fantoom oefenen en toetsen. Binnenkort gaan we het programma testen bij de studenten van alle drie de opleidingen Verloskunde en hun ervaringen evalueren.’
‘VR is bezig aan een doorbraak in de zorg, dat momentum willen we doorzetten’

Veel voordelen
‘Het is de bedoeling dat we volgend academiejaar VR ook daadwerkelijk kunnen gebruiken. In eerste instantie om de studenten te toetsen die nog niet hun benodigde vijf episiotomieën hebben kunnen verrichten. Waarschijnlijk is de VR-ervaring nog niet direct onderdeel van het standaard lesprogramma, maar dat is op termijn wel de bedoeling. Het zou veel voordelen hebben: studenten kunnen zelf oefenen met de VR-bril en de software, waar en wanneer het hen uitkomt. Je kunt in het VR-programma direct feedback inbouwen die de student richting geeft aan haar/zijn leerproces. Hierdoor kan de student docent- onafhankelijk oefenen. Daarnaast kan VR ook voor afgestudeerde verloskundigen een handig middel zijn om de vaardigheden op peil te houden.’
Uitbouwen voor verschillende scenario’s
‘Een voordeel van dit project is dat het zich goed leent om verder uit te bouwen. Het project gaat namelijk vooral om het klinisch redeneren: wat gebeurt er met iemand, hoe verandert de situatie, wanneer moet je handelen en op welke manier? Dat denkproces is relevant bij het verrichten van een episiotomie, maar is ook toepasbaar voor het leren van allerlei andere vaardigheden. Je kunt allerlei verschillende casuïstiek bouwen in VR. We zijn daarom in gesprek over hoe de technologie breder zou kunnen worden ingezet met Bob Radder, senior programmamanager Innovatie en ICT van de KNOV.’ Bob Radder legt uit dat hij veel kansen ziet: ‘VR is bezig aan een doorbraak in de zorg, dat momentum willen we doorzetten. Vorig jaar zijn we al met succes gestart met een interessante pilot waarin VR wordt ingezet om bevallingspijn te verminderen. Nu is er vanuit ZonMw kwaliteitsgelden Verloskunde een projectaanvraag toegekend voor het ontwikkelen van een VR-toepassing voor verloskundig onderwijs. We willen daarbij kijken hoe we een platform kunnen ontwikkelen waarin je verschillende scenario’s en verrichtingen kunt oefenen, met dezelfde software en hardware. We hebben daarover ook contact met Marijke. Het is voor ons belangrijk de praktijk er zo goed mogelijk bij te betrekken, zodat we een toepassing kunnen ontwikkelen die optimaal aansluit bij het verloskundige onderwijs.’
‘In een gesimuleerde omgeving kun je de oefensituatie heel authentiek maken, wat bijdraagt aan het leerplezier en leereffect van studenten’
Toekomst
Marijke ziet in elk geval veel mogelijkheden voor VR in het verloskundig onderwijs. Ze vertelt: ‘De docenten van de opleidingen Verloskunde zijn enthousiast en nieuwsgierig naar wat er gaat komen.’ Studenten moeten er nog mee kennismaken, maar we hebben er vertrouwen in dat ook dat goedkomt. We zijn blij dat we op deze manier kunnen bijdragen aan onderwijsinnovatie: VR in de geboortezorg, maar ook in het onderwijs, staat nog in de kinderschoenen. Innovatie kost erg veel geld. Omdat we nu vanaf niets beginnen vraagt elke stap om ontwikkeling, dat is kostbaar. Voor ons is dit nu mogelijk dankzij de SURF-subsidie en de samenwerking tussen de opleidingen. Ik hoop dat de ontwikkeling door kan blijven gaan, want VR en E-health kunnen een grote bijdrage leveren aan de opleiding tot verloskundige. Niet alleen als het gaat om het vaardigheidsonderwijs, maar ook in het communicatie- en casuïstiekonderwijs. In een gesimuleerde omgeving kun je immers de oefensituatie heel authentiek maken, wat bijdraagt aan het leerplezier en leereffect van studenten. Op die manier hopen we studenten zo goed mogelijk voor te bereiden op de echte praktijksituaties.’
De ontwikkeling en evaluatie van de Nederlandse Triagewijzer Verloskunde
Tekst: dr. Bernice Engeltjes, 2023-1
Op Nederlandse verloskunde-afdelingen komen spoedpatiënten binnen nadat de zwangere vrouw zich telefonisch heeft gemeld. Een verpleegkundige of doktersassistente beoordeelt telefonisch op basis van kennis, ervaring én de zorgcapaciteit hoe snel de patiënt gezien moet worden door een medisch professional. Dit gebeurt niet altijd op basis van medische noodzaak. Zwangere vrouwen met ernstige klachten hebben daardoor achteraf mogelijk te lang moeten wachten en mensen zonder ernstige klachten werden wellicht met spoed geholpen. De beoordeling van de mate van urgentie en de maximale medisch verantwoorde wachttijd is zonder triagesysteem niet uniform. Net gepromoveerde verloskundige dr. Bernice Engeltjes heeft daarom, samen met de praktijk, de Nederlandse Triagewijzer Verloskunde ontwikkeld en geëvalueerd.
Triage binnen de algemene spoedzorg en internationale verloskundige zorg
Triagesystemen worden al langere tijd gebruikt in de algemene spoedzorg. De algemene triagesystemen zijn echter niet geschikt voor de verloskundige spoedpatiënt, omdat er sprake is van twee patiënten: de moeder en het ongeboren kind. Bovendien presenteert de zwangere vrouw zich met specifieke klachten en symptomen. Voor de obstetrische spoedpatiënt zijn er de afgelopen jaren diverse triagesystemen ontwikkeld in Canada, de Verenigde Staten en Zwitserland. In Nederland werd het Rotterdam Obstetrisch Triage Systeem (ROTS) ontwikkeld. Al deze systemen zijn ontwikkeld voor fysieke triage, wat betekent dat het telefonische triagemoment niet wordt beschreven. Om in de behoefte van eenduidige, inzichtelijke en objectiveerbare telefonisch verloskundige triage te voorzien, is daarom een verloskundig telefonisch triage-systeem ontwikkeld en wetenschappelijk geëvalueerd.
 Doorontwikkeling
Doorontwikkeling
Door een multicenterstudie met gecombineerde onderzoeks-methodes werd de Nederlandse Triagewijzer Verloskunde (NTV) ontworpen met betrokken stakeholders. De onderzoeksmethodes betroffen focusgroepen, observaties van trainingen en digitale expertmeetings volgens de Delphi-methode. Tijdens de focusgroepen en observaties van trainingen werden er in samenspraak diverse concepten van de NTV doorontwikkeld. Internationale en nationale literatuur, in combinatie met regionale protocollen en het eerder ontworpen ROTS, waren daarbij de basis. De NTV heeft dezelfde systematiek als de algemene triagesystemen. Dit betekent dat het systeem bestaat uit ingangsklachten, indicatoren en urgentiecategorieën. De ingangsklachten zijn gebaseerd op het toestandsbeeld van een patiënt op dat moment. Het toestandsbeeld is de omschrijving van de conditie van een patiënt aan de hand van klachten en symptomen. De aard van de klachten bepaalt welke urgentiecategorie noodzakelijk is. De urgentiecategorie bepaalt vervolgens de maximale medisch toelaatbare wachttijd.
‘De urgentiecategorie bepaalt de maximale medisch toelaatbare wachttijd’
Vijf urgentiecategorieën
Tussentijdse analyses zorgden voor een continue verbetering van het ontwerp van de NTV. De vijfde versie werd voorgelegd tijdens de eerste digitale schriftelijke expertmeeting conform de Delphi-methode. Tijdens deze digitale feedbackronde werd feedback gegeven door stakeholders. In de tweede ronde werd consensus (>90%) over de inhoud van de NTV behaald. Dit resulteerde in vijf ingangsklachten: vochtverlies, bloedverlies, buikpijn, andere lichamelijke klachten en bezorgde zwangere vrouwen (niet-somatische klachten). Binnen elke ingangsklacht zijn discriminatoren geformuleerd welke de urgentie bepalen. De vijf urgentiecategorieën zijn: levensbedreigend (reanimatie), spoed, dringend, niet dringend en zelfzorgadvies. Voor het gebruik van de NTV zijn ook definities, classificaties, zelfzorgadviezen en een gespreksmodel ontworpen. Door de wijze waarop het onderzoek werd uitgevoerd is er een onderbouwde richtlijn, in co-creatie met stakeholders, ontstaan voor telefonische ongeplande zorgvragen binnen de verloskunde. Door de stakeholders werd de NTV beoordeeld als compleet, correct, gebruiksvriendelijk en goed ontworpen. De richtlijn geeft de mogelijkheid tot uniformiteit in beoordeling van de diverse klachten en werd beoordeeld als klaar voor implementatie in de praktijk. Voorwaardelijk aan de implementatie werd digitalisering van de NTV binnen het elektronische patiëntendossier gesteld. Landelijk heeft daarna een digitale standaardisering van de NTV in EPIC©, Chipsoft-HIX© en SAP© plaatsgevonden.
Over- of ondertriage
Middels een prospectief observationeel onderzoek werd vervolgens de validiteit van de NTV vastgesteld. De diagnostische validiteit werd bepaald door berekening van de overeenkomst van de urgentiecategorie tussen triagist en medisch professional. De triagist stelde de urgentie vast in het triagegesprek met de zwangere vrouw. De medisch professional deed dit tijdens het fysieke consult op de afdeling. Wanneer er geen gelijke overeenkomst was, werd gekeken naar de mate van overtriage en ondertriage. In het geval van overtriage gaf de triagist een hogere urgentie dan de medisch professional. Bij ondertriage gaf de triagist een lagere urgentie dan de medisch professional het achteraf wenselijk vond. Het onderzoek vond plaats in vier Nederlandse ziekenhuizen waar NTV was geïmplementeerd tot standaardzorg. Het vergelijken van de resultaten tussen de vier ziekenhuizen leverde inzicht in de externe validiteit. De inzichten in de diagnostische externe validiteit van een telefonisch verloskundig triagesysteem werd voor het eerst onderzocht. Door gebrek aan gelijkwaardig onderzoek in het verloskundig vakgebied is vergelijking niet mogelijk. Vergeleken met internationale literatuur over algemene spoedzorg zijn de resultaten vanuit dit onderzoek gelijk of beter. De uitkomsten geven wel ruimte om onder- en overtriage te reduceren.
Bepalen van betrouwbaarheid
Naast validiteit is ook betrouwbaarheid een belangrijk component om de consistentie van een diagnostisch instrument zoals de NTV te evalueren. Er wordt daarom inzicht gegeven in de inter- en intrabeoordelaarsbetrouwbaarheid van de NTV door middel van vignetten. Een vignette was een uitgewerkte casus uit de dagelijkse praktijk. Per vignette werd de interbeoordelaarsbetrouwbaarheid bepaald, wat inzicht gaf in de mate van overeenkomst tussen twee verschillende beoordelaars over dezelfde vignette. De intrabeoordelaarsbetrouwbaarheid is de overeenkomst van dezelfde beoordelaar over dezelfde vignette op een ander moment in de tijd. Dit onderzoek is verricht met inzet van 90 vignetten, welke een gelijke verdeling van de vijf urgentiecategorieën en vijf ingangsklachten hadden. Als resultaat zagen we een overeenkomst van urgentiecategorie met de NTV van 90,5% (95%BI [87,5-93,6]) (335 van 370). De overeenkomst tussen twee beoordelaars was 88,5% (95%BI [84,9-93,0]) (177-200) en 84,9% (95% BI [78,3-91,4]) (101 – 119) na herbeoordeling drie maanden later. De uitkomsten geven aan dat er sprake is van een goede correlatie, welke overeenkomt met internationale literatuur over triagesystemen. Er kan geconcludeerd worden dat de NTV betrouwbaar is.

Evaluatie onder zorgprofessionals
Naast evaluaties van de diagnostische waarden, vond ook evaluatie plaats van de gebruikservaringen van zorgprofessionals. In deze evaluatie werd gekeken naar de normalisatie van het gebruik van NTV na implementatie. Een verloskundig triagesysteem kan gezien worden als een complexe innovatie in de zorg. Om de implementatie succesvol te laten verlopen, werd in elk ziekenhuis gewerkt met een multidisciplinaire projectgroep bestaande uit stakeholders (verpleegkundigen, physician assistants, klinisch verloskundigen, gynaecologen in opleiding, gynaecologen, ICT-medewerkers en management). De implementaties van de NTV waren individueel per ziekenhuis verschillend, maar (veelal) procesmatig vormgegeven. De leiding was in handen van de projectgroep binnen het ziekenhuis, deze projectgroep beoordeelde ook welke scholing nodig was en welke ICT-toevoegingen gedaan moesten worden om te kunnen starten met het gebruik van NTV.
Binnen negen ziekenhuizen werd geëvalueerd in welke mate de NTV geïntegreerd was in de dagelijkse praktijk en welke bevorderende en belemmerende factoren daarbij een rol hebben gespeeld. De gevalideerde vragenlijsten Normalization MeAsure Development (NoMAD) ontwikkeld vanuit de Normalisation Process Theory (NPT) werden gebruikt. Vanuit deze theorie zijn vier items vastgesteld te weten: samenhang, betrokkenheid, samendoen en reflectie. Naar aanleiding van de kwantitatieve resultaten werd met een groep zorgprofessionals een focusgroep gehouden. Het doel van deze focusgroep was om de resultaten gezamenlijk te duiden.
Bevorderende factoren voor verdere normalisering
In totaal werd door 173 van de 294 (59%) zorgprofessionals de vragenlijst compleet ingevuld. Van deze participanten gebruikten 90% de NTV langer dan zes maanden. De digitale applicatie van de NTV werd door 137 van de 173 (79%) zo vaak als mogelijk of altijd gebruikt. De totaalscore van de NPT-score was 3,77 (SD=0,36). Vanuit de focusgroep werd geconcludeerd dat als toegevoegde waarde van de NTV de kwaliteits-verbetering werd gewaardeerd. Het werd als belangrijk bevonden, voor een succesvolle implementatie, dat alle betrokkenen toegewijd deelnemen. Daarbij werd met name de rol van de medisch specialist genoemd. Rechtmatig gebruik van de triage-afdeling door professionals werd gezien als bevorderende factor voor verdere normalisering. De zorgprofessionals waardeerden de trainingen en evaluaties. Het werd aangemoedigd deze te continueren in de toekomst. In totaal gaf deze evaluatie een positief beeld van de normalisatie van NTV en aandachtspunten voor toekomstige implementaties.
Ervaringen van patiënten
NTV streeft kwaliteitsverbetering en doelmatigheid van zorg na. Patiëntervaringen met de NTV of een ander verloskundig telefonisch triagesysteem werden niet eerder onderzocht. Inzicht in ervaringen is wenselijk omdat dit eveneens een analyse is van de ervaren kwaliteit van zorg. Aangezien de NTV als richtlijn wordt geïmplementeerd, kan het zijn dat de patiënt geen menselijke maat, dan wel patiëntgerichte zorg ervaart. Bij patiëntgerichte zorg wordt nagestreefd dat de patiënt actief betrokken is in diens zorgproces. Inzicht werd verkregen door middel van 20 semigestructureerde interviews waarbij topics werden gebruikt. De topics waren verwachtingen, ervaringen, specifiek ook ervaren van empathie, wachttijd, informatie, communicatie, houding van zorgverlener, kwaliteit van de behandeling en wenselijke toekomstgerichte verbeteringen. Analyse was gebaseerd op fenomenologisch kader.
Na analyse van de interviews werden drie thema’s vastgesteld: ervaren professionaliteit, benadering door de professional, en informatie en begeleiding. In het algemeen waren de participanten tevreden over het gevoerde telefoongesprek waarbij de NTV werd gebruikt. Zij hebben ervaren dat er een professioneel telefoongesprek gevoerd wordt, waarbij de bereikbaarheid goed was en de professional de verwachte geruststelling gaf. Dit werd in de ervaring van de patiënten met name bereikt doordat zij de mogelijkheid kregen om het eigen verhaal te vertellen en er betrokkenheid was bij het vaststellen van de vervolgstap. De benadering van de zorgprofessional was veelal vriendelijk, empathisch en to the point. Extra informatievoorziening over de triagedienst en wat te doen in de tussentijd kan de huidige triage verder verbeteren. Door de huidige tevredenheid is er weinig behoefte aan technologische veranderingen.
‘Er kan worden gesteld dat de NTV bijdraagt aan de verbetering van het huidige zorgproces van een zwangere vrouw met ongeplande (spoed)zorgvragen’
Conclusie van het totale proefschrift
Er kan worden gesteld dat de NTV bijdraagt aan de verbetering van het huidige zorgproces van een zwangere vrouw met ongeplande (spoed)zorgvragen. De NTV is ontwikkeld met takeholders, onderzocht op validiteit en betrouwbaarheid en geëvalueerd door zorgprofessionals en patiënten. Het is een professioneel product dat dagelijks digitaal wordt gebruikt door professionals in ongeveer 30 Nederlandse ziekenhuizen (40%). Door het gebruik wordt gelijkwaardige zorg aan elke patiënt bewerkstelligd en wordt de professional ondersteund in het uniform beoordelen van de klachten.
De NTV kan gezien worden als een voorbeeld van succesvolle transformatie van de zorg. De aspecten die hier mogelijk een bijdrage aan leveren, zijn belangrijk om mee te nemen naar volgende ontwikkelingen. Het eerste inzicht is dat de NTV werd ontwikkeld vanuit een duidelijk ervaren probleem in de praktijk. Vanuit de beroepspraktijk heerste een sterke vraag om de telefonische beoordeling van ongeplande zorgvragen te verbeteren. Hetgeen heeft betekend dat professionals bereidwillig en gemotiveerd waren gedurende alle fases van het onderzoek om actief te participeren. Ten tweede zorgde de co-creatiesessies voor de ontwikkeling van de NTV met de beroepspraktijk voor een snelle ontwikkeling en snelle acceptatie. Het product sluit daardoor aan bij de behoefte en de wensen van de praktijk. De toevoeging binnen de bestaande digitale systemen heeft de implementaties en het latere gebruik verder ondersteund. Ten derde is er bij de implementatie van de NTV een hoge mate van flexibiliteit geweest. Leiding aan de transitie werd gegeven door het eigen ziekenhuis, ondersteund door vroege betrokkenheid van de stakeholders. Communicatie met de eigen achterban verliep daardoor op een natuurlijke manier. Deze communicatie verliep via onderwijs, voorlichting en diverse berichten, dit is belangrijk om de uiteindelijk verandering te normaliseren in de praktijk.
Het ontwerp van de NTV met aansluitende evaluaties heeft afgelopen jaren plaatsgevonden en heeft een goede basis gelegd voor vervolgonderzoeken. Verbetering van de inhoud van de NTV en verdere evaluaties van de implementaties vraagt om meer onderzoek in de toekomst. Het zou wenselijk zijn om bij de implementaties onderzoek te doen naar de rol van cultuur en leiderschap binnen de afdeling. Ook is het aan te bevelen om vervolgonderzoek te doen naar correct gebruik van een triage-afdeling, alsook het gebruik van triage in de keten (met onder andere capaciteitsverdeling).
 De onderzoeken binnen dit proefschrift hebben in de klinische beroepspraktijk plaatsgevonden met financiering van NWO.
De onderzoeken binnen dit proefschrift hebben in de klinische beroepspraktijk plaatsgevonden met financiering van NWO.
Afzonderlijk van dit onderzoek hebben afgelopen jaren implementaties plaatsgevonden binnen de eerste lijn of op integrale basis. Scan de code om de Projectopbrengst ‘Implementatie van de Neder-landse Triagewijzer Verloskunde binnen diverse verloskundige entiteiten’ te lezen. Dit project liep van oktober 2021 tot december 2022 en werd mede mogelijk gemaakt door ZonMW gelden.
Dr. Bernice Engeltjes
triagewijzerverloskunde@gmail.com
De koers naar verloskundige wetenschap
Tekst: VRHL Content en Creatie, 2023-1
De KNOV wil de komende jaren een sterke impuls geven aan onderzoek binnen de geboortezorg. Om een actieve rol van verloskundigen in wetenschappelijk onderzoek te bevorderen, heeft de Wetenschapscommissie een herstart gemaakt en wordt nu de landelijke Kennisagenda opgesteld.
Het fysiologische domein van ons beroep kunnen we nog steviger onderbouwen met – naast expertise van de verloskundige, en de wensen en mogelijkheden van de cliënt – de laatste stand van de wetenschap als belangrijke pijler in evidence-based practice (EBP). Om verloskundigen te ondersteunen in het verwerven van de nodige wetenschappelijke en academische competenties, maakte de Wetenschapscommissie, die jaren eerder door reorganisatie was gestopt, vorig jaar een herstart. Anne-Marie Sluijs, senior programmamanager Wetenschap bij de KNOV, vertelt: ‘De afgelopen jaren heeft de wetenschappelijke ontwikkeling in de Nederlandse geboortezorg een doorgroei gekend. Inmiddels zijn er vier Nederlandse hoogleraren Verloskundige Wetenschap, waarvan er twee momenteel aangesteld zijn in Engeland en België, en is het aantal gepromoveerde verloskundigen in korte tijd sterk gestegen; naar 48. Dringend tijd dus om de Wetenschapscommissie nieuw leven in te blazen. De vernieuwde commissie wordt gevormd door hoogleraren en lectoren Midwifery Science, een gepromoveerde verloskundige, een gynaecoloog en een huisarts/emeritus hoogleraar Vrouwenstudies Medische Wetenschappen, waarvan laatstgenoemde ook de link is met de vorige Wetenschapscommissie.’
Om zowel een geloofwaardige als krachtige positie te hebben binnen onderzoek in de geboortezorg, is ‘eigen’ verloskundige onderzoeksexpertise van belang. Zowel binnen de medische vraagstukken, maar zeker ook binnen het fysiologisch beleid. De Wetenschapscommissie heeft dan ook als belangrijk speerpunt om te investeren in academisch leiderschap voor de toekomst. Anne-Marie: ‘Ter verdere ondersteuning van de uitbouw van verloskundige wetenschap stelt de KNOV een subsidie beschikbaar voor een promotietraject en een post-doctoraal fellowship waarvoor verloskundigen zich kunnen aanmelden. Het bestuur kent uiteindelijk in 2023 de subsidies toe op basis van het advies van de Wetenschapscommissie.’
‘Om de Nederlandse geboortezorg, zoals we die van oudsher als zelfstandig en sterk organiseren, ook te kunnen blijven borgen, is onderzoek essentieel’
Project Kennisagenda van start
Een ander actiepunt van de Wetenschapscommissie is het creëren van een landelijke Kennisagenda voor verloskundige wetenschap. Hiervoor worden actief kennislacunes opgehaald uit de dagelijkse verloskundige praktijk, beroepsgroepen waarmee wordt samengewerkt, cliënten- en patiëntenorganisaties en wetenschappelijke instituten. Martine Breedveld, projectleider van project Kennisagenda, vertelt: ‘Die input is heel belangrijk. Waar lopen verloskundigen tegenaan in de praktijk en wat helpt ter ondersteuning bij hun kennisontwikkeling? Ook inventariseren we of er vanuit (multi-disciplinaire) richtlijnen – van de KNOV of waaraan wij hebben bijgedragen – hiaten zijn genoemd.’ Deze hiaten worden vervolgens vertaald naar een Kennisagenda met onderzoeksvragen. Martine: ‘We brengen met de Kennisagenda in kaart welke kennis in de dagelijkse praktijk varieert, tegenstrijdig is en/of zelfs ontbreekt. Er zijn onderwerpen waar veel onderzoek naar wordt gedaan, maar soms verspreid over veel heterogene of kleine studies. Of onderwerpen waar we geen evidence voor hebben, maar mogelijk wel veel expertise in hebben opgebouwd. We willen hierbij vanuit de drie pijlers van EBP kennisontwikkeling stimuleren, zodat we uiteindelijk de verloskundige zorg en de kwaliteit daarvan verder kunnen optimaliseren en onderbouwen.’
Richtinggevend voor de komende vijf jaar
Het ophalen van hiaten is in volle gang. Martine: ‘We krijgen een breed spectrum aan vragen binnen. Vanuit de eerste lijn is er bijvoorbeeld een vraag over het effect van het ‘plakken’ van de perineumhuid versus hechten in het kader van wondheling en pijnbeleving. Of vanuit richtlijnontwikkeling hoeveel zwangere vrouwen daadwerkelijk een ijzer-gebrek hebben, maar geen anemie. Een andere vraag gaat over het effect van lichaamsbeweging op foetale groei. Bedrust wordt vaak geadviseerd bij groeivertraging, maar is daar ook evidence voor? Maar denk ook aan vragen als welke factoren bijdragen aan het slagen van een uitwendige versie in de eerste lijn? Ook zijn er bijvoorbeeld zorgen over de toename van het aantal inleidingen van de baring. Deze komen tot uiting in vragen over de evaluatie van de inleidingsindicatie ‘verdenking macrosomie’ en de ervaringen van vrouwen bij inleidingen. Maar er zijn ook psychologische vraagstukken en vragen over problematische thuissituaties binnengekomen.’ Een werkgroep, ondersteund door wetenschappers, clustert de verzamelde input, prioriteert en maakt de komende tijd de vertaalslag van de top 10 onderwerpen naar onderzoeksvragen. In de tussentijd is er een regelmatige toetsing bij een afvaardiging van leden en andere stakeholders. De KNOV doet het onderzoek niet zelf, maar wil bevorderen dat er onderzoek op gang komt en dat helder is voor onderzoekers en subsidievertrekkers welke onderzoeksprioriteiten we als beroepsgroep de komende vijf jaar naar voren dragen.
Wereldwijd op de kaart
De koers naar verloskundige wetenschap is mede dankzij de herstart van de Wetenschapscommissie stevig ingezet. Anne-Marie: ‘Om de Nederlandse verloskundige zorg, zoals we die van oudsher als zelfstandig en sterk organiseren ook te kunnen blijven borgen, is onderzoek essentieel. Internationale samenwerking met landen waar midwifery science sterk ontwikkeld is, zoals Australië, Canada, Engeland en Zweden, kan ons helpen om Nederlands onderzoek in de geboortezorg te verstevigen en uit te dragen. Het bijwonen en samen organiseren van (internationale) congressen stimuleert het uitwisselen van kennis en ideeën. Ook helpt een internationale oriëntatie van de verloskundige wetenschap bij het krijgen van inzicht in hoe fysiologische geboorte wordt gevormd door de vele manieren waarop samenlevingen de zorg voor barende vrouwen organiseren.’
Klaar voor de toekomst
Tekst: VRHL Content en Creatie, 2023-1
Vorig jaar lanceerde de KNOV het nieuwe Kwaliteitsregister Verloskundigen: dé plek waar álle verloskundigen kunnen aantonen dat zij over de juiste bekwaamheden beschikken en investeren in hun professionele ontwikkeling. Het basisregister is aangevuld met inmiddels vijf deelregisters. En dat niet alleen: afgelopen jaar werd ook het registratieplatform voor uitwendige versies vernieuwd. We blikken terug en vooruit op deze toekomstbestendige implementaties.
Het Kwaliteitsregister Verloskundigen is een basiskwaliteitsregister waarin alle praktiserende verloskundigen – eerste-, tweede- en derdelijns – zich kunnen inschrijven. KNOV-lid of niet: elke verloskundige kan zich inschrijven via de digitale omgeving PE-online. Met een inschrijving toont een verloskundige aan over de juiste bevoegdheden te beschikken en in deskundigheidsbevordering te investeren. Net zoals andere beroepsgroepen dat doen in hun registers. Het register, dat beheerd wordt door het bureau Kwaliteitsregister van de KNOV, bestaat uit een basisdeel voor alle verloskundigen en deelregisters voor verloskundigen met specifieke vaardigheden. Die deelregisters zijn nieuw. Het vak van verloskundigen is namelijk continue in ontwikkeling. Hierdoor zijn er nieuwe en extra vaardigheden waar een verloskundige zich in kan bekwamen. Een deelregister is dus een register binnen het basiskwaliteitsregister voor een specifieke bevoegdheid met eigen (her)registratie-eisen waaraan voldaan moet worden.
Deelregisters
Een herregistratieperiode in het Kwaliteitsregister Verloskundigen is vijf jaar. Als een verloskundige aantoonbaar minimaal 200 uur in die vijf jaar heeft besteed aan deskundigheidsbevorderende activiteiten, kan de verloskundige zich herregistreren. Het kwaliteitsregister is zo opgezet dat de uren die besteed worden aan na- en bijscholing ten behoeve van een deelregister, ook meetellen voor het basisregister. Afgelopen jaar zijn er vijf deelregisters gelanceerd, die nu onderdeel uitmaken van het Kwaliteitsregister Verlos-kundigen: Counseling Prenatale Screening, Uitwendige versie, Anticonceptie, Antenatale CTG in de eerste lijn en Klinisch Verloskundigen. Marlies Kamphof, projectleider deelregisters bij de KNOV, vertelt: ‘Counseling Prenatale Screening is al sinds januari 2022 onderdeel van het Kwaliteitsregister Verloskundigen en was het eerste deelregister dat gelanceerd werd binnen het nieuwe kwaliteitsregister.. Tot en met september 2022 hadden we het Versieregister en de Bekwaamheidslijst Spiralen en Implantatiestaafjes, waarin handmatig de bevoegdheden van de verschillende verloskundigen werden bijgehouden. Inmiddels zijn deze vervangen door de deelregisters Uitwendige versie en Anticonceptie in PE-online. Doordat deze deelregisters nu -onderdeel uitmaken van het Kwaliteitsregister Verloskundigen, staat alles op één plek, wat een stuk overzichtelijker is voor de verloskundige. Daarnaast zijn de herregistratie-eisen voor de verschillende deelregisters zoveel mogelijk geüniformeerd.’
Sinds 1 november 2022 is er het deelregister Antenataal CTG in de eerste lijn. Verloskundigen kunnen hiermee aantonen dat ze bevoegd en bekwaam zijn in het uitvoeren van een Antenataal CTG in de eerstelijns verloskundigenpraktijk. Er is een professionele standaard opgesteld voor het uitvoeren van het Antenataal CTG, waarin de eisen opgenomen zijn rondom regionale samenwerkingsafspraken en opleidings- of bijscholingseisen voor verloskundigen die een CTG willen uitvoeren. De eisen uit de professionele standaard zijn overgenomen in het deelregister Antenataal CTG in de eerste lijn. Verloskundigen in de eerste lijn, die ingeschreven zijn in het deelregister Antenatale CTG in de eerste lijn, mogen het Antenataal CTG uitvoeren.
Deelregister voor klinisch verloskundigen
Eind vorig jaar is het vijfde deelregister als onderdeel van het Kwaliteitsregister Verloskundigen geïmplementeerd: het deelregister Klinisch Verloskundigen. Saskia Walgemoed, ten tijde van het project interim Senior Programmamanager Kwaliteits-register en Onderwijs bij de KNOV, vertelt: ‘Dit gloednieuwe deelregister voor klinisch verloskundigen geeft deze verloskundigen een stevige en autonome positie. Daarnaast geeft het houvast rondom -bijscholing en accreditatie. Met dit register kunnen klinisch verloskundigen zelf de kwaliteit van hun beroep borgen. Tijdens de registratieperiode van vijf jaar moet een klinisch verloskundige voor herregistratie in het deelregister 40 uur aan deskundigheids-bevordering doen. Dit betreft 8 punten per jaar in categorie B; geaccrediteerde vaardigheidstrainingen spoedeisende handelingen. Deze 40 uren deskundigheidsbevordering tellen mee voor de 200 uren die nodig zijn voor de herregistratie in het Kwaliteitsregister Verloskundigen.’
De overige punten zijn te behalen met bijvoorbeeld geaccrediteerde bij- en nascholingen, symposia, trainingen en geaccrediteerd methodisch intercollegiaal overleg. Elke aanbieder van deskundigheidsbevordering voor (klinisch) verloskundigen, zoals bijvoorbeeld ziekenhuizen met een eigen scholingsaanbod, kan accreditatie aanvragen. Klinisch verloskundigen volgen al bijscholingen en maken gebruik van methodologisch intercollegiaal overleg. Hier kan nu accreditatie aan gekoppeld worden. Daarmee wordt de bijscholing voor klinisch verloskundigen inzichtelijk en wordt deze gelijkgetrokken in alle ziekenhuizen én geborgd in de toekomst. Daarnaast wordt er ook aangesloten bij hoe het geregeld is voor andere beroepsgroepen.
‘De waardevolle data van het registratieplatform kunnen we gebruiken voor wetenschappelijk onderzoek’
Eén beroepsgroep
De nieuwe deelregisters brengen veel voordelen met zich mee. Zo hoeft een verloskundige niet meer in verschillende systemen in te loggen en bijscholing uit te zoeken. Ze kan vanuit één centraal punt regie op haar eigen ontwikkeling uitoefenen. En daarnaast kan ze aan de buitenwereld in één oogopslag haar bevoegdheid laten zien. Het kwaliteitsregister is namelijk openbaar, ook voor niet KNOV-leden. Marlies: ‘Het samenbrengen van alle registers in één register, laat zien dat we als verloskundigen één beroepsgroep zijn en dat we investeren in scholing en kwaliteit. Daarnaast maakt een registratie in het kwaliteitsregister ook voor zorgverzekeraars zichtbaar dat een verloskundige haar deskundigheid bijhoudt, waardoor specifieke handelingen gedeclareerd kunnen worden. En een cliënt kan checken wat de bevoegdheid is van haar verloskundige.’
Een nieuw registratieplatform
Mede dankzij de komst van het deelregister Uitwendige versie kwam er een einde aan het Versieregister in zijn vorige vorm. In het oude Versieregister konden verloskundigen, die ook versiekundige zijn, hun bevoegd- en bekwaamheid aantonen en uitwendige versies registreren. Dat eerste kan nu in het nieuwe deelregister. Voor het registreren is eind 2022 door de KNOV een nieuw, toekomstbestendig registratieplatform gelanceerd, dat ook in te zetten is voor andere handelingen, zoals op het gebied van anticonceptie. Vervolgstappen op het gebied van uitwendige versie liggen op cliëntevaluatie, het verder verbeteren van de registraties en het nauwer samenwerken met klinisch verloskundigen. Siska Post, interim Beleidsadviseur en Richtlijnontwikkelaar bij de KNOV, vertelt: ‘We hadden sinds 2011 een Versieregister waarin uitwendige versies werden geregistreerd. De inhoud moest worden herzien en de software was aan vervanging toe. Het nieuwe registratieplatform is daarnaast gebruiksvriendelijker, makkelijker toegankelijk en veilig door tweestapsverificatie.’
‘Het samenbrengen van alle registers in één register laat zien dat we als verloskundigen één beroepsgroep zijn en investeren in scholing en kwaliteit’
Wetenschappelijk onderzoek
Versiekundigen registreren via het registratieplatform alle versies die zij verrichten aan de hand van een vragenlijst. Dit is in het nieuwe platform efficiënter ingericht. Hierdoor is de output in de toekomst ook bruikbaar voor wetenschappelijk onderzoek. Siska: ‘Het registreren van de uitwendige versies gebeurt om verschillende redenen. We kunnen ermee inzichtelijk maken wat de kwaliteit van de zorg is en bijvoorbeeld hoe vaak zo’n versie plaats vindt. Deze data kunnen gebruikt worden voor wetenschappelijk onderzoek en voor onderbouwing van bijvoorbeeld succesratio en veiligheid naar de buitenwereld, zoals naar zorgverzekeraars. Als je verandering teweeg wilt brengen, dan heb je veel data nodig ter onderbouwing. De afgelopen jaren is er door het Versieregister al een enorme database gevormd. Als het registratieplatform langer bestaat, is het doel ook dat we al die waardevolle data gaan gebruiken voor wetenschappelijk onderzoek.’
Op dit moment wordt het registratieplatform alleen gebruikt voor het registreren van de uitwendige versies. In de toekomst kan het platform ook voor andere verrichtingen ingezet worden. Siska: ‘Daarom hebben we het over registratieplatform en niet meer over Versieregister. Met het registratieplatform kan bijvoorbeeld ook anticonceptie in kaart worden gebracht. Dat wordt nu nog geregistreerd via handmatige lijsten. Stel: er is een terugroepactie voor een bepaald batchnummer van een spiraal, dan kun je met een druk op de knop zien om welke cliënten het gaat.’
Meer data = meer bewijslast
‘Om iets voor elkaar te krijgen heb je bewijslast nodig. Met het registratieplatform kunnen we goed inzichtelijk maken wat we precies doen, hoe we dat doen en hoe goed we daarin zijn. Het geeft ons inzicht in onze eigen kwaliteit’, vertelt Siska.
Het platform brengt naast meer gebruiksgemak en inzicht meer voordelen met zich mee. ‘Als bij een zwangere vrouw een versie is uitgevoerd, kunnen we na afloop een vragenlijst toesturen over hoe zij de zorg heeft ervaren. Zij kan dat anoniem invoeren. Die data kun je op een ander niveau weer gebruiken. Daarnaast zitten er kleine vernieuwingen in het platform, zoals een reminder. Het is belangrijk dat je als versiekundige een compleet dossier maakt en de geboorte van een kind registreert. Dat wordt soms vergeten. Er zit nu een reminder op het dashboard om de follow-up in te voeren. Hiermee helpen we de versiekundigen het registratieplatform optimaal te gebruiken, zodat wij meer bruikbare data én daarmee bewijslast krijgen.’
Positieve bevalervaringen dankzij een Midwifery Unit
Tekst: VRHL Content en Creatie, 2023-01

Midwifery Unit Network (MUNet) is een community die Midwifery Units (MU) ontwikkelt en implementeert in heel Europa. Het doel? Dat vrouwen en hun gezin een positievere bevalervaring krijgen die hun fysieke en psychologische welzijn verbetert en baby’s een optimale start geeft. Dat klinkt misschien vanzelfsprekend, maar is in lang niet alle landen zo. Lucia Rocca Ihenacho, medeoprichter en CEO van het netwerk, vertelt.
Het ontstaan
‘MUNet wil de cultuur rond bevallingen beïnvloeden en zorgprofessionals en vrouwen voorlichten over de veiligheid van door verloskundigen begeleide zorg. Het netwerk is opgezet door verloskundigen vanuit de behoefte om erkenning te krijgen dat veel vroedvrouwen zich machteloos voelden. Ze ervaarden een botsing met andere zorgprofessionals; verloskundigen probeerden zorg te bieden op basis van de biopsychosociale filosofie, terwijl de rest van de geboortezorg gericht was op een medisch-industriële filosofie. MU’s werden als alternatief beschouwd, terwijl de verloskundige afdeling in het ziekenhuis als essentieel werd gezien. Als we naar het bewijs kijken, weten we dat een MU, in de buurt van een verloskundige afdeling, voor vrouwen met een normaal verlopende zwangerschap betere klinische resultaten, ervaringen en kosteneffectieve zorg biedt.’
De opstart
‘Toen we in 2015 startten wisten we nog niet veel over communities en hoe we die moesten runnen. Het bleek ook complex om invloed uit te oefenen op de verschillende zorgstelsels in Europa. Door beperkte middelen en personeel pakten we het pragmatisch aan en stelden jaarlijkse doelen en projecten vast. Met de -financiering die we hadden binnengesleept gaven we trainingen en ondersteunden we andere projecten om bijvoorbeeld de MU-standaarden op te stellen. We slaagden er uiteindelijk met City, University of London in om een consistente financiering binnen te halen.’
Implementatie in andere landen
‘We begonnen met samenwerken met verschillende landen. Er zijn nu MU’s in Spanje, Tsjechië, Bulgarije, Frankrijk en in onder andere Italië en België zijn de MU’s opgeschaald. De uitrol gaat echter langzaam. We moeten flink lobbyen en veel tijd steken in het over-tuigen van landen.’
En Nederland dan?
MU’s werken met tien zorgthema’s en dertig zorgstandaarden. Er zou gekeken moeten worden hoe de zorgthema’s en en zorgstandaarden ook toepasbaar zijn in het Nederlandse systeem. ‘Als er een plan zou zijn om MU’s in -Nederland op te schalen, dan zou het cruciaal zijn om deel uit te maken van MUNet om samen te werken, te delen wat werkt en successen te vieren. Er zou een MUNet-groep in het land kunnen zijn, met Europese koppeling om te delen wat er in Nederland gebeurt, maar ook om op Europees niveau een strategisch plan af te spreken en elkaar te ondersteunen.’
Trots
‘Systeemveranderingen kunnen erg uitdagend zijn. Onze partners en medewerkers hebben veel doorzettingsvermogen getoond. Ik denk altijd graag na over systemen, maar ook over de individuele impact die ze maken. Mijn nichtje is bevallen in de eerste MU van Italië. Ze is de eerste vrouw in drie generaties die een geboorte heeft gehad zoals zij wilde, waardoor ze zich erg krachtig voelde. Ik zou willen dat dat mogelijk was voor alle vrouwen die dat willen.’















