Inzicht krijgen in gezondheidsvaardigheden van (aanstaande) ouders met de CHAT-geboortezorg
Tekst: Evi M.E. Vlassak, Elina Miteniece, Judit K.J. Keulen, Marjolein Gravendeel, Irene Korstjens, Luc Budé, Marijke J.C. Hendrix, Marianne J. Nieuwenhuijze, 2024-3
Beperkte gezondheidsvaardigheden dragen bij aan slechtere maternale en neonatale uitkomsten3-9. Door zorg af te stemmen op gezondheidsvaardigheden kunnen zorgverleners beter aansluiten bij de (aanstaande) ouders. Veel zorgverleners, ook in de geboortezorg, vinden het echter moeilijk om ouders met beperkte gezondheidsvaardigheden te herkennen10-13. Het doel van dit onderzoek was om een hulpmiddel te ontwikkelen dat zorgverleners ondersteunt bij het inzicht krijgen in de gezondheidsvaardigheden van (aanstaande) ouders.
Gezondheidsvaardigheden zijn de cognitieve en sociale vaardigheden die bepalen of mensen in staat zijn om toegang te krijgen tot informatie, deze te begrijpen en te gebruiken op manieren die hen helpen bij een goede gezondheid1. In Nederland heeft ongeveer één op de drie mensen beperkte gezondheidsvaardigheden; zij hebben dus moeite met het vinden, begrijpen, beoordelen en gebruiken van gezondheid-gerelateerde informatie2.
In een actieonderzoek met 72 zorgverleners (verloskundigen en kraamverzorgenden), 10 (aanstaande) ouders en 14 experts werd een gespreksinstrument ontworpen, met als doel om zorgverleners te ondersteunen bij het inzicht krijgen in de gezondheidsvaardigheden van de (aanstaande) ouders in hun praktijk: de CHAT-geboortezorg. De basis was de gevalideerde Health Literacy Questionnaire14 en een gespreksinstrument voor de algemene zorg (CHAT)15.
Gespreksinstrument gebaseerd op gevalideerde tool
De Health Literacy Questionnaire (HLQ) is een gevalideerde vragenlijst met 44 vragen waarmee gezondheidsvaardigheden binnen negen domeinen gemeten kunnen worden14. Deze is echter niet goed bruikbaar tijdens reguliere spreekuren vanwege de lengte en de gesloten vraagstelling van de vragenlijst. Daarom werd - op basis van de HLQ - een gespreksinstrument ontwikkeld om inzicht te krijgen in gezondheidsvaardigheden: de CHAT15. De negen domeinen en 44 vragen van de HLQ zijn teruggebracht tot in totaal 10 vragen binnen vijf domeinen die de zorgverlener met de patiënt bespreekt:
1) Ondersteunende relatie met de zorgverlener.
2) Ondersteunende relatie met de sociale omgeving.
3) Informatietoegang en begrip.
4) Huidig gezondheidsgedrag.
5) Gezondheidsbevordering.
Hiermee krijgt de zorgverlener tijdens het gesprek inzicht in de behoeften en sterke punten van de gezondheidsvaardigheden van de patiënt. De CHAT is een bruikbaar instrument voor de algehele zorg. Omdat een instrument dat wordt gericht op een specifieke doelgroep beter wordt geïmplementeerd16-17, is de CHAT-geboortezorg ontwikkeld. Dit gebeurde in twee fases.
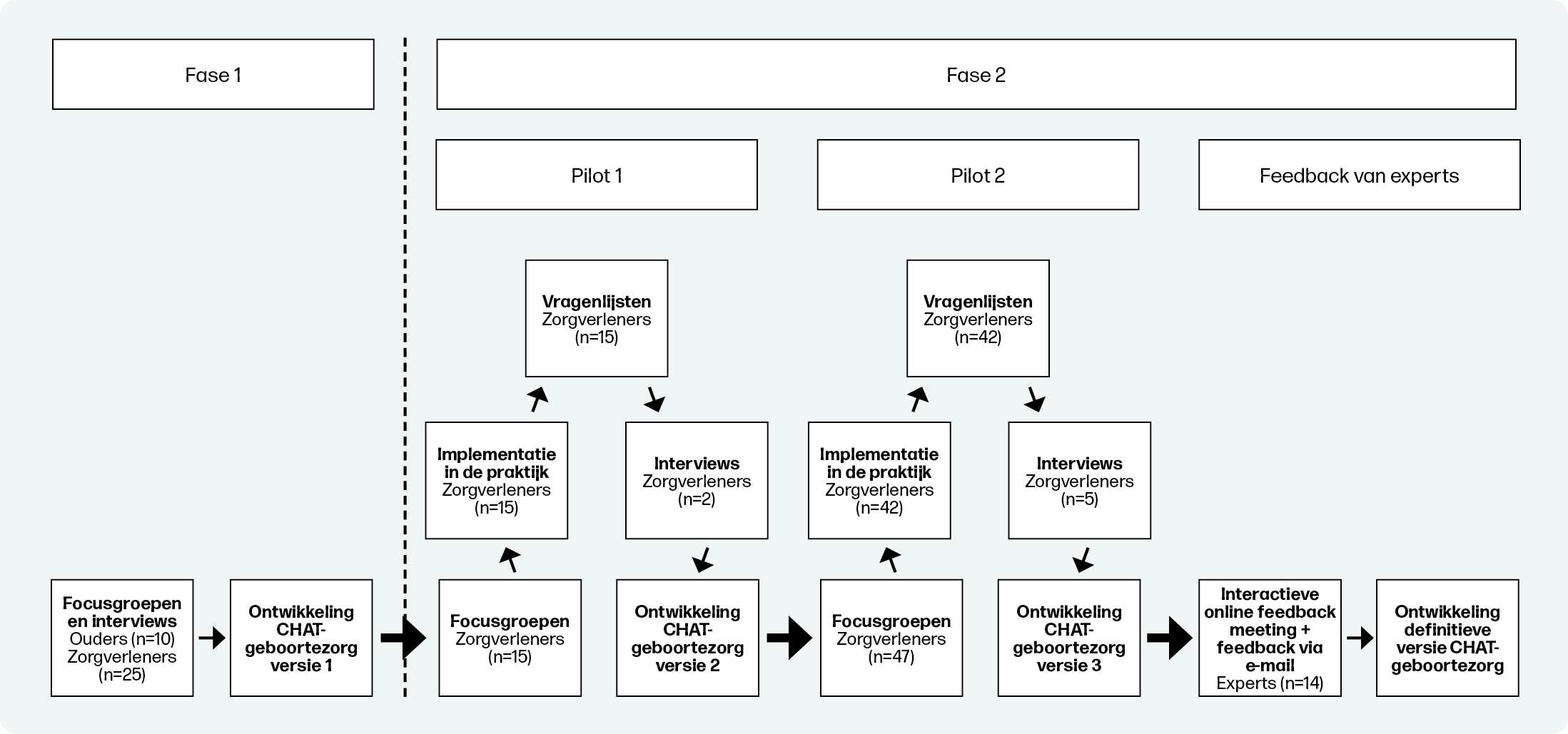
Fase 1
In fase 1 is informatie verzameld bij zorgverleners en (aanstaande) ouders over hun behoeften en ideeën met betrekking tot gezondheidsvaardigheden en het gesprek daarover. Dit is gedaan via focusgroepen en interviews eind 2019, waarin relevante onderwerpen zijn besproken uit de vijf domeinen van de CHAT en de toepassing op de geboortezorg. PHAROS, het expertisecentrum dat als uitgangsput heeft ‘Gezondheid en kwaliteit van zorg voor iedereen in Nederland’, gaf feedback op de eerste versie van de CHAT-geboortezorg inzake leesbaarheid en geschiktheid voor mensen met beperkte gezondheidsvaardigheden.
Fase 2
In fase 2 werd de CHAT-geboortezorg in opvolgende rondes door verloskundigen en kraamverzorgenden in de praktijk gebracht, geëvalueerd en aangepast. Pilot 1 vond plaats begin 2022. Deze werd gevolgd door pilot 2, een ronde met meer zorgverleners, in de zomer van 2022. Ter afsluiting gaf een panel van experts feedback in het najaar van 2022 (figuur 1). Tijdens pilot 1 en 2 namen zorgverleners deel aan een focusgroep. In deze focusgroepen werd het concept gezondheidsvaardigheden geïntroduceerd bij de deelnemers, uitleg gegeven over de ontwikkeling van de CHAT-geboortezorg tot dan toe en feedback opgehaald. Na de focusgroepen gebruikten de zorgverleners de CHAT-geboortezorg in de praktijk om het gesprek over gezondheidsvaardigheden aan te gaan met (aanstaande) ouders. Dit gebruik werd vervolgens geëvalueerd via een vragenlijst gebaseerd op de MIDI18, QQ1019 en Most significant Change methodiek20. De vragenlijst bevatte vragen over de innovatie, het gebruik van de innovatie, de sociopolitieke context en de organisatie waarbinnen de innovatie wordt gebruikt. De laatste vraag in de vragenlijst had betrekking op de meest significante verandering als gevolg van de implementatie van de innovatie. Om een verder inzicht te krijgen in hoe zorgverleners de CHAT-geboortezorg hadden ervaren, zijn in beide pilots enkele zorgverleners geïnterviewd. Tijdens het interview zijn verdiepende vragen over opvallende resultaten van de vragenlijst gesteld. Het panel van experts gaf mondeling feedback in een onlinebijeenkomst of schriftelijk via de mail. De experts waren onder andere een hoogleraar gezondheidsvaardigheden en patiëntparticipatie, een gynaecoloog en vertegenwoordigers van de Koninklijke Nederlandse Organisatie van Verloskundigen, van jeugdgezondheidszorg, van PHAROS en van kraamzorgorganisaties. Gedurende het project werden er notities gemaakt tijdens de focusgroepen en werden interviews opgenomen, getranscribeerd en gecodeerd om de data te kunnen analyseren. Vragenlijstdata werden verwerkt en geanalyseerd middels beschrijvende statistiek in SPSS.
De CHAT-geboortezorg als resultaat
Fase 1
Zowel zorgverleners als (aanstaande) ouders vonden het belangrijk om alle verschillende domeinen van de CHAT15 te bespreken. Het stellen van vragen over domein 4 (Huidig gezondheidsgedrag) en 5 (Gezondheidsbevordering) werd vaak als moeilijker ervaren door zorgverleners, omdat ze cliënten graag hun eigen keuzes laten maken en niet oordelend over willen komen. Cliënten vonden bij deze domeinen een persoonlijke aanpak belangrijk. Op basis van deze eerste uitkomsten zijn voorbeeldvragen per domein van de CHAT15 geformuleerd, om inzicht te krijgen in gezondheidsvaardigheden specifiek voor de geboortezorg. Bovendien werden er ten opzichte van de CHAT voorbeeldobservaties toegevoegd, omdat zorgverleners aangaven vaak vanuit een observatie een gesprek te starten. Na fase 1 bevatte de CHAT-geboortezorg vijf domeinen met in totaal 24 voorbeeldvragen en 11 voorbeeldobservaties.
Fase 2
Naar aanleiding van de evaluaties van pilot 1 werden de voorbeeldvragen uit de CHAT-geboortezorg zo neutraal en open mogelijk geformuleerd, highlights werden toegevoegd in de zinnen om het gebruiksgemak te bevorderen en domein 4 (Huidig gezondheidsgedrag) en 5 (gezondheidsbevordering) werden samengevoegd tot één domein omdat scheiding ervan tijdens een gesprek als kunstmatig werd ervaren. Er werd een duidelijke scheiding aangebracht tussen domein 1 (Ondersteunende relatie met zorgverlener) en 2 (Ondersteunende relatie met sociale omgeving). Voorbeeldvragen en voorbeeldobservaties werden op basis van feedback toegevoegd, samengevoegd of herschreven. Naar aanleiding van de feedback opgehaald in pilot 2 werden enkel nog voorbeeldvragen en voorbeeldobservaties toegevoegd, samengevoegd of herschreven.
'De laatste evaluatie liet zien dat de CHAT-geboortezorg het bewustzijn rondom gezondheidsvaardigheden van zorgverleners vergroot'
Na fase twee omvatte de definitieve versie van de CHAT-geboortezorg vier domeinen (figuur 2):
1. Ondersteunende relatie met zorgverleners.
Dit domein heeft betrekking op de gevoelens van ouders om begrepen en ondersteund te worden door zorgverleners en hun vermogen om actief deel te nemen aan de zorg en hun weg te vinden in het gezondheidszorgsysteem.
2. Ondersteunende relatie met sociale omgeving.
Dit domein heeft betrekking op de gevoelens van ouders om begrepen en ondersteund te worden door hun sociale netwerk wanneer zij geconfronteerd worden met gezondheid-gerelateerde problemen.
3. Informatie vinden, begrijpen en gebruiken.
Dit domein heeft betrekking op het vinden, begrijpen en beoordelen van de noodzakelijke gezondheidsinformatie om hun eigen gezondheid te beheren.
4. Huidig gezondheidsgedrag en gezondheidsbevordering.
Dit domein heeft betrekking op het huidige gezondheidsgedrag van de ouders en gezondheidsbevordering om actief hun eigen gezondheid te verbeteren.
Elk domein bevat meerdere voorbeeldvragen en voorbeeldobservaties die zorgverleners kunnen gebruiken bij het inzicht krijgen in de gezondheidsvaardigheden van (aanstaande) ouders. In totaal bevat de CHAT-geboortezorg achttien voorbeeldvragen en dertien voorbeeldobservaties binnen vier domeinen. Binnen de domeinen kan de zorgverlener kiezen welke voorbeeldvragen en voorbeeldobservaties te gebruiken, afhankelijk van
de (aanstaande) ouders en hun context. De CHAT-geboortezorg is een hulpmiddel voor zorgverleners om tijdens het gesprek aandachtspunten met betrekking tot de gezondheidsvaardigheden van (aanstaande) ouders inzichtelijk te krijgen. Het wordt niet gebruikt als een diagnostisch instrument.
De laatste evaluatie liet zien dat de CHAT-geboortezorg het bewustzijn rondom gezondheidsvaardigheden van zorgverleners vergroot; ondersteuning geeft bij de start van een gesprek; richting geeft bij het verkennen van gezondheidsvaardigheden en dat het gebruik zorgt voor een diepgaander gesprek tussen de zorgverlener en de (aanstaande) ouder. Zorgverleners vonden de CHAT-geboortezorg bij hun functie passen en gebruiksvriendelijk, maar wel tijdrovend.

Discussie
De CHAT-geboortezorg is een praktisch instrument voor het inschatten en bespreken van de gezondheidsvaardigheden van (aanstaande) ouders. Het is gebaseerd op de CHAT15 en gevalideerde Health Literacy Questionnaire14, waardoor het alle relevante constructen bevat die nodig zijn om een compleet overzicht van de gezondheidsvaardigheden van (aanstaande) ouders te verkrijgen.
De CHAT15 is aangepast naar de CHAT-geboortezorg door de vragen toepasselijk te maken voor de geboortezorg en door voorbeeldobservaties toe te voegen. Voorbeeldobservaties werden toegevoegd omdat observaties worden gebruikt bij het inschatten van gezondheidsvaardigheden en kunnen dienen als startpunt voor gesprekken hierover. Eerder onderzoek toonde aan dat observaties de meest gebruikelijke vorm van beoordeling van gezondheidsvaardigheden zijn21, maar het gebruik van enkel observaties kan tot verkeerde inschattingen leiden. Juist de combinatie van observeren, vragen en bespreken draagt bij aan een betere inschatting. Uit het huidige onderzoek komt naar voren dat de CHAT-geboortezorg het bewustzijn vergroot van gezondheidsvaardigheden bij verloskundigen en kraamverzorgenden. Deze bewustwording is van belang voor een goede inschatting van gezondheidsvaardigheden. Dit is bij zorgverleners de basis om informatie beter aan te passen aan de gezondheidsvaardigheden van cliënten22. Bovendien kunnen zorgverleners die zich bewust zijn van hun rol bij het aanpassen van zorg aan gezondheidsvaardigheden, de waarde die gehecht wordt aan gezondheidsinformatie door cliënten vergroten23.
Hoewel sommige zorgverleners in dit onderzoek hun bezorgdheid uitten over de mogelijke tijdsinvestering bij het gebruik van de CHAT-geboortezorg, wordt verwacht dat bij langduriger gebruik de domeinen met bijbehorende voorbeeldvragen en -observaties meer ‘eigen’ worden gemaakt. Dit vergemakkelijkt de inzet, laat het minder tijd kosten en levert mogelijk aan de achterkant tijdswinst op doordat er betere communicatie ontstaat tussen zorgverlener en (aanstaande) ouders. De zorgverleners in het onderzoek gaven aan dat de CHAT-geboortezorg makkelijk te integreren is in bestaande zorgstructuren binnen de geboortezorg. De voorbeeldvragen en -observaties kunnen selectief ingezet worden en er bestaat vrijheid om binnen de domeinen de formulering van vragen aan te passen en meer eigenheid te geven. Om een volledig beeld van de gezondheidsvaardigheden te verkrijgen is het van belang om alle vier de domeinen te bespreken. Een beperking van dit onderzoek is mogelijke selectiebias, doordat zorgverleners die al betrokken waren bij de zorg voor ouders met beperkte gezondheidsvaardigheden mogelijk meer geneigd waren om deel te nemen. Dit kan leiden tot positievere evaluatie van de tool. Desondanks had hun motivatie waarschijnlijk weinig invloed op het daadwerkelijke ontwerp van de tool. Een andere beperking was de beperkte deelname van (aanstaande) ouders, wat vooral kwam door wervingsproblemen in fase 2. Dit wordt deels gecompenseerd door de betrokkenheid van (aanstaande) ouders - met verschillende achtergronden - gedurende fase 1, het kwalitatieve karakter van het onderzoek en de bewustwording van de onderzoekers om de feedback gedurende het hele proces mee te nemen. PHAROS heeft bijgedragen door het controleren van de voorbeeldvragen en voorbeeldobservaties in de CHAT-geboortezorg op duidelijkheid en begrijpelijkheid. Een sterk punt van het onderzoek is dat er tijdens het project op verschillende momenten op verschillende manieren door meerdere personen van het onderzoeksteam data is verzameld en geanalyseerd. Door deze benadering werd eerder opgehaalde data gevalideerd. Bovendien is de CHAT-geboortezorg ontwikkeld op basis van een iteratief proces van participatief actieonderzoek, waarbij de eindgebruikers van de CHAT-geboortezorg betrokken waren bij het ontwikkelen van deze tool. Dit vergroot de mogelijkheid om de CHAT-geboortezorg succesvol te implementeren in de Nederlandse geboortezorg.
‘Take home’ message
De CHAT-geboortezorg is een veelbelovende gesprekstool om de gezondheidsvaardigheden van (aanstaande) ouders in te schatten en te bespreken. Het omvat de relevante gevalideerde constructen van gezondheidsvaardigheden. Een voorlopige evaluatie van het gebruik leverde positieve feedback op. De onderzoekers nodigen je uit om de CHAT-geboortezorg te gaan gebruiken in de praktijk en te zien wat het jou als zorgverlener maar ook je cliënt kan opleveren. De CHAT-geboortezorg is ontwikkeld binnen het onderzoeksproject ZANGG (Zorg Afstemmen op Gezondheidsvaardigheden in de Geboortezorg). Scan de code voor de door ZANGG ontwikkelde producten.
Dit is een Nederlandse samenvatting van een eerder gepubliceerd artikel: Development of the Conversational Health Literacy Assessment Tool for maternity care (CHAT-maternity-care): participatory action research | BMC Health Services Research | Full Text (biomedcentral.com)
Auteurs:
Evi M.E. Vlassak (RM, MSc)1, Elina Miteniece (PhD)1, Judit K.J. Keulen (RM, PhD)1, Marjolein Gravendeel (MSc)1, Irene Korstjens (PhD)1, Luc Budé (PhD)1, Marijke J.C. Hendrix (PhD)1, Marianne J. Nieuwenhuijze (RM, Prof., PhD)1,2.
1. Zuyd University of Applied Sciences, Research Centre for Midwifery Science, Maastricht, The Netherlands.
2. Maastricht University, Care and Public Health Research Institute (CAPHRI), Maastricht, The Netherlands.
Bronnen:
1. Nutbeam D. Health Promotion Glossary. Volume 13. Geneva: World Health Organisation Division of Health Promotion, Education and Communications; 1998.
2. Heijmans, M, Cariot, L, Brabers, A, Rademakers, J. Infographic. Eén op de drie Nederlanders heeft onvoldoende of beperkte gezondheidsvaardigheden - feiten en cijfers 2023. Utrecht: Nivel, 2024.
3. Endres LK, Sharp LK, Haney E, Dooley SL. Health literacy and pregnancy preparedness in pregestational diabetes. Diabetes Care. 2004;27(2):331–4.
4. Vila-Candel R, Navarro-Illana E, Mena-Tudela D, Pérez-Ros P, Castro-Sánchez E, Soriano-Vidal FJ, Quesada JA. Influence of Puerperal Health Literacy on Tobacco Use during pregnancy among Spanish women: a transversal study. Int J Environ Res Public Health 2020;17(8).
5. Kaufman H, Skipper B, Small L, Terry T, McGrew M. Effect of literacy on breast-feeding outcomes. South Med J. 2001;94(3):293–6.
6. Yin HS, Sanders LM, Rothman RL, Shustak R, Eden SK, Shintani A, Cerra ME, Cruzatte EF, Perrin EM. Parent health literacy and obesogenic feeding and physical activity-related infant care behaviors. J Pediatr. 2014;164(3):577–83.
7. Poorman E, Gazmararian J, Elon L, Parker R. Is health literacy related to health behaviors and cell phone usage patterns among the text4baby target population? Archives of Public Health. 2014;72(1):13.
8. Lupattelli A, Picinardi M, Einarson A, Nordeng H. Health literacy and its association with perception of teratogenic risks and health behavior during pregnancy. Patient Educ Couns. 2014;96(2):171–8.
9. Yee LM, Silver R, Haas DM, Parry S, Mercer BM, Wing DA, Reddy U, Saade GR, Simhan H, Grobman WA. Association of Health Literacy among Nulliparous Individuals and maternal and neonatal outcomes. JAMA Netw Open. 2021;4(9):e2122576.
10. Ohl M, Harris A, Nurudtinova D, Cai X, Drohobyczer D, Overton ET. Do brief screening questions or provider perception accurately identify persons with low health literacy in the HIV primary care setting? AIDS Patient Care STDs. 2010;24(10):623–9.
11. Dickens C, Lambert BL, Cromwell T, Piano MR. Nurse overestimation of patients’ health literacy. J Health Communication. 2013;18(1Suppl 1):62–9.
12. Storms H, Aertgeerts B, Vandenabeele F, Claes N. General practitioners’ predictions of their own patients’ health literacy: a cross-sectional study in Belgium. BMJ Open. 2019;9(9):e029357.
13. Creedy DK, Gamble J, Boorman R, Allen J. Midwives’ self-reported knowledge and skills to assess and promote maternal health literacy: a national cross-sectional survey. Women Birth. 2021;34(2):e188–95
14. Osborne RH, Batterham RW, Elsworth GR, Hawkins M, Buchbinder R. The grounded psychometric development and initial validation of the health literacy questionnaire (HLQ). BMC Public Health. 2013;13:658.
15. O’Hara J, Hawkins M, Batterham R, Dodson S, Osborne RH, Beauchamp A. Conceptualisation and development of the Conversational Health literacy Assessment Tool (CHAT). BMC Health Serv Res. 2018;18(1):199.
16. Klein KJ, Sorra JS. The challenge of innovation implementation. Acad Manage Rev. 1996;21(4):1055–80.
17. Fleiszer AR, Semenic SE, Ritchie JA, Richer MC, Denis JL. The sustainability of healthcare innovations: a concept analysis. J Adv Nurs. 2015;71(7):1484–98
18. Fleuren MA, Paulussen TG, Van Dommelen P, Van Buuren S. Towards a measurement instrument for determinants of innovations. Int J Qual Health Care. 2014;26(5):501–10.
19. Moores KL, Jones GL, Radley SC. Development of an instrument to measure face validity, feasibility and utility of patient questionnaire use during health care: the QQ-10. Int J Qual Health Care. 2012;24(5):517–24.
20. Davies R. The ‘Most Significant Change’ (MSC) Technique: A Guide to Its Use; 2005.
21. Moore V. Assessing health literacy. J Nurse Practitioners. 2012;8:243–4.
22. Güner MD, Ekmekci PE. A Survey Study evaluating and comparing the Health Literacy Knowledge and communication skills used by Nurses and Physicians. Inquiry. 2019;56:46958019865831.
23. Mårtensson L, Hensing G. Health literacy - a heterogeneous phenomenon: a literature review. Scand J Caring Sci. 2012;26(1):151–60.
Update
Tekst: VRHL Content en Creatie, 2024-3
Herziening Kwaliteitsregister Verloskundigen
Het Kwaliteitsregister Verloskundigen wordt herzien. In samenwerking met een onderzoeksbureau is een grondige evaluatie uitgevoerd, waaraan bijna 300 verloskundigen hebben deelgenomen. We gaan voor een stevige herziening, we willen echt iets anders doen, samen met jullie. De ambitie van de KNOV is een Kwaliteitsregister dat bijdraagt aan de vorming, identiteit en beleving van één beroepsgroep. Een register waarin de verloskundige identiteit zichtbaar wordt, met (waar passend) ruimte voor differentiatie. Het register moet de kwaliteit van de beroepsbeoefening bevorderen vanaf het moment dat de opleiding is afgerond. Tot slot moet het een hulpmiddel zijn voor verloskundigen om hun bekwaamheid op peil te houden. Het verwezenlijken van deze ambitie is een meerjarentraject. In samenwerking met een werkgroep (gevormd door verloskundigen en het Bureau Kwaliteitsregister) starten we dit jaar met het verminderen van de ervaren (administratieve) lasten.
Geboortezorgpanel
Het Cliëntenpanel Geboortezorg, oftewel het Geboortezorgpanel, is een initiatief van Patiëntenfederatie Nederland. Via het Geboortezorgpanel vragen zij ervaringen en meningen van cliënten over onderwerpen en thema’s in de geboortezorg. Aan de hand van deze ervaringen en meningen kunnen organisaties in de geboortezorg de zorg verder verbeteren en nog beter aan laten sluiten bij de behoeften en wensen van de zwangere en haar partner. Het Geboortezorgpanel heeft bijna 1.500 leden en roept verloskundigen op om cliënten op het bestaan ervan te wijzen. De doelgroep betreft zwangeren, mensen die in de afgelopen vijf jaar zwanger zijn geweest of een kinderwens hebben. Zij willen graag groeien om nóg beter onderzoek te kunnen doen.
Neem deel aan de KNOV-Tweedaagse
Op 13 en 14 maart 2025 vindt een splinternieuw evenement plaats: de KNOV-Tweedaagse! Op dit moment is het tweedaagseteam druk bezig met het samenstellen van een boeiend programma met diverse sprekers en onderwerpen. Binnenkort wordt het hele programma bekendgemaakt en kunnen KNOV-leden zich inschrijven.
 Dit kun je verwachten
Dit kun je verwachten
De Tweedaagse vindt plaats bij hotel Mennorode, prachtig gelegen in de bossen rond Elspeet. Hier organiseert de KNOV twee dagen lang inspirerende en vakinhoudelijke lezingen, workshops én een feest. Ben jij verloskundige en lid van de KNOV? Zet deze dagen dan vast in de agenda, want dit wil je niet missen!
Opgeleid in het buitenland
11 september 2024De nieuwe lichting
Tekst: Manon Louwers | VRHL Content en Creatie, 2024-3
Om uiteenlopende redenen kiezen velen ervoor een verloskundigenopleiding in het buitenland te volgen. En hoewel de geboorte van een kind overal ter wereld op hetzelfde principe is gebaseerd, verschilt de rol van verloskundigen per land. En de opleiding dus ook. Twee verloskundigen die in het buitenland werden opgeleid en nu in Nederland werken vertellen over de verschillen en overeenkomsten. De een is net afgestudeerd in België en is begonnen in Nederland als verloskundige. De ander studeerde in Engeland, kwam jaren geleden al naar Nederland en werkt nu als docent en onderzoeker.
België
Na twee onsuccesvolle selectiepogingen in Rotterdam, besloot Anouk Speldenbrink (nu 21 jaar) de verloskundigenopleiding in België te volgen. Ze koos er bewust voor een aantal stages in Nederland te volgen. ‘Daardoor kon ik na mijn opleiding vrij snel wennen in Nederland.’ Maar verschillen waren er wel. Anouk vertelt dat ze vooral veel theorie kreeg over pathologie en dat voor prenatale begeleiding weinig aandacht was. ‘Consulten worden in België gedaan door de gynaecoloog. Vanaf 35 weken komt een zwangere bij de vroedvrouwpoli in het ziekenhuis, waar de verloskundige werkzaam is. Daar worden CTG’s en echo’s afgenomen en daar vindt ook de bevalling plaats. Zodra de bevalling begint, belt de verloskundige de gynaecoloog. Die pakt het kind aan, zet de hechting en dan is de verloskundige weer aan zet. Als je meeloopt in België moet je de gynaecoloog expliciet vragen of je mag hechten. Soms mag dat, maar soms ook niet.’ Om het toch goed te leren, volgde Anouk in Nederland een uitgebreide cursus.
Van grijze muis naar poortwachter
Anouk vervolgt: ‘Het prenatale stuk – mensen begeleiden, voorlichten en vragen beantwoorden – heb ik tijdens mijn stages in Nederland geleerd. In België krijg je dat wat minder mee. Ook is de hiërarchie anders. In België is de gynaecoloog in de lead; als verloskundige leer je stil en onopvallend te zijn. Terwijl we het in Nederland belangrijk vinden dat de verloskundige stáát voor haar cliënt. Dat heb ik moeten leren, maar dat lukt nu goed. Als er beleid wordt bepaald dat niet evidence based is en waar ik het niet mee eens ben, dan zeg ik daar gerust wat van.’
Grotere verantwoordelijkheid
Waar Anouk nog het meest aan moest wennen, was de mate van verantwoordelijkheid die ze plotseling kreeg. ‘In Nederland gaat de telefoon 24/7. Ik realiseerde me: het advies dat ik nu geef, gaan mensen ook écht opvolgen. Dat is aan het begin best spannend. Eén keer belde een cliënt die zich niet lekker voelde. Ze was misselijk en dacht dat ze iets verkeerds had gegeten. In eerste instantie adviseerde ik haar het even aan te kijken, en om terug te bellen als de misselijkheid erger werd. Het zat me toch niet lekker, dus ik belde terug. Ze bleek het HELLP-syndroom te hebben. Als ik niets had gedaan of te laat had gehandeld, had het voor moeder en kind anders kunnen aflopen. In België krijg je dit soort situaties niet. Dat zorgt ervoor dat verloskundigen in Nederland scherper moeten zijn; wat we doen of zeggen heeft meer impact. Ik vraag me continu af of ik goede zorg geleverd heb en bespreek casussen met collega’s. Ik ben altijd benieuwd wat zij gedaan zouden hebben in een vergelijkbare situatie.’
Doug:
'De werkwijze is anders, maar het zegt niets over de kwaliteit'
Drie maanden inwerken
Hoe zorgt Anouk ervoor dat ze geen ‘last’ heeft van de verschillen? ‘Bij de verloskundigenpraktijk waar ik nu werk heb ik een inwerkperiode van drie maanden gehad. De eerste week liep ik mee met een collega en zag ze mij aan het werk. Daarna ging ik zelf aan de slag, maar kon ik wel altijd bellen als ik ergens over twijfelde. Als iemand ging baren, ging ik er eerst heen om de situatie te beoordelen. Als de persweeën zich aandienden, belde ik naast de kraamzorg mijn collega die dan ook kwam. Na de drie maanden had ik het vertrouwen dat ik het zelf kon. En dat was ook zo.’
Engeland
Wie ook in het buitenland is opgeleid, is Doug Cronie (58). Doug komt oorspronkelijk uit het Schotland en volgde in Engeland 35 jaar geleden de opleiding tot verloskundige. Hij werkt al jaren als onderzoeker en docent in Nederland. Verschillen die hij noemt, moeten we dus in het perspectief van die tijd zien. De eerste vijftien jaar van zijn werkende leven verbleef hij nog in Engeland. In 2007 ging hij aan de slag in een Nederlands ziekenhuis en net als Anouk moest hij wennen aan de grote verantwoordelijkheid die hij als verloskundige had. ‘Destijds waren er nachtdiensten bij dat er geen kinderarts of gynaecoloog aanwezig was. In een noodsituatie moest ik bepalen hoe te handelen en kon het even duren voordat er een specialist aanwezig was.’ Tijden zijn veranderd; nu zal wat Doug schetst minder vaak voorkomen. ‘Toch is er nog steeds een groot verschil met Nederland. Hier zijn de ziekenhuizen kleiner. In Engeland zijn er ziekenhuizen waar zo’n zevenduizend baringen per jaar plaatsvinden. Dan zijn er dus altijd meerdere gynaecologen aanwezig.’ Doug benadrukt dat hij de geboortezorg in het ene land niet beter vindt dan in het andere. ‘De werkwijze is anders, maar dat zegt niets over de kwaliteit van de zorg.’
Anouk:
'In Nederland moeten we scherper zijn; wat we doen of zeggen heeft hier meer impact'
Respect voor de witte jas
Waar Anouk een verschil in hiërarchie merkte tussen gynaecoloog en verloskundige, merkte Doug dat vooral tussen verloskundige en cliënt. ‘In Engeland is veel respect voor mensen in een witte jas. Ik was gewend om de regie te hebben en gaf cliënten niet per se een hand als ik een dienst overnam. Dat werd in Nederland niet gewaardeerd en dat werd me één van de eerste dagen al -vriendelijk verteld door een collega.’ Cliënt en zorgverlener zijn in Nederland dus gelijkwaardiger dan in Engeland. Een ander opvallend verschil is dat in Engeland een episiotomie aan de linkerkant wordt gezet. ‘Als je al je kinderen in één land krijgt, maakt dat verschil niet uit. Maar als je je eerste kind in Engeland krijgt en het volgende in Nederland, maakt het wel uit.’
Buddyfase
Volgens Doug kunnen we de impact van verschillen verkleinen door te werken met een buddy-programma. In Engeland werken verloskundigen na het afstuderen een periode onder supervisie. Ze worden beschouwd als ‘junior’ en een ‘senior’ collega werkt hen in. Het lijkt een beetje op de drie inwerkmaanden die Anouk schetste. Doug: ‘Tijdens de buddyfase werk je onder toezicht van een ervaren collega. Het is de overgang van de opleiding naar het zelfstandig werken. Ik kan me voorstellen dat we dit ook in Nederland introduceren, ook voor verloskundigen die vanuit het buitenland naar Nederland komen. Een Nederlandse collega kan dan nog wijzen op verschillen en bijsturen waar nodig.’
Geslaagd!
11 september 2024De nieuwe lichting
Tekst: Academies, 2024-3
In het studiejaar 2023-2024 kwam in Nederland weer een nieuwe lichting verloskundigen met een diploma uit de schoolbanken. Van harte gefeliciteerd!
Academie Verloskunde – Amsterdam en Groningen (AVAG)
Amsterdam
Amai Jonker Roelants
Anne Roelofs
Bente Koolhaas
Dana Damen
Dido Reijntjes
Elisabeth Vaes
Eva de Bruijn
Fleur Hoogenboom
Fleur Wiersma
Frederique Lont
Hanne Oosterveer
Inge van Schaik
Isabelle Stuit
Jana Kielman
Jennifer Clazing
Jip Hofma
Julia Boekholt
Karmijn Hilbers
Kaylee de Boer
Laura Geukema
Laure Andriesse
Laurine de Mol van Otterloo
Lisa Masselink
Loes Temming
Marjolijn Evers
Marthe ten Brinke
Maud Steijlen
Maxime Verkade
Michelle Wirjopawiro
Nahidu Becker
Nathalie Nolten
Nathalie Ordeman
Noa Blom
Olga Stip
Quinty Küsters
Riejanne Blaauw
Roos Haarman
Ruby van Iddekinge
Sanne ten Holt
Sanne van Meeteren
Sanne Op de Laak
Sanne van der Wal
Sarah Magazzino
Sifra van der Linden
Tjeerd Kole
Wendy Koster
Willemijn Olthuis
Willianne Schonewille
Yaroushka Witte
Groningen
Bente Albers
Dieske Visser
Dorien Panhuis
Elsa Osinga
Esmée Kijk in de Vegte
Esmee Oolman
Esther Fuite
Eva Laernoes
Fleur Nagengast
Gretha van der Sluis
Hannah Bakker
Jacobien Beekema
Jasmijn Hondebrink
Jeline Noordhuis
Jorieke Ganpat
Josee Keizer
Julia Siekmans
Juliëtte Roelink
Kelte van der Vegt
Lauryn Padding
Loïs Heerema
Maartje Arends
Machteld van Hoogen
Marloe Verbakel
Minke Geurkink
Nadine Achtereekte
Nathalie van der Lei
Noa Ketz
Onna Idema
Pien Eising
Rianne Jonkman
Roos van der Hoorn
Sjanne Schiphof
Vera Wabeke
Academie Verloskunde Maastricht (AVM)
Anoek Wannet
Anouk de Bie
Anouk Drissen
Babette Kuijpers
Britt van Rijn
Danique Dohmen
Dot Salemink
Emely Westenenk
Eva Muijtjens
Evie van der Velden
Fem Bongers
Fenna van Sommeren
Floortje Boschloo
Gia Peters
Imke Engelen
Ira van Ginneken
Jade van den Berg
Jaïra Apeldoorn
Jonie Meurkens
Jule Steuten
Julia Driessen
Julie van Steenis
Kim Valkenaars
Lieve Steenbakkers
Lisan van der Pol
Lizz van Ratingen
Lobke Zonnenberg
Manuela Rojas Morales
Marijn Wijbrandts
Maud de Visscher
Mette Dijkstra
Sharon Knops
Tess Maarse
Tessa Boeije
Yasmin Wahbi
Verloskunde Academie Rotterdam
Anne Breugem
Anne Kardux
Annemarijn Kamphuis
Anne-Sophie Mulder
Annouk Verrips
Britt Huisman
Claire Hendrickx
Danielle Deurwaarder
Eline Hendriks
Elske Seijkens
Hanieh Ghodsi
Hawa Sheik
Inge Terpstra
Louise van Bijnderen
Luca Hoogenboom
Maaike van Egmond
Marieke de Visser
Marit Strijdhorst
Melanie van der Harst
Merit Schelhaas
Mirjam Brouwer
Nadesh van Steenis
Naomi van Ravesteijn
Nicole Acosta Herrera
Nikita Pellencau
Rebekka Sijl
Robin van der Voet
Sam van Maurik
Shamsa Sheik
Sietske Quist
Sija Kornet
Sofieke Bel
Sophia Wahid
Stéphanie Danel
Suzanne van Dijk
Vera Bostelaar
Vera Naus
Vivian Luttik
Wanda Moerdijk
Xaedy de Windt
Masteropleiding Physician Assistant met instroomprofiel verloskunde
Chantal Kleijnen
Chantal Kroes
Charlotte Moesker
Danielle Bouma
Danielle Nefkens
Edith Hulleman
Elise Timmermans
Esther Hammann
Eva Koper
Inge Brunenberg
Kim Kuiper
Kim Truijen
Lieke Spierings
Louise Heutink
Maggie 's-Gravendijk
Margret Spaans
Marlène Oomes
Petra Weij
Sofie van Gemert
Susan van Mourik
Tineke de Zeeuw
Wendy Heemskerk
2024 - Nummer 2
13 juni 2024Nageboortetijdperk
https://issuu.com/elmamultimedia/docs/knov_de_verloskundige_2024_2lr?fr=xKAE9_zU1NQ
Geboortefotografie focust op samenwerking
13 juni 2024Nageboortetijdperk
Tekst: Marco Beentjes | VRHL Content en Creatie, 2024-2
Beeld: Mirjam Cremer en Renate van Lith
De meest indrukwekkende gebeurtenissen in een mensenleven lenen zich bij uitstek om vast te leggen op de gevoelige plaat. Er zijn twee organisaties in Nederland die zich sterk maken voor kwalitatief hoogwaardige geboortefotografie: beroepsorganisatie DuPho Geboorte en Stichting Keurmerk Geboortefotografie. Vanuit verschillende doelstellingen vinden zij elkaar in de passie voor het vak: ‘Dit is het mooiste vak van de wereld’.

Net zoals bij verloskundigen het geval is staan geboortefotografen wekenlang in de wacht voor zwangere cliënten. De telefoon staat dag en nacht aan: elk moment kan de oproep komen om in actie te komen. Mirjam Cremer, woordvoerder van de Beroepsorganisatie DuPho Geboorte en eigenaar van Pure Life Geboortefotografie, en Renate van Lith van de Stichting Keurmerk Geboortefotografie, legden in hun loopbaan al vele geboortes vast. In de jaren die achter ons liggen is er een hoop veranderd in het geboortefotografie-landschap, weten zij. Fotografen wisten in het verleden niet altijd waar zij rekening mee dienden te houden tijdens het werk in een ziekenhuis. Zo is de opstelling van een fotograaf op de zorgvloer van cruciaal belang om zorgverleners niet in de weg te lopen en dient op de OK rekening te worden gehouden met steriliteit en protocollen. Beide organisaties werken daarom hard aan de professionalisering van de geboortefotografie.


Beroepsorganisatie DuPho Geboorte dateert uit 2013. In eerste instantie opgericht als Geboortefotografen.com, sloot de organisatie zich later aan bij Dutch Photographers; de beroepsorganisatie van professionele beeldmakers in Nederland. ‘Wij staan voor professionalisering van het vak’, vertelt Mirjam. ‘Daarbij komen we op voor de belangen van bij ons aangesloten geboortefotografen. Van de circa 1.700 leden vallen momenteel 42 fotografen onder de afdeling Geboorte. Wij richten ons daarbij op ziekenhuizen, ouders en VSV’s. Zo maken we ons onder andere sterk voor een goede samenwerking en het vertrouwen om bijvoorbeeld ook professioneel op een OK te kunnen fotograferen. Tegelijkertijd vinden deze fotografen bij DuPho Geboorte een platform waar zij met collega’s kunnen samenwerken, antwoorden op vragen kunnen vinden of op elkaar kunnen terugvallen bij een noodsituatie.’
Opleiding
Aan de toelating van fotografen tot zowel de Stichting Keurmerk Geboortefotografie als de beroepsvereniging gaat een strenge selectieprocedure vooraf. Tot de toelatingseisen van de beroepsvereniging behoren onder andere: het in hoge kwaliteit kunnen fotograferen van geboortes, kennis van het beleid voor geboortefotografie op de OK en de privacywetgeving, inschrijving bij de KvK en een bedrijfsaansprakelijkheidsverzekering. Verder is iedere fotograaf in bezit van twee professionele camera’s die hij of zij altijd bij zich heeft wanneer een geboorte wordt vastgelegd. Inmiddels is er een mooie lijst van ziekenhuizen waar de leden van DuPho Geboorte en Stichting Keurmerk Geboortefotografie mogen fotograferen. Mirjam: ‘We willen ouders en zorgverleners het vertrouwen geven dat ze met een professional werken, hetgeen zichtbaar wordt gemaakt via een gepersonaliseerd pasje van de beroepsvereniging dat de fotograaf altijd bij zich draagt.’ DuPho begeleidt de fotografen juridisch, zakelijk en creatief. ‘Dan praat je bijvoorbeeld over contacten met de pers, maar ook over verdere opleiding in de fotografie’, aldus Mirjam. ‘Ons vak staat niet stil. Via workshops brengen we nieuwe ontwikkelingen bij onze fotografen onder de aandacht.’
‘Om een keurmerk te kunnen krijgen moet je onder andere goed verzekerd zijn’
Erkenning
Het willen uitdragen van professionaliteit komt ook sterk naar voren bij de Stichting Keurmerk Geboortefotografie. Deze stichting is ontstaan in 2020, vanuit de wens van professionele geboortefotografen om zich in de zorg aantoonbaar te kunnen onderscheiden ten opzichte van de hobbyfotograaf. Daar het geen erkend beroep is, waar een diploma voor nodig is om te kunnen starten, is een keurmerk in het leven geroepen. Dit keurmerk wordt mede bewaakt door mensen uit de geboortezorg. Renate: ‘Met het keurmerk kunnen we onplezierige ervaringen van zorgverleners en ouders in de toekomst helpen voorkomen.’
Een van de doelen van de Stichting Keurmerk Geboortefotografie is ook dat professionals in de geboortezorg geen omkijken hebben naar het toetsen van een fotograaf op geschiktheid. Zij ondersteunt ziekenhuizen in het tot stand komen van beleid rondom geboortefotografie, maar kan desgevraagd ook de juiste geboortefotograaf op de juiste plek zetten. Om het keurmerk te kunnen krijgen moeten de fotografen van het keurmerk voldoen aan een waslijst criteria, samengebracht in een toetsingskader. Dan hebben we het – net als bij beroepsvereniging DuPho - eveneens over inschrijving bij de KvK, maar ook je houden aan de reclamecode. En het kunnen voldoen aan de privacywetgeving, die voor zorgverleners van groot belang kan zijn. Zorgverleners worden nooit zonder toestemming herkenbaar gefotografeerd. Niet iedereen wil zichzelf immers terugzien via social media, daar moet te allen tijde akkoord voor worden gevraagd. De fotograaf heeft een contract met de klant en werkt volgens heldere afspraken met het ziekenhuis. Bij het vormgeven van de eisen in het toetsingskader van Stichting Keurmerk Geboortefotografie is met name rekening gehouden met de belangen van de zorgverlener. Diverse ziekenhuizen hebben hiervoor een bijdrage geleverd.
Zekerheid
‘Goed voorbeeld is de situatie dat een te groot aantal fotografen onverzekerd werkt’, aldus Renate. ‘Dat brengt grote risico’s met zich mee. Om een keurmerk te kunnen krijgen moet je dus ook een bedrijfsaansprakelijkheidsverzekering hebben voor eventuele schade. Verder is het in de fotografie bijvoorbeeld van belang dat er geen stickertjes op apparatuur zichtbaar zijn, bijvoorbeeld testdata van apparaten op de OK. Fotografen dienen zorgvuldig rekening te houden met de omgeving: zij zijn hier tenslotte te gast. Keurmerkhouders zijn gedegen ondernemers die hun zaakjes op orde hebben. Hiermee proberen we het kaf van het koren te scheiden voor de zorgverleners.’

De toetsing bij de Stichting Keurmerk Geboortefotografie bestaat naast de feitelijke documententoets uit een gesprek met een onafhankelijke toetsingscommissie, waarin onder meer een gynaecoloog, een verloskundige en een obstetrieverpleegkundige zitten, onder meer aangevuld met een docent van de fotovakschool. Samen stellen zij de kandidaat bloot aan criteria waarvan zij vinden dat je daaraan als professionele geboortefotograaf moet voldoen. Renate: Wij geloven in de kracht dat niet collega’s elkaar beoordelen. De onafhankelijke toetsingscommissie gaat daarom in gesprek met de fotograaf, waarbij de houding van de kandidaat en de visie op het vak binnen de geboortezorg een rol spelen. Weet je je bijvoorbeeld goed op te stellen op de zorgvloer? Ben je bekend met de protocollen in een OK? Toetsing is een tweejaarlijks terugkerend gebeuren voor onze fotografen, en daar kom je niet zomaar doorheen! En op die manier toetsen wij dus ook of fotografen na het behalen van het keurmerk aan de gestelde eisen blijven voldoen. Wanneer daar iets in wijzigt ontvangen ziekenhuizen daar automatisch bericht van. Op die manier ontzorgen we de ziekenhuizen ook.’
Van breder belang voor ouders
Er komt dus nogal wat bij professionele geboortefotografie kijken, blijkt uit de uitspraken van zowel beroepsorganisatie DuPho Geboorte als Stichting Keurmerk Geboortefotografie. Voor ouders draait het daarbij niet alleen om achteraf mooie beelden kijken, het kan ook een groter belang dienen. Er gebeurt immers veel in een kort tijdsbestek en veel ouders kunnen zich achteraf niet alle details herinneren. Juist ook wanneer zaken anders verlopen dan vooraf bedacht, bijvoorbeeld bij een sectio, kunnen de beelden achteraf van onschatbare waarde blijken bij de verwerking van de bevalling. Zo kan fotografie de gemiste tijd met het kind voor een deel goedmaken.
Barrières in het dagelijks werk om evidence-based te werken in het nageboortetijdperk
Tekst: Marco Beentjes | VRHL Content en Creatie, 2024-2
Evidence-based werken dient de keuzes die je in de geboortezorg moet maken te vergemakkelijken. Maar is dat ook zo? Sommige verloskundigen hebben regelmatig de ervaring te moeten schipperen tussen de beschikbare evidence, specifieke wensen van ouders, bestaande protocollen en hun eigen gevoel van wat juist is. Wat is aanvaardbaar? Wat werkt wel en wat niet? Voor dit artikel gaan verloskundigen Hanna den Hartog, Heidi Janssens en Yvon Noordermeer hierover met elkaar in gesprek.
Vindt er een kanteling plaats in het werken in het nageboortetijdperk?
Heidi put in haar antwoord uit twintig jaar ervaring in het vak in de regio Emmen. ‘Ik merk verschil met die beginjaren’, reageert ze. ‘Destijds werd meer op gevoel gewerkt. Deze manier van werken dreigt te worden ondergesneeuwd door protocollen en dat vind ik jammer. Soms zijn er lokale afspraken waar ik mijn vraagtekens bij zet. Vaktechnisch vind ik het belangrijk om onderbouwd te werken, niet ‘omdat we het altijd zo gedaan hebben’ of ‘omdat het nu eenmaal de afspraak is’. Ja, ik voel me weleens belemmerd in mijn dagelijks werk om evidence-based te werken. Dat geldt trouwens niet alleen voor het nageboorte-tijdperk, maar is van toepassing in een bredere context. Met name bij de overgang van een poliklinische baring naar klinisch loop ik tegen zaken aan. Hoe verklaar je bepaalde keuzes aan collega’s en gynaecologen? Ook kan er sprake zijn van verzoeken van cliënten waarbij ik mezelf afvraag of ik hier wel in mee wil gaan. Ook al snap ik hen soms heel goed, toch kan het een oncomfortabel gevoel met de situatie opleveren.’
Kun je een voorbeeld geven van waar het gaat wringen?
‘Iemand die tijdens een vorige bevalling een flinke fluxus heeft gehad en geen preventieve maatregelen wil nemen. Soms kan ik hen geruststellen, zo’n naaldje zit er immers zó in, maar soms worden we gedwongen om risico’s te nemen waarmee de grens wordt bereikt van waar ik toe bereid ben.’
Yvon herkent dat gevoel wel: ‘Ik had ook een cliënt die zich bij mij meldde met de stellige wens om thuis te bevallen, na een historie met een zeer complexe, klinisch ingeleide baring, elke mogelijke interventie en drie liter bloedverlies. Dan zoek ik onderbouwd naar mogelijke manieren om dat veilig in te passen. Tenslotte willen iedereen een baring overleven. Gelukkig krijgen we in de regio Rotterdam alle ruimte om dergelijke beslissingen te nemen. Daar ben ik superblij mee, we hebben er hard aan gewerkt om dat voor elkaar te krijgen.’
Heidi werkt in een combinatiepraktijk met eerste- én tweedelijnszorg. Yvon is benieuwd of de weerstand bij Heidi voortkomt uit die specifieke setting. ‘Dien je bijvoorbeeld ook rekening te houden met collega’s waar je mee werkt of mensen die je dienst overnemen: hoe zij hierop zullen reageren? Dan sta je voor het dilemma om te kiezen tussen de beste samenwerking met collega’s of voor een blije cliënt’, merkt zij op. ‘Daar heb je een goed punt’, antwoordt Heidi. ‘Maar het ligt niet alleen bij de overgang van eerste naar tweede lijn. Om een fictief voorbeeld te noemen: als iemand in bad wil bevallen voel ik mij daar heel comfortabel bij, terwijl een collega die mijn dienst overneemt zich daar anders over zou kunnen uitspreken.’
‘Bij de overgang van poliklinisch naar klinisch loop ik tegen zaken aan’

Cliënten worden ook steeds mondiger. Zij lezen zich goed in via het internet. Hebben jullie daar last van?
Yvon: ‘Een cliënt stelde mij terecht de vraag waarom het fluxuspercentage in de laatste twintig jaar zo is gestegen. Hebben de dingen die wij als zorgprofessionals zijn gaan doen dan misschien geleid tot meer bloedverlies? Daar had ze een punt. Iets veilig proberen te maken kan immers ook een averechts effect hebben. We weten dat meer inleidingen en meer bijstimulatie leiden tot meer MPV’s, omdat de placenta dan eigenlijk nog helemaal niet toe is aan loslaten. De vraag is in dat geval op welke evidence wij ons handelen baseren’, aldus Yvon. ‘Onze eigen vroedvrouw-evidence toont aan dat hoe meer je vooraf aan de moeder ‘rommelt’, hoe meer bloed er aan het einde vloeit. Daarbij is ‘gewoon even wachten’ goed voor de moeder-kindhechting, net als voor de start van de borstvoeding.’ Hanna, eerstelijnsverloskundige in Alphen aan den Rijn, herkent die stellingname. ‘We hebben in onze regio veel mensen met een -uitgesproken wens om thuis te bevallen met een eerstelijns-zorgverlener. In onze praktijk bespreken wij altijd eerst met het team waar iedereen zich goed bij voelt en waar de grens van ingrijpen ligt. Voor cliënten is de vervelende ervaring van een eerdere bevalling vaak de reden om 180 graden te draaien. Zij willen dit nooit meer meemaken en keren zich op deze manier af van de reguliere werkwijze. Met een grondige uitleg merk ik wel dat ze daar toch vaak op terugkomen.’ Voor Hanna begint het te schuren wanneer -mensen heel stellig aangeven wanneer zij iets wel of niet willen. Zoals: ‘pas na zoveel cc bloedverlies mag dit worden gedaan’ of ‘pas na zoveel tijd na de bevalling mag er actie worden ondernomen aangaande de placenta’. Hanna: ‘Wat nu als ik met al mijn kennis en praktisch inzicht na twintig minuten vind dat
er een indicatie is om te handelen? Dan heb ik niet aan haar plan voldaan! In de ideale situatie heeft de cliënt vertrouwen in mijn handelen. Dan weet zij dat ik haar plan ken. En dat ik mijn uiterste best ga doen om dit zoveel mogelijk na te streven, waarbij ik alleen gefundeerde veranderingen zal doorvoeren.’ Yvon knikt: ‘Het draait om vertrouwen. Ik ken mijn cliënten door en door en dat is een luxe. Het helpt enorm om voldoende tijd te
hebben om samen uit te dokteren wat het beste is. De problemen ontstaan wanneer verloskundigen of cliënten niet meer comfortabel zijn met de situatie.’
Een dienst van Heidi legt daarbij problemen in de overgang van eerste naar tweede lijn bloot. ‘Ik kom natuurlijk ook vaak een verloskamer binnen als
er op de bel is gedrukt na een liter bloedverlies en iemand in shock dreigt te raken. Dan moet er direct gehandeld worden. Vaak hoor je achteraf: ‘dat was niet mijn plan’. Het is plezierig wanneer je mensen al kent vanuit de zwangerschap.’
‘Voor mij gaat het schuren als cliënten heel stellig worden’

In hoeverre zorgt evidence dat je als verloskundige rechtlijnig kunt handelen?
‘Het is een handleiding, maar geen vastomlijnd gegeven om de juiste wijze van handelen aan op te hangen’, vindt Heidi. ‘Bij sommige mensen is 200 cc bloedverlies een probleem. Terwijl een ander na twee liter de volgende dag uit bed springt alsof er niets aan de hand is.’ Yvon is meer bezig met het creëren van de juiste omstandigheden voor de vrouw. ‘Je kunt afgaan op een meting, maar ik probeer te onderzoeken waaróm die bloeding heeft plaatsgevonden en welke factoren kunnen worden meegenomen die maken dat zij er beter uit komt. Natuurlijk zijn we niet van alle aspecten voldoende op de hoogte om hier zinvol op aan te vullen, maar ik heb ook wel eens een late overstapper in mijn praktijk ontvangen die een ferritinegehalte van 6 had. Dan heb ik sterk het vermoeden dat er vóór haar overstap onvoldoende aandacht is geweest voor de vraag waarom deze waarde zo laag was.’
Wat is in jullie ogen wél de ideale situatie?
Hanna: ‘Recent heb ik een geboorte begeleid bij iemand die een plaatsindicatie had maar per se thuis wilde bevallen. Terwijl zij beginnend in partu was heb ik het geboorteplan nogmaals met haar kunnen doornemen en dat was heel fijn. Het schiep wederzijds vertrouwen dat mijn handelen in geval van nood goed zou zijn. Uiteindelijk heeft zij thuis gebaard zonder dat ik heb moeten ingrijpen. Dat voelde voor mij als de ideale situatie.’
‘Iets veilig proberen te maken kan een averechts effect hebben’

Volgens Heidi zou het mooi zijn als alle verloskundigen voldoende tijd krijgen om in het voortraject te steken. ‘Bij het eerste kind,’ voegt zij daar ter verduidelijking aan toe, ‘want dat is beter dan bij de tweede zwangerschap om een trauma heen te moeten werken. Tegelijkertijd voorkomen we hiermee vragen die buiten de richtlijn vallen. Sociale media scheppen een verkeerd beeld van hoe bevallen écht is. Dat je een aanloop hebt.
Dat het een poosje kan duren. Mensen die goed zijn voorbereid voelen niet de behoefte om na 39 weken te worden ingeleid en hebben een realistisch verwachtingspatroon.’ Hanna: ‘We moeten voorkomen dat mensen die in de tweede lijn terechtkomen zich niet gehoord voelen. Het is onwenselijk dat zij zich in de toekomst afkeren van deze mogelijkheid omdat zij een oprecht vervelende ervaring hebben gehad. Hoe minder dit gebeurt, hoe minder mensen het gevoel hebben een geboorteplan te moeten maken om soortgelijke situaties te voorkomen.’ Voor Yvon is de ideale situatie wanneer de protocollen de evidence van de fysiologie bij een normale bevalling niet beïnvloeden. ‘Daarin kan de aanwezigheid van een extra persoon in de ruimte al verstorend werken bij een moeder met een trauma. Dat kan een trauma uit een eerdere baring zijn, maar ook een seksueel trauma of door andere oorzaken. Baren gedraagt zich als een intiem moment, en zoiets eenvoudigs als een te lage temperatuur, of het licht aandoen omdat je het dan beter kunt zien, zorgt voor een verstoring in het basale brein die verder nergens staat beschreven. Niet de complexiteit van de casuïstiek is een heikel punt, wél het deel dat precair is, zoals de aanraking of de communicatie mét en óver een vrouw. Als verloskundigen zijn wij bij uitstek de gatekeepers voor de waarde van de fysiologie.’
Vernieuwde training begeleider ITV en casuistiekbespreking van start
Tekst: Linda Welther | VRHL Content en Creatie, 2024-2
Het is goed om af en toe stil te staan bij de dingen die je als verloskundige doet. Reflecteren op eigen handelen leidt tot inzicht, waarmee je structureel kwalitatieve verbeteringen in het werk kunt doorvoeren. Die inzichten komen echter niet uit de lucht vallen: daar is het regionaal methodisch intercollegiaal overleg (MIO) voor in het leven geroepen. Het begeleiden van zo’n MIO is cruciaal werk, dat vanuit de KNOV wordt ondersteunt met de vernieuwde training Begeleider ITV en casuïstiekbespreking. Verloskundigen Jeanet Groenleer en Marieke Klapwijk-Hermus vertellen hoe zij hiermee concreet de kwaliteit van de verloskundige zorg in hun regio’s helpen verbeteren.
Elke verloskundige maakt in haar vak situaties mee waarvan ze achteraf denkt: hier had ik misschien anders kunnen handelen; maar tijd om te reflecteren is er vaak niet. Daarnaast is het vak continu in beweging. Nieuwe standaarden en onderzoeken leiden voortdurend tot kleine aanpassingen in de dagelijkse routine. ITV- en casuïstiekbijeenkomsten zijn bij uitstek de gelegenheid om een casus met collega’s uit te diepen of een nieuwe ontwikkeling te bespreken.
Moderniseringsslag
De training waarin je leert om zo’n bijeenkomst te leiden – voorheen bekend als training Toetsgroepbegeleider – is onlangs in een nieuw jasje gestoken en heet nu training Begeleider ITV en casuïstiekbespreking. De opleiding tot verloskundige is immers ook veranderd. Naast de uitleg over de werkwijzen is er in de training nu ook aandacht voor leertheorieën: hoe leren mensen, hoe krijg je ze in de leerstand? De afgelopen maanden is een werkgroep aan de slag gegaan met het herontwerp van de training. Input werd gehaald uit een enquête onder KNOV-leden en uit gesprekken met oud-deelnemers. De training is nu af en ‘draait’ sinds enkele weken.
Bewustwording
Twee verloskundigen die al jarenlang MIO-groepen begeleiden, lichten graag toe wat hen motiveert om hun collega’s en zichzelf scherp te houden. Jeanet Groenleer van de Geboortezaak in Houten: ‘Uit elke situatie in je werk valt iets te leren. Vaak vroeg ik me na afloop van zo’n situatie af: waarom deed ik dit? Was het routine, gewoonte, of zat er een visie achter?’
De training Toetsgroepbegeleider was haar op het lijf geschreven. Jeanet houdt een paar keer per jaar MIO-bijeenkomsten voor haar Geboortezaak-collega’s en eens in de maand voor de LEV-scholing met open inschrijving. ‘Sinds corona doen we de LEV-scholing online. Daardoor hebben we nu meer contact met mensen van verder weg. Het is interessant om te horen in welk opzicht de aanpak in andere regio’s verschilt van de onze.’
Onderwerpen bedenkt Jeanet samen met de deelnemers – waarin zijzelf een stem heeft om te bepalen of die geschikt zijn – of de KNOV draagt onderwerpen aan. Vaak gaat het om (nieuwe) richtlijnen of nieuwe thema’s. Ze herinnert zich een cyclus waarin de groep zich verdiepte in de richtlijn over icterus. ‘Het blijkt moeilijk vast te stellen wanneer een baby té geel is. Jeanet krijgt nog altijd energie van de bijeenkomsten. ‘Ik ben voorzitter, aanjager, procesbewaker, en ik zorg ervoor dat we het antwoord vinden op onze vraag. Er is een notulist en iedereen krijgt huiswerk mee. We tellen bijvoorbeeld aantallen in onze eigen praktijken en we doen literatuuronderzoek.’


Ander format
Collega Marieke Klapwijk-Hermus van Verloskundigenpraktijk Oosterhout pakt de bijeenkomsten net iets anders aan. ‘In onze regio hield de toetsgroepbegeleider er een aantal jaar geleden mee op. Het werd daarbij steeds lastiger om onderwerpen naar wens te vinden en de groep gemotiveerd te houden. Het was overigens wel altijd heel gezellig. Toen heb ik het format iets gewijzigd om te kijken wat dat zou opleveren.’ Ze vervolgt: ‘Omdat ik ben gepromoveerd, ben ik iets makkelijker in het vinden van relevante vakliteratuur en kan ik die beter op waarde schatten. Verschil met de reguliere ITV is dat ik zelf het onderwerp bedenk en alvast geschikte wetenschappelijke literatuur over het onderwerp verzamel in plaats van de deelnemers. Daardoor kun je sneller en dieper het onderwerp induiken. Het loopt als een trein!’
Marieke start een paar keer per jaar een nieuwe reeks bijeenkomsten. Onlangs heeft ze met haar groep uitgebreid stilgestaan bij het bespreken van de à terme datum en het effect van een electieve inleiding. ‘Wat erg interessant was, is dat we dit binnen IGO Annature nu integraal, dus met eerste en tweede lijn samen, op de MIO/ITV-manier deden. Hoe ga je om met de vraag: ‘Ik ben het beu en wil bevallen’, wat heeft hier invloed op en hoe bespreek je dit aan de spreekkamertafel? Het leidde tot hele interessante gesprekken!’ Tot slot vertelt Marieke dat zij – vanuit deze rol in de kwalitatieve verbetering van de verloskunde in haar regio – ook gewoon nog altijd veel plezier beleeft aan de bijeenkomsten. ‘Daarbij komt dat kennis vaak beter beklijft als je er zelf actief mee aan de slag gaat.’
Passie voor het vak
Tekst: Willemijn van Harskamp | Voorbeeld Fotografie, 2024-2
Wie voeren eigenlijk de gesprekken met zorgverzekeraars, met Perined over datakwaliteit, beheren de nieuwe platforms, leggen internationaal contacten of coördineren de aanvragen van kwaliteitsgelden? De KNOV heeft een team van betrokken, gepassioneerde beleidsadviseurs die zich inzetten voor allerlei onderdelen uit het vak. Graag stellen we ze aan jullie voor.
 Eline Nanninga
Eline Nanninga
Aandachtsgebieden: Data- & gegevensuitwisseling en Bekostiging & zorgcontractering
Studie en achtergrond: Bijna afgeronde opleiding tot verloskundige, maar toen gerealiseerd dat ik het overstijgende en beleidsmatige over de verloskunde interessanter vond. Vervolgens gezondheidswetenschappen gedaan met onderzoeksstages bij Midwifery Science en de NZa.
Waarom de KNOV: Ik vind de verloskunde een prachtig en belangrijk vak, waar ik mij graag voor wil inzetten. Ik kan mijn achtergrond in zowel verloskunde als gezondheidswetenschappen bij de KNOV goed combineren.
Waar ben je trots op in je werk: Samen met Perined hebben we het afgelopen jaar de datakwaliteit van gegevens van dossier tot en met Perined in kaart gebracht en kunnen bevestigen wat iedereen al jaren aanvoelde; er is verlies of omvorming van data. Dat was een flinke uitdaging om dit te onderzoeken. Dit jaar zet ik mij met collega’s hard in om hier verandering in te brengen!
Waar woon je: Utrecht
Waar word je blij van: van een mooie wandeling in de natuur. En van schema’s, cijfertjes en Excel.
 Annabel Njio
Annabel Njio
Aandachtsgebieden: Onderwijs, kwaliteitsregister en informatiebeveiliging
Studie en achtergrond: Opleiding: BSc Gezondheidswetenschappen, MSc Health Sciences Prevention and Public Health, vervolgens helpdesk digitale zorginstelling en de implementatie NIPT bij RIVM Centrum voor Bevolkingsonderzoek
Waarom de KNOV: Ik vind het leuk om te werken aan het optimaliseren van (zorg)processen en
het meedenken over oplossingen waar ik direct praktische toepassing voor zie. Ik zet me graag in voor de beschikbaarheid van de juiste kennis voor verloskundigen, zodat zij zich kunnen richten op
wat ertoe doet: hun werk.
Waar ben je trots op in je werk: Het zien van verbetering en mooie oplossingen!
Waar woon je: Amsterdam
Waar word je blij van: Koken, eten, theater en festivals!
 Sanna Veenstra-Kwakkel
Sanna Veenstra-Kwakkel
Aandachtsgebied: Internationale verloskunde
Studie en achtergrond: Ik ben in 2016 afgestudeerd aan de AV-M en sindsdien werkzaam als eerstelijnsverloskundige. In 2018 heb ik de tropenopleiding voor verloskundigen gevolgd in Antwerpen en daarna ben ik onder andere werkzaam geweest in Haïti en Pakistan. Op dit moment rond ik mijn master International Public Health af aan de Vrije Universiteit in Amsterdam
Waarom de KNOV: Hier kan ik de verbinding kan leggen tussen ons Nederlandse werkveld en de internationale gemeenschap van verloskundigen. Overal ter wereld zijn verloskundigen bezig om de zorg voor moeders en kinderen te verbeteren, en elke setting kent daarbij haar eigen unieke uitdagingen. Ik vind het fantastisch dat ik als klein schakeltje mee mag draaien in dat geheel.
Waar ben je trots op in je werk: De samen-werkingen met verloskundigen uit andere landen: ik ben ervan overtuigd dat we best trots mogen zijn op ons eigen unieke systeem maar dat dit altijd moet samengaan met een open en nieuwsgierige houding naar hoe anderen het doen. We hoeven het wiel niet altijd zelf uit te vinden, we kunnen zoveel leren van de landen om ons heen!
Waar woon je: Den Haag
Waar word je blij van: De bergen in met mijn man Jelmer, kampeerweekenden, en een goed boek!
'Ik hoorde ooit de quote: 'No hatting, no chatting, no patting' en die probeer ik waar mogelijk in praktijk te brengen'
 Florien van Rij
Florien van Rij
Aandachtsgebieden: Coördinatie inzet ZonMw kwaliteitsgelden, juridisch dossier en dossier post partum (kraamzorg etc.)
Studie en achtergrond: Sociaal Pedagogische Hulp-verlening, vroedkunde in België (niet afgemaakt), achtergrond in het sociaal domein met jonge, aanstaande moeders
Waarom de KNOV: Ook al ben ik zelf geen verloskundige geworden, in mijn hart blijf ik verliefd op het vak. Ik word er blij van om de verloskundigen in Nederland te mogen ondersteunen in hun werk en hoop op mijn manier bij te kunnen dragen aan het voortbestaan van dit prachtige werk.
Waar ben je trots op in je werk: De hoge mate van professionaliteit en kennis die ik zie in de beroepsgroep en de liefde en drive die ik zie voor het vak.
Waar woon je: Den Haag, mauie stad achtâh de dùine
Waar word je blij van: Breien, wandelen in het groen, familietijd
'Ik weet nog de eerste keer dat ik een placenta mocht aanraken tijdens de open dag van de opleiding. Te gek, vond ik dat! Na de geboorte van onze dochter was ik echter zo aan het nagenieten van de bevalling, dat de geboorte van mijn eigen placenta een beetje voelde als een 'moetje'. Ik had er weinig aandacht voor… Gelukkig wel een foto!'
 Nalonya van der Laan
Nalonya van der Laan
Aandachtsgebied: Vakinhoud
Studie en achtergrond: Verpleegkunde, Verloskunde, Midwifery Science (niet afgerond), eerstelijnsverloskundige als praktijkhouder tot en met 2022
Waarom de KNOV: Vanwege gezondheidsredenen ben ik als praktijkhouder en als -verloskundige gestopt, waardoor ik nu opgedane kennis en ervaringen kan inzetten als beleidsadviseur bij KNOV.
Waar ben je trots op in je werk: Tarief Centering, kleine zaadjes planten, die leiden tot grotere projecten.
Waar woon je: In Zwitserland, op steenworp afstand van Saas-Fee en Zermatt
Waar word je blij van: Zwartneusschapen (de moeite waard om te googelen)
 Sophie Dekker
Sophie Dekker
Aandachtsgebied: Richtlijnontwikkeling (Ontwikkeling & Innovatie)
Studie en achtergrond: Verloskundige, in 2021 ben ik afgestudeerd aan de Verloskunde Academie Groningen. Daarna ben ik aan de slag gegaan als medisch adviseur anticonceptie bij een farmaceut en 1 mei dit jaar ben ik gestart bij de KNOV als beleidsadviseur.
Waarom de KNOV: Ik wil mij graag inzetten voor de verloskunde en hoop hier via de ontwikkeling van verschillende kwaliteitsdocumenten een mooie bijdrage aan te kunnen leveren.
Waar ben je trots op in je werk: Dat ga ik nog ontdekken! Ik bewonder in elk geval de passie en drive die verloskundigen uitdragen enorm en ben trots om onderdeel uit te kunnen maken van het geheel.
Waar woon je: Aan de IJssel in het mooie Deventer, de parel van het Oosten
Waar word je blij van: De standaarddingen: gezelligheid, bewegen, een zonnetje en lekker eten/drinken, bij voorkeur een tafel vol gerechtjes om samen met vrienden/familie te delen!
 Quinty Spits
Quinty Spits
Aandachtsgebieden: Platforms, Anticonceptie, Preconceptie, Preventie
Studie en achtergrond: Verloskundige, MSc healthcare policy, innovation & management in Maastricht
Waarom de KNOV: Hier kan ik mijn kennis en praktijkervaring combineren en mezelf inzetten voor het behouden en waar nodig verbeteren van de geboortezorg in Nederland. De functie als platformsecretaris kwam voor mij als geroepen, want ik houd enorm van innoveren en mensen met elkaar verbinden. Voor mij is dit de perfecte combinatie tussen werken aan beleid op de inhoudelijke dossiers en de belangenbehartiging van verloskundigen. Ik werk ook nog af en toe als verloskundige in de praktijk en dit vind ik geweldig om te combineren met het werk bij de KNOV.
Waar ben je trots op in je werk: Ik ben supertrots op de platforms die al zijn opgezet en die nog gaan komen. En op ons team; we zijn een sterk team en gaan er volle bak samen tegenaan.
Waar woon je: Breda
Waar word je blij van: Waarvan niet! Leuke dingen ondernemen met mijn vriend, vriendinnen en familie. Zonnige terrasjes, cappuccino's drinken, een festival bezoeken en op vakantie hiken, een stad of zee ontdekken of een goed boek lezen aan het strand. Daarnaast elke week lekker losgaan tijdens de bootcamp of bij het klussen in huis.
Hoe goede digitale clientinformatie jou gaat helpen
Tekst: Yvette Hoogenboom | VRHL Content en Creatie, 2024-2
Beeld: Margot Scheerder
Met het grote aanbod aan informatie, online en op social media, is het belangrijk om terug te kunnen vallen op actuele en betrouwbare informatie. Daarom wordt er hard gewerkt aan de vernieuwing van deverloskundige.nl. Wat de toegevoegde waarde van een platform met digitale cliëntinformatie is voor jou én je cliënt? We vragen het Thuisarts.nl, dat is uitgegroeid naar een veelgebruikt informatieplatform voor artsen én hun patiënten.
Jantine Woudstra is sinds maart dit jaar hoofdredacteur van Thuisarts.nl. Daarvoor werkte ze voor het platform als arts-redacteur, naast haar werkzaamheden als huisarts. Om antwoord te geven op deze vraag, gaat ze eerst terug in de tijd. ‘Thuisarts.nl is ruim tien jaar geleden opgericht door een aantal huisartsen en patiëntvoorlichters van het Nederlands Huisartsen Genootschap (NHG). Ze wilden graag goede informatie om huisartsen te ondersteunen in de praktijk en dat die informatie ook online makkelijk vindbaar was. Zij bedachten daarom Thuisarts.nl.’
Een platform voor iedereen
Het initiatief ging van start met informatie over huisartsgerelateerde onderwerpen. Inmiddels is het aanbod veel breder. Thuisarts.nl is er nu voor alle vragen over gezondheid en ziekte, voor zowel lichamelijke als psychische klachten. Ook de vorm waarin dat gebeurt is uitgebreider. Het is niet meer alleen tekst, maar ook videocontent en interactief materiaal. Jantine stipt nog een verbreding aan: ‘Thuisarts is nu het platform waarbij de burger centraal staat. Iemand die niet ziek is, maar wel vragen heeft over gezondheid. Of een patiënt die een ziekte of klachten heeft.’ Thuisarts.nl is nog steeds belangrijk voor de huisarts, maar inmiddels ook voor de assistent en medisch specialisten in het ziekenhuis. Hoe heeft dat zich ontwikkeld? ‘Thuisarts.nl werd door de hoeveelheid content steeds beter vindbaar, waardoor het platform vaker gebruikt werd. Dat waren allang niet meer alleen de mensen die bij hun arts waren geweest. Maar ook mensen die online gingen zoeken naar antwoorden op vragen als ‘Wat heb ik?’ en ‘Wat moet ik doen?’ kwamen op Thuisarts.nl. Steeds meer mensen wisten ons te vinden. Langzamerhand is de omslag gemaakt naar een platform voor burgers en patiënten.’
‘De informatie sluit aan bij wat je als arts vertelt, omdat je zelf handelt volgens de richtlijnen’

Drie verschillende functies
Door de jaren heen is het platform ontwikkeld naar wat het nu is. Welke rol vervult het inmiddels? ‘Thuisarts.nl geeft mensen meer grip op hun eigen gezondheid. De informatie schrijven we altijd met een bepaald handelsperspectief. Wat kan iemand zelf doen, wat zijn de oorzaken en hoe zit een ziekte in elkaar? En ook: wanneer is het verstandig om een arts te raadplegen. Met de informatie krijgt de lezer meer regie over eigen gezondheid of ziekte. Het platform wordt daarnaast nog steeds veelvuldig door artsen gebruikt. Het heeft een functie voor, tijdens en na een consult. ‘Als arts kun je Thuisarts.nl in de spreekkamer gebruiken om een situatie samen met een patiënt door te lopen. Dat deed ik als huisarts vaak. Daarnaast is het een goed naslagmiddel, want tijdens een consult kan er veel informatie gedeeld worden. Nu kunnen mensen thuis rustig nalezen wat er is besproken met de arts. Ook zien we dat mensen het gebruiken ter voorbereiding op een consult.’ De KNOV heeft met deverloskundige.nl dezelfde ambitie en hoopt met het nieuwe platform zowel verloskundigen als cliënten te kunnen helpen.
Een fijne basis
De toegevoegde waarde van een digitaal informatieplatform als Thuisarts.nl blijkt ook uit verschillende proeven. Een kwart van de mensen die 112 belt, kan zichzelf met Thuisarts.nl helpen, deelde het ministerie van VWS vorig jaar in een interview met het AD. Jantine vult aan: ‘Er zijn onderwerpen – en we zijn bezig met meer teksten hiervoor – die inhaken op het moment dat iemand nog niet bij de huisarts is geweest. Denk bijvoorbeeld aan informatie over een bloedneus en gestoten teen. Hiervoor ontwikkelen we informatie over wat je zelf kunt doen als je nog geen arts hebt geraadpleegd, want misschien hoef je helemaal niet te bellen. Natuurlijk staat er ook altijd wanneer het verstandig is om wél te komen. Patiënten zijn hierdoor zelfredzamer en kunnen beter bepalen wat ze moeten doen.’ Op het moment dat mensen voor bepaalde aanleidingen eerst online kijken wat ze zelf kunnen doen, kan blijken dat een bezoek aan de huisarts helemaal niet nodig is. In dat geval helpt Thuisarts.nl een arts ook. ‘Als het gaat om iets dat mensen zelf kunnen oplossen en dus niet op het spreekuur hoeven komen, dan scheelt dat tijd. Maar als er wel een consult nodig is, dan tref je als arts een patiënt die al enigszins geïnformeerd is. Dat is een fijne basis voor een goed gesprek.’
Afnemende druk
Assistenten gebruiken Thuisarts.nl ook aan de telefoon. Bijvoorbeeld als blijkt dat mensen nog niet naar de arts hoeven met hun klacht. Mensen kunnen online lezen wat ze zelf kunnen doen tegen hun klachten. En wanneer ze weer terug moeten bellen of toch naar de arts moeten. ‘In de praktijk zag ik bijvoorbeeld patiënten die met een ziek kind binnen kwamen en zeiden: ik heb alles gedaan wat op Thuisarts.nl stond, maar ik kom er niet uit. Je ziet dan dat mensen al zelf actie hebben ondernomen, wat weer scheelt in de spreekkamer en in de hoeveelheid consulten. In het verleden is er weleens onderzoek gedaan naar het gebruik van Thuisarts.nl en de telefoontjes naar de huisartsenpraktijk. Daaruit bleek de druk van met name de korte en telefonische consulten was afgenomen sinds de komst van Thuisarts.nl.
Het gebruik van Thuisarts.nl levert artsen meer op, volgens Jantine. ‘Dat je als arts kunt verwijzen naar een platform waarvan je weet dat het betrouwbaar is, helpt zowel de patiënt als de arts. Een arts hoeft zelf niet meer op zoek naar geschikte informatie. Wat op Thuisarts.nl staat, klopt. Alle informatie is gebaseerd op de nieuwste richtlijnen. Daarnaast weet je als arts ook dat de informatie aansluit bij wat je zelf vertelt, omdat je zelf handelt volgens de richtlijnen. Het komt allemaal uit dezelfde bron.’ Dit is ook een uitgangspunt voor deverloskundige.nl. Alle onderwerpen op de vernieuwde site die gebaseerd zijn op richtlijnen of onderzoek vermelden straks deze bron.
Breed gedragen
Thuisarts.nl is inmiddels een begrip in Nederland. Hoe heeft het platform die positie weten te bemachtigen? ‘Ik denk dat dat met name te maken heeft met het feit dat het platform breed gedragen wordt in de huisartsenzorg. Veel huisartsen wijzen hun patiënten op het platform. En iedereen komt wel een keer bij de huisarts, waardoor je er vanzelf mee in aanraking komt. Ook de medisch specialisten doen dit nu. Het is daarnaast toegankelijke informatie in begrijpelijke taal volgens taalniveau B1. De informatie sluit aan op vragen van situaties waarin mensen zich bevinden. Doordat artsen er zo actief mee zijn, weten mensen ons goed te vinden. Ook worden we goed gevonden via Google. En de informatie van Thuisarts.nl is op meer plekken vindbaar door een API-koppeling, zoals in onder andere verschillende apps en informatiesystemen en op de website van het OLVG.’
Een mooi gegeven is dat deverloskundige.nl eveneens informatie van Thuisarts.nl kan tonen, en dat er in de toekomst informatie kan worden uitgewisseld tussen beide sites. deverloskundige.nl is hier technisch op voorbereid.
‘Met de informatie krijgt de lezer meer regie over eigen gezondheid of ziekte’
Versterken en ontwikkelen
Sinds de start van Thuisarts.nl heeft het platform een grote groei doorgemaakt. Er wordt continu gewerkt aan de vindbaarheid. Enerzijds van het platform (via zoekmachines als Google), maar ook van de onderwerpen. Op dit moment wordt de zoekfunctie van de website geoptimaliseerd. ‘Wat we graag willen, is dat als je het platform bezoekt omdat je informatie zoekt, dat je gelijk in jouw situatie terechtkomt. Dus stel: je hebt maagklachten en bent nog niet bij een dokter geweest. Dan willen we dat je de informatie te zien krijgt die op dat moment voor jou van belang is. Bijvoorbeeld informatie over wat je nu moet doen. Onze uitdaging is dus: hoe kunnen we onze zoekfunctie nog beter maken, zodat mensen op het juiste moment gelijk de juiste informatie krijgen?’. Diezelfde vragen waren uitgangspunten voor de vernieuwde informatie-architectuur op deverloskundige.nl. Ook hier is de informatie straks logischer vindbaar.
 Toekomst
Toekomst
En als het om toekomstplannen gaat… Wat zijn die? Jantine: ‘Onze grote wens is om in Nederland voor iedereen het platform met betrouwbare informatie te worden. Waar iedereen als eerste naartoe gaat met een vraag over gezondheid of ziekte. De samenwerkingen die we hiervoor hebben, gaan we versterken. En wellicht kunnen we (meer) samenwerken met andere beroepsgroepen. Wat ook belangrijk is, is dat we het platform blijven ontwikkelen. We werken in verschillende teams, zoals Research & Development, Online Content, Dataservices en Strategie & Organisatie. Elke expertise is bezig met optimalisatie. Zo doen we nu bijvoorbeeld onderzoek naar de ontwikkelingen met kunstmatige intelligentie (AI), zijn we bezig met het beter inzetten van beeld op Thuisarts.nl en werken we aan een kanaalstrategie: hoe kunnen we nóg beter vindbaar worden met bijvoorbeeld social media. Allemaal plannen waar we goed over aan het nadenken zijn om in de toekomst nog zichtbaarder en beter vindbaar te worden.’