Verschil in ernstige perineumschade tussen eerste en tweede lijn
Tekst: Anna E Seijmonsbergen-Schermers1,2,3,4*, Kelly MCM Peerdeman1,2,3,4, Thomas van den Akker5,6, Linde ML Titulaer1,2,3,4, Jan-Paul Roovers7, Lilian L Peters1,2,3,4,11, Corine J Verhoeven1,2,4,8,9,10, Ank de Jonge1,2.3,4,11, 2024-1
De incidentie van geregistreerde derde- en vierdegraads rupturen (verder aangeduid als‘ernstige perineumschade’) stijgt in de eerste lijn in Nederland. De incidentie is lager voor vrouwen die in de tweede lijn bevielen, vergeleken met vrouwen die in de eerste lijn bevielen, maar dit blijkt alleen voor nulliparae het geval. Vooral epidurale analgesie in de tweede lijn is een verklarende factor voor de lagere incidentie in de tweede lijn.
Achtergrond
Ernstige perineumschade, ook wel totaal-ruptuur genoemd, is een (gedeeltelijke) ruptuur van de anale sfincter, gecategoriseerd als 3e of 4e graads ruptuur. Drie maanden postpartum ervaren vrouwen met ernstige perineumschade, vergeleken met vrouwen met een tweedegraads ruptuur, vaker pijn en seksuele ontevredenheid1 en in het latere leven vaker fecale incontinentie2. In de laatste decennia is de incidentie van ernstige perineumschade in veel landen gestegen3. Dit zou kunnen komen door een stijging in factoren die van invloed zijn op het optreden van ernstige perineumschade, maar ook door verbeterde opsporing en diagnostiek4.
Methode
Een op het eerste gezicht lagere incidentie ernstige perineumschade in de tweede lijn, vergeleken met de eerste lijn, deed de vraag rijzen of dit verschil aanwezig is voor zowel nulliparae als multiparae en waardoor dat zou kunnen komen. Daarom onderzochten we wat de incidentie precies was in de tweede en eerste lijn in de periode 2010-2019, in subgroepen van nulliparae en multiparae, en hoe de trend is verlopen tussen 2000 en 2019. Het verschil tussen tweede en eerste lijn corrigeerden we vervolgens in stappen, om inzicht te krijgen in de invloed van de factoren waarvoor we corrigeerden. Vervolgens onderzochten we welke factoren geassocieerd waren met ernstige perineumschade in zowel tweede als eerste lijn en welke factoren een verklaring zouden kunnen zijn voor de verschillen. Voor deze cohortstudie werden Perined-data gebruikt van 2.169.950 baringen in de periode 2000 tot 2019 en 1.074.304 baringen in de periode 2010 tot 2019. Alle spontane vaginale geboortes van à terme levende eenlingen in hoofdligging tussen 2000 en 2019 werden geïncludeerd. We excludeerden alle baringen met een sectio caesarea of eerdere sectio en alle vrouwen met een kunstverlossing, omdat deze interventies niet voorkomen in de eerste lijn en een vergelijking tussen tweede en eerste lijn daardoor moeilijker te maken is.
Trend
Van 2000 tot 2006 was de incidentie ernstige perineumschade hoger in de tweede lijn dan in de eerste lijn (2,6% versus 2,2%). Vanaf 2008 draaide dit om en was de incidentie lager in de tweede lijn (2,5% versus 2,8%) (scan de code voor figuur 2). In beide lijnen daalde de -incidentie episiotomieën: van 31% naar 18% in de tweede lijn, en van 19% in 2000 naar 5% in 2019 in de eerste lijn (scan de code voor figuur 3). Intact perineum kwam vaker voor in de tweede lijn (33%), dan in de eerste lijn (38%).
Ernstige perineumschade
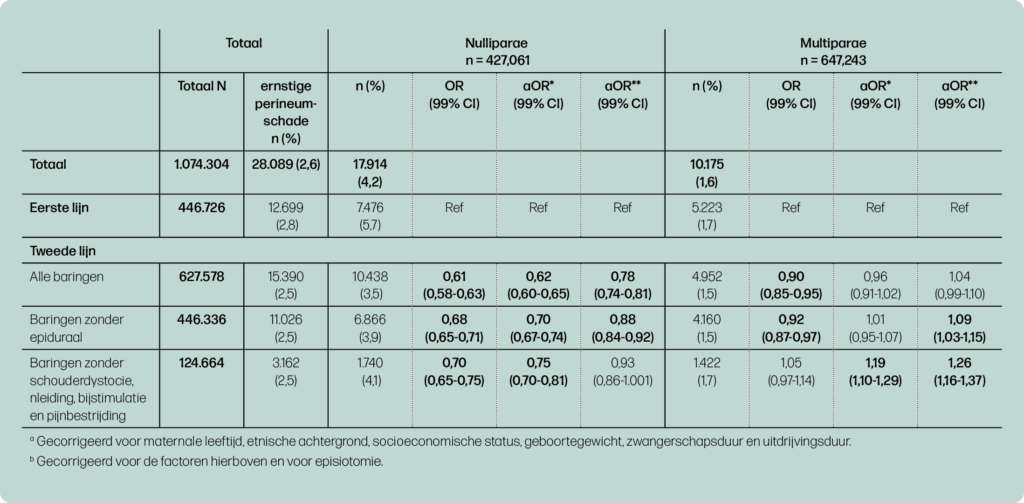
De onderzochte groep bestond alleen uit spontane vaginale baringen. De incidentie ernstige perineumschade was lager in de tweede lijn dan in de eerste lijn voor zowel nulliparae (3,5% versus 5,7%) als multiparae (1,5% versus 1,7%) (tabel 1). Maar na corrigeren voor karakteristieken en episiotomie kwam alleen voor nulliparae ernstige perineumschade significant minder vaak voor in de tweede lijn (0.78; 99% BI 0.74-0.81); voor multiparae was er geen significant verschil (1.04; 99% BI 0.99-1.10). Het toevoegen van corrigeren voor episiotomie veranderde niets aan deze significantie.
Subgroepen
In aanvullende analyses onder baringen in de tweede lijn vonden we een lagere incidentie ernstige perineumschade bij baringen met epidurale analgesie, namelijk 2,9% versus 4,1% onder nulliparae (aOR 0,68; 99% BI 0,63-0,72) en 1,3% versus 1,6% onder multiparae (aOR 0,78; 99% BI 0,70-0,88). Omdat epidurale analgesie niet wordt gegeven in de eerste lijn, waren we benieuwd of er ook een verschil in ernstige perineumschade te zien was tussen tweede en eerste lijn bij baringen zonder epidurale analgesie. In tabel 1 is te zien dat we een kleiner, maar nog steeds significant lagere incidentie ernstige perineumschade zagen onder nulliparae in de tweede lijn. In de aanvullende analyses onder baringen in de tweede lijn vonden we een hogere incidentie ernstige perineumschade bij baringen met een schouderdystocie, en een lagere incidentie bij baringen van multiparae met een inleiding of bijstimulatie (data niet getoond). Bij analyse van de verschillen tussen de tweede en eerste lijn van uitsluitend baringen zonder schouderdystocie, inleiding, bijstimulatie en pijnbestrijding, vonden we geen verschil in incidentie ernstige perineumschade tussen tweede en eerste lijn voor nulliparae (aOR 0,93; 99% BI 0,86-1,001). Voor multiparae was de incidentie in de tweede lijn echter hoger in deze subgroep (aOR 1,26; 99% BI 1,16-1,37).
Tot slot vonden we in de subgroep baringen in de eerste lijn een hogere incidentie ernstige perineumschade bij poliklinische baringen vergeleken met thuisbaringen bij zowel nulliparae (6,2% versus 5,1%) als multiparae (2,0% versus 1,3%) (data niet getoond). Dit verschil bleef bestaan na corrigeren voor karakteristieken en episiotomie.
Beperkingen en sterke punten
Deze studie werd beperkt door de afwezigheid van een aantal variabelen in de dataset, zoals body mass index, gedetailleerde etnische achtergronden, positie van het caput en baringshoudingen. Ook was er onderrapportage van sectio caesarea in anamnese5 en is onbekend of er veranderingen zijn geweest over de tijd in de bekwaamheid van zorgverleners om ernstige perineumschade te diagnosticeren. Een sterk punt van deze studie is het gebruik van de landelijke database waardoor een groot aantal baringen geïncludeerd kon worden.
Mogelijke verklaringen
Vaker dan in de eerste lijn, gaan baringen in de tweede lijn gepaard met risicofactoren voor ernstige perineumschade, zoals een hoger geboortegewicht, langere duur van de uitdrijving, ongunstige positie van het caput en schouderdystocie. Daarom zou een hogere incidentie ernstige perineumschade in de tweede lijn te verwachten zijn. Het is daarom opmerkelijk dat de incidentie voor nulliparae lager is in de tweede lijn, zelfs na corrigeren voor karakteristieken. Een aantal mogelijke verklaringen ligt hieraan ten grondslag.
Allereerst werden alle baringen met een sectio caesarea of vaginale kunstverlossing geëxcludeerd, omdat deze interventies niet voorkomen in de eerste lijn. Dat maakt dat het risicoprofiel in de tweede lijn lager is dan het risicoprofiel in de algemene populatie in de tweede lijn. We konden echter niet alle vrouwen met een sectio in de anamnese excluderen, omdat deze niet allemaal geregistreerd zijn. Vrouwen met een sectio in de anamnese hebben een hogere kans op ernstige perineumrupturen6. De onder multiparae hogere kans op ernstige perineumrupturen in de tweede lijn in een subgroep vrouwen zonder tweedelijns interventies, zou verklaard kunnen worden door de aanwezigheid van vrouwen met een sectio in de anamnese in de dataset.
Daarnaast vonden we een lagere kans op ernstige perineumschade onder baringen met epidurale analgesie, wat ook wordt aangetoond in eerder onderzoek7,8,9. De incidentie ernstige perineumschade was inderdaad hoger in de subgroep baringen zonder epidurale analgesie. Een mogelijke verklaring zou kunnen zijn dat de bekkenbodemspieren meer ontspannen zijn bij een baring met epidurale analgesie. Ook voelen vrouwen minder sterke persdrang, waardoor het caput mogelijk wat langzamer doorsnijdt. Deze factoren dragen wellicht bij aan een lagere kans op ernstige perineumschade10, maar meer onderzoek hiernaar is nodig. Ook inleiding en bijstimulatie waren onder multiparae geassocieerd met een lagere kans op ernstige perineumschade. De interventies inleiding, bijstimulatie en pijnbestrijding in de tweede lijn lijken dus een belangrijke verklaring voor de lagere incidentie ernstige perineumschade in de tweede lijn.
Een derde mogelijke verklaring is dat episiotomieën vaker worden gezet in de tweede lijn. We zagen echter in de analyses dat de hogere incidentie episiotomieën in de tweede lijn maar voor een klein deel de lagere incidentie ernstige perineumschade verklaarde. Na corrigeren voor episiotomie bleven de verschillen in odds ratio (OR) -tussen tweede en eerste lijn namelijk bestaan. Een hoge incidentie episiotomie wordt afgeraden, vanwege het minimale effect op de incidentie ernstige perineumschade en de nadelige gevolgen van de episiotomie, zoals pijn, seksuele problemen en de lagere kans op een gaaf perineum11,12,13, wat ook belangrijke uitkomsten zijn voor vrouwen14. Andere mogelijke verklaringen zijn verschillen in begeleidingstechnieken en baringshoudingen tussen tweedelijns- en eerstelijnsbaringen.
Aanbevelingen
Voor eerstelijnsverloskundigen is het belangrijk zich te realiseren dat ernstige perineumschade vaker voorkomt in hun lijn, met name onder nulliparae, en dat de incidentie hiervan stijgt. Het volgen van trainingen die zich richten op het voorkomen van ernstige perineumschade blijkt effectief te zijn, waarschijnlijk vanwege de extra aandacht die zorgverleners hebben voor het beschermen van het perineum15. Drie technieken waarvan uit de literatuur blijkt dat ze het perineum kunnen beschermen, zijn het gebruik van warme kompressen/washanden tijdens de uitdrijving (advies: begin al vroeg tijdens de uitdrijving), het zacht masseren van het perineum waardoor het perineum al wat wordt opgerekt (advies: alleen toepassen bij wens cliënt)16 en het begeleiden van de uitdrijving door twee verloskundigen17. Ook kunnen een baringshouding op handen en knieën en in zijligging mogelijk meehelpen in het verlagen van de kans op ernstige perineumschade18,19. Bij een baring op de baarkruk is het extra belangrijk om alert te zijn op het langzaam geboren worden van het caput, omdat ernstige perineumschade daardoor mogelijk vaker kan optreden20.
Deze studie liet zien dat epidurale analgesie beschermend lijkt te werken voor ernstige perineumschade, mogelijk door een meer ontspannen bekkenbodem en het langzamer geboren worden van het caput. Zorgverleners, zowel in tweede als eerste lijn, kunnen extra aandacht hebben voor een ontspannen bekkenbodem tijdens de uitdrijving en het langzaam geboren worden van het caput.
Conclusie
De incidentie ernstige perineumschade stijgt in de eerste lijn. Onder nulliparae met een spontane vaginale baring komt ernstige perineumschade minder vaak voor in de tweede lijn dan in de eerste lijn. Er is geen significant verschil voor multiparae. In een subgroep van baringen zonder schouderdystocie, inleiding, bijstimulatie en pijnbestrijding komen ernstige perineumschade in tweede en eerste lijn even vaak voor onder nulliparae, maar vaker onder multiparae in de tweede lijn. Interventies in de tweede lijn lijken dus een verklarende -factor voor de lagere incidentie. Vooral epidurale analgesie lijkt een beschermende factor, welke het verschil tussen tweede en eerste lijn gedeeltelijk verklaart. Zorgverleners kunnen extra aandacht besteden aan het bevorderen van een ontspannen bekkenbodem tijdens de uitdrijving en het langzaam geboren worden van het foetale caput. Ook is bewustzijn van baringshoudingen die de kans op perineumschade verlagen belangrijk en wordt het gebruik van warme washanden en eventuele perineummassage aanbevolen. In de eerste lijn is bewustzijn van de hogere incidentie ernstige perineumschade belangrijk. Meer aandacht van zorgverleners op het voorkomen van ernstige perineumrupturen kan de incidentie laten dalen.
Dit artikel is een aangepaste en vertaalde versie van het artikel ‘Differences in rates of severe perineal trauma between midwife-led and obstetrician-led care in the Netherlands: A nationwide cohort study’.
Auteurs:
1. Amsterdam UMC location Vrije Universiteit Amsterdam, Midwifery Science, De Boelelaan 1117, Amsterdam, the Netherlands.
2. Midwifery Academy Amsterdam Groningen, Inholland, Amsterdam, the Netherlands.
3. Amsterdam Public Health, Quality of Care, Amsterdam, the Netherlands.
4. University of Groningen, University Medical Center Groningen, Department of General Practice & Elderly Care Medicine, PO Box 196, 9700 AD Groningen, the Netherlands.
5. Department of Obstetrics and Gynaecology, Leiden University Medical Center, Albinusdreef 2, 2333 ZA Leiden, the Netherlands.
6. Athena Institute, Vrije Universiteit Amsterdam, De Boelelaan 1085, 1081 HV Amsterdam, the Netherlands.
7. Department of Obstetrics and Gynaecology, Amsterdam UMC location AMC, Amsterdam, - the Netherlands.
8. Department of Obstetrics and Gynaecology, Maxima Medical Centre, Veldhoven, the Netherlands.
9. Division of Midwifery, School of Health Sciences, University of Nottingham, Nottingham, United Kingdom.
10. Amsterdam Reproduction and Development, Amsterdam, Netherlands.
11. School of Nursing and Midwifery, Western Sydney University, Penrith South, New South Wales, Australia.
Update
Tekst: VRHL Content en Creatie, 2024-1
Master verloskunde: iets voor jou?
Ontwikkelingen in de geboortezorg vragen om een actieve rol van verloskundigen. Zowel de verloskunde-academies als de KNOV zagen al langer hoe de taken van verloskundigen zich uitbreiden en hoe daar andere kennis en competenties voor nodig kunnen zijn. Bij regionale afspraken, innovaties en in samenwerking met andere partijen. In de praktijk en in het ziekenhuis, maar ook als projectleiders, in bestuursrollen en in beleidsfuncties. Daarnaast vragen cliënten op individueel niveau meer maatwerk.
Om te voldoen aan deze uitdagingen in het vak, is in 2023 een nieuwe masteropleiding gestart. Een gezamenlijke Master of Science Verloskunde van alle Nederlandse verloskunde-academies, als vervolg op de Bachelor of Science. Het is een Master of Science met een praktische insteek, die opleidt voor aanvullende rollen rondom innoveren, leiderschap en onderzoek. Er wordt veel met praktijkvoorbeelden gewerkt en met opdrachten die studenten vanuit hun praktijk, organisatie of regio meenemen en waarvan ze de uitkomsten weer terug kunnen brengen naar het werkveld. Na deze master kun je je eigen praktijk efficiënter maken, extra rollen vervullen, of aan de slag als onderzoeker of docent.
De tweejarige deeltijd master biedt praktijkgericht wetenschappelijk onderwijs en is zó ingericht dat hij te combineren is met een werkzaam leven. Je kunt rekenen op circa twintig uur per week studiebelasting, met per jaar vier keer twee dagen fysieke bijeenkomsten en wekelijkse onlinebijeenkomsten op de donderdagmiddag. De fysieke bijeenkomsten vinden – afhankelijk van de modules die je kiest – plaats bij de verloskunde-academies in Amsterdam, Groningen, Maastricht en Rotterdam.
In september 2024 worden veertig nieuwe studenten toegelaten. Dit gaat op volgorde van aanmelding, dus heb je interesse in de nieuwe master, ga dan naar studielink.nl, log in met je DigiD en kies voor de master Verloskunde. Voor meer informatie mail naar info@masterverloskunde.nl.
Postuum podium voor Francijntje de Kadt
Museum Vlaardingen organiseert van 8 maart t/m 24 juni 2024 voor het eerst in de geschiedenis een tentoonstelling over Vlaardingse vrouwen. Aan de hand van een aantal thema’s krijgen verschillende bewonderenswaardige vrouwen daar een podium. Binnen het thema zorg zal Francijntje de Kadt (1858-1929) centraal staan. Francijntje de Kadt was de eerste voorzitster van de voorloper van de KNOV.
De professionele nalatenschap van Francijntje de Kadt werd eerder al onderschreven door het vernoemen van een laan in Vlaardingen.
Word lid van de KNOV
Tekst: VRHL Content en Creatie, 2024-1
Als lid versterk je niet alleen je eigen positie, maar ook die van alle verloskundigen in Nederland. Door als collectief op te treden, staan we sterk en kunnen we breed gedragen stappen zetten richting een nog betere geboortezorg.
Ledenvoordelen
• Je kunt meedenken over en bijdragen aan de inhoud van het vak.
• Je hebt toegang tot handige basis-documenten met betrekking tot waarneming, praktijkvoering, overname, tariefbepaling, toelatingscontracten, etc.
• Als je lid bent van de KNOV ben je automatisch ook aangesloten bij de geschilleninstantie.
• Als klinisch verloskundige heb je via de KNOV toegang tot juridische ondersteuning door vakbond FBZ.
• Je krijgt toegang tot de KNOV helpdesk.
• Je hebt toegang tot het online inspiratie-netwerk, waar meer dan 2.500 -verloskundigen met elkaar in gesprek gaan en elkaar helpen.
• Je ontvangt vier keer per jaar het tijdschrift De Verloskundige.
Het KNOV-lidmaatschap
De KNOV behartigt jouw belangen aan landelijke tafels. We staan voor je klaar met informatie en advies over de inhoud en organisatie van verloskundige zorg. Al 125 jaar.
‘Lid zijn van de KNOV betekent voor mij betrokkenheid bij mijn vak en de verantwoordelijkheid nemen voor het voortbestaan hiervan. Daar moet je zelf ook iets voor doen. Als beroepsvereniging doen we dat samen. De KNOV zorgt voor ondersteuning en kennisdeling, en faciliteert dat inzichten en ervaringen kunnen worden gedeeld. Daar worden wij én ons vak allemaal beter van.’
Roelande Kuiperij, eerstelijnsverloskundige
Lid worden of meer weten?
Kijk op knov.nl/lid-worden
Leesvoer
Tekst: Simone Valk, 2024-1
Het bestuur van de KNOV laat een aantal boeken rouleren binnen het ledenbestand. De boeken zijn uitgedeeld tijdens de jubileumdag vorig jaar en kunnen worden geruild tijdens ledendagen, ALV’s en andere KNOV-bijeenkomsten. Wat de bestuursleden hiermee beogen is het gesprek te openen over verloskunde, verloskundige zijn en het systeem waarin wij werken. Benutten wij onze potentie? Wat is de essentie van het vak? De 'zwerfboeken' vormen voeding voor een gezonde discussie en onderbouwde meningsvorming in alle regio’s, die het bestuur op haar beurt weer kan meenemen in het meerjarenplan waar ze momenteel aan werkt.

Squaring the circle
Auteurs: Soo Downe en Sheena Byrom
ISBN: 9781780664408
Prijs: €12,99
Voorzitter Marieke Smith: ‘Dit gaat over geboorte in een technocratische wereld. Wat valt er nog onder fysiologie en vroedvrouwerij? Zeer relevant!’

Closure
Auteurs: Becky Reed en Nadine Edwards
ISBN: 9781780667850
Prijs: €13,99
Marieke: ‘Closure beschrijft het proces dat een Engelse verloskundigenpraktijk meemaakte; het verhaal van Becky Reed, spreker op de ledenmiddag van december 2023. Dit proces is exemplarisch voor hoe projecten en initiatieven in Nederland ook ten onder kunnen gaan ten gevolge van de discrepantie in kwaliteit van zorg versus het systeem.’
(Deze titel is eerder gerecenseerd door Simone Valk in De Verloskundige uitgave nr. 4, 2023)

Over Tijd
Auteurs: Hajo Wildschut Marjanke Spanjer
ISBN: 9789490951733
Prijs: €19,95
Marieke: ‘Dit gaat over kantelpunten in de naoorlogse geboortezorg: een mooi overzichtsbeeld van wat er is gebeurd. Stof om over door te praten.’

Integrale geboortezorg, samen bevalt goed
Auteur: Hajo Wildschut
ISBN: 9789036822015
Prijs: €88,95
Marieke: Goed om over 'integrale zorg' en organisatie van zorg te kunnen discussiëren en te toetsen aan onze beroepsidentiteit en ethiek.’
(Na het ter perse gaan van dit tijdschrift is Hajo Wildschut, auteur van twee van de zwerfboeken onverwachts overleden. We wensen zijn nabestaanden heel veel sterkte met dit verlies.)
In aanvulling op deze aanraders vanuit het bestuur heeft de redactieraad van De Verloskundige nog twee titels geselecteerd die mogelijk een verrijking zijn voor het werk van de verloskundige.

Oorsprong
Auteur: Leah Hazard
ISBN: 9789463822633
Prijs: €24,95
Uitgeverij Balans: ‘Ieder mens komt voort uit een baarmoeder, maar wat weten we er nu eigenlijk van? Oorsprong is een oproep tot herwaardering van dit wonderbaarlijke lichaamsdeel. Behalve de verschillende culturele vooroordelen komen ook de laatste wetenschappelijke inzichten aan bod. Verloskundige Leah Hazard laat in dit boek zien hoe de baarmoeder zich gedraagt tijdens ziekte en gezondheid, hoe zij zich ontwikkelt tijdens het leven van een vrouw, en hoe onze voortplanting in de toekomst zal veranderen. Het resultaat is een heldere, veelomvattende, nieuwe kijk op een lichaamsdeel dat ons meer in haar greep heeft dan de meeste mensen denken. Want behalve het verhaal van waar we allemaal zijn begonnen, is dit ook het verhaal van waar we met de mensheid naartoe gaan.’
Freebirth Stories
Auteurs: Mavis Kirkham en Nadine Edwards
ISBN: 9781914465123 (e-book)
Prijs: €7,99
Simone Valk: ‘Freebirth is een collectie verhalen, verzameld en geduid door de Engelse verloskundige dr. Mavis Kirkham. Steeds meer vrouwen zijn ontevreden over het systeem waarin ze worden gedwongen. Het is onveilig en traumatiserend.
De vrouwen in dit boek vertellen hoe ze tot hun keuzes zijn gekomen en wat voor effect dat had op hun uiteindelijke welbevinden. Voor de situatie in Nederland is dat van belang omdat we op weg zijn naar dat Engelse systeem, het IZA is daar een eerste voorbeeld van. Terwijl we weten wat werkt – relationele verloskunde – lijken we er steeds verder vanaf te drijven. En dus zullen hier ook in toenemende mate onveilige, traumatiserende situaties voorkomen, met als gevolg dat vrouwen zich gaan afkeren van het systeem. De vraag is: moeten we deze ontwikkeling afwachten of nemen we waarschuwingen uit andere landen ter harte?’
Wat komt er uit de PAN? Thema uterusruptuur
Tekst: Jeroen van Dillen1, Janneke Otten van Rossum2, Joost Zwart3, Ageeth Rosman4, 2024-1
 De Perinatale Audit Nederland (PAN) bestaat in Nederland sinds 2010. Twee keer per jaar worden in elk Verloskundig Samenwerkingsverband (VSV) casussen onder begeleiding van een externe voorzitter besproken. Het doel van deze bespreking is het identificeren van verbeterpunten en stimuleren van lokale actie hierop.
De Perinatale Audit Nederland (PAN) bestaat in Nederland sinds 2010. Twee keer per jaar worden in elk Verloskundig Samenwerkingsverband (VSV) casussen onder begeleiding van een externe voorzitter besproken. Het doel van deze bespreking is het identificeren van verbeterpunten en stimuleren van lokale actie hierop.
PERINED is in 2015 ontstaan uit de fusie van PAN en PRN (Perinatale Registratie Nederland) en heeft als doel om de kwaliteit van de perinatale zorgverlening te verbeteren. Vanuit PERINED worden elke drie jaar nieuwe auditthema’s vastgesteld en worden de regionale auditteams gefaciliteerd en geïnspireerd. Tenslotte verzamelt PERINED alle (geanonimiseerde) geaggregeerde gegevens van alle perinatale audits voor evaluatie van terugkerende of overstijgende verbeterpunten en voor disseminatie hiervan.
In een vierdelige serie ‘Wat komt er uit de PAN?’ wordt in de vorm van dubbelpublicatie in NTOG en De Verloskundige terugkoppeling gegeven van de thema’s in de periode 2017-2023. Ditmaal het thema ‘Uterusruptuur’.
Casus (fictief)
Mevrouw Ö is een 35-jarige G3P2 afkomstig uit Syrië. Ze spreekt matig Nederlands. De obstetrische voorgeschiedenis vermeldt een secundaire sectio bij 41+3 in verband met niet vorderende baring. Vanuit de achtergrond is niet duidelijk of het een niet vorderende ontsluiting of uitdrijving betreft. De huidige zwangerschap verloopt ongecompliceerd met controles in de eerste lijn. Bij 24 weken vindt een telefonisch informatiegesprek over de modus partus plaats en wordt cliënte verwezen naar de keuzehulp. Bij 34 weken vindt overname zorg plaats met een counselinggesprek, waarbij de medische kansen en risico’s worden besproken en wordt gekozen voor een vaginale proefbaring. Bij 40+3 wordt een inleiding gestart in verband met milde hypertensie en na AROM volgt oxytocine bijstimulatie en epiduraal pijnstilling. Rond de avondoverdracht wordt tijdens de uitdrijving bij een abnormaal CTG en een indaling op Hodge 3 gekozen voor termineren middels vacuüm-extractie. Na twee tracties zonder vordering en persisterende bradycardie wordt besloten tot een spoedsectio, waarbij een uterusruptuur wordt gediagnosticeerd. Een zoon wordt geboren met redelijke start (Apgar 5,7,9 en pH 7,05) en hij wordt opgenomen op de NICU. Moeder en kind worden op dag 5 in goede conditie ontslagen. Bij de auditbespreking werden de volgende verbeterpunten gedocumenteerd: 1. suboptimale documentatie met name van proces gezamenlijke besluitvorming rondom keuze VBAC, 2. suggestie om tolkentelefoon te gebruiken bij counseling, 3. specifiek omtrent de uterusruptuur werd benoemd dat er onvolledige overdracht was rondom de dienstwissel, waardoor niet alle teamleden alert waren dat het een cliënte met een eerdere sectio betrof.
‘De belangrijke verbeterpunten zijn lokaal geïmplementeerd’
Bespreking
Bijna twintig jaar geleden werden in een landelijke cohortstudie tussen 2004 en 2006 (LEMMoN studie), 210 casus van uterusruptuur gediagnosticeerd in Nederland, met een incidentie van 5,9 per 10.000 zwangerschappen. Ruim 87 procent van deze vrouwen had een sectio in de obstetrische voorgeschiedenis en 70 procent had een spontane start van de baring. Inleiding, epidurale pijnstilling, niet-westerse achtergrond, abnormaal CTG en buikpijn waren geassocieerd met uterusruptuur 1.
Vanuit de Perinatale Audit Nederland was uterusruptuur een van de thema’s van 2017 tot en met 2019 2. In deze periode werden 114 casussen van uterusruptuur geaudit in lokale auditteams met gemiddeld 40-60 deelnemers per audit. Van deze vrouwen was 97 procent multipara en had 94 procent een sectio in de obstetrische voorgeschiedenis. Bij de lokale audits werden 178 verbeterpunten en 200 aanbevelingen geïdentificeerd. In 6 procent van de verbeterpunten vond de lokale audit dat er sprake was van een zeer waarschijnlijke en in 18 procent een waarschijn-lijke relatie tot de uitkomst uterusruptuur. Verbeterpunten betroffen communicatie en documentatie, het tempo van de diagnose uterusruptuur en het optimaliseren van management tijdens de baring. De aanbevelingen betroffen vijf categorieën. 1. organisatie van zorg, 2. scholing, 3. richtlijnen en protocollen, 4. documentatie en 5. communicatie. Specifieke aanbevelingen met betrekking tot het thema uterusruptuur betroffen ‘speak up’ bij vermoeden uterusruptuur, opschalen van zorg door een gynaecoloog te betrekken in de besluitvorming en het verbeteren van het herkennen van een afwijkend CTG, allen onder-delen van principes van Crew Resource Management en teamtraining (skills and drills).
Conclusie
De landelijke perinatale audit van uterusruptuur heeft belangrijke verbeterpunten en aanbevelingen opgeleverd die lokaal zijn geïmplementeerd. Zoals onze fictieve casus, maar ook de oudere LEMMoN studie en de recente landelijke audit laten zien, zijn belangrijke verbeterpunten het uitspreken van vermoeden ruptuur (met zorg voor een veilige omgeving voor alle aanwezigen) en optimale communicatie met de zwangere, overdracht tussen zorgverleners en adequate documentatie in het dossier.
Bronnen:
1. Zwart JJ, Richters JM, Ory F, de Vries JI, Bloemenkamp KW, van Roosmalen J. Uterine rupture in The Netherlands: a nationwide population-based cohort study. BJOG. 2009;116:1069-78
2. Rosman AN, van Dillen J, Zwart J, Overtoom E, Schaap T, Bloemenkamp K, van den Akker T. Lessons learned from the perinatal audit of uterine rupture in the Netherlands: A mixed-method study. Health Sci Rep. 2022;5:e664.
Auteurs:
1. Gynaecoloog & UHD Onderwijs, Radboudumc Nijmegen, voorzitter perinatale audit regio Nijmegen
2. Klinisch verloskundige Radboudumc Nijmegen
3. Gynaecoloog Deventer Ziekenhuis, voorzitter lokale auditteam
4. Lector audit en registratie, Perined Utrecht
Correspondentie: jeroen.vandillen1@radboudumc.nl
De vergroende verloskamer
13 maart 2024Duurzame Verloskunde
Tekst: Wilbert Collet | VRHL Content en Creatie, 2024-1
Kim studeerde geneeskunde in Leiden en heeft gewerkt als ANIOS (Arts Niet in Opleiding tot Specialist) op de afdeling Obstetrie & Gynaecologie in het Reinier de Graaf Gasthuis in Delft. Tijdens haar promotieonderzoek richt ze zich op de verduurzaming van operatiekamers. Kim is actief binnen het Landelijk Netwerk De Groene OK (zie ook degroeneok.nl), waar ze onder andere aan de Leidraad Duurzaamheid werkt. Deze leidraad heeft als doel duurzaamheid op te nemen in medisch-specialistische richtlijnen. Binnen het LUMC is zij voorzitter van het Green Team Netwerk LUMC, waarbij alle Green Teams binnen het LUMC zijn aangesloten.
‘Zorg voor de patiënt staat voorop, daarna kijken wat duurzaam is’
Claar vertelt dat binnen de Nederlandse Vereniging voor Obstetrie en Gynaecologie (NVOG) al enkele jaren aandacht is voor verduurzaming binnen het vakgebied, onder leiding van de actieve commissie Gynae Goes Green, waar Claar ook lid van is. ‘Samen met Anneke Kwee, gynaecoloog en een van de voortrekkers op dit gebied, maakte ik een wandeling om na te denken over de verduurzaming van de verloskamers. Toen is het idee van de Nationale Groene Verloskamer geboren. Daar werken we aan een leidraad over hoe je de verloskamer zo duurzaam mogelijk kan maken. Ook binnen het LUMC zijn we met een kleine groep zorgmedewerkers gestart met het ‘Green Team’ van het Geboortehuis Leiden (GHL). Binnen het GHL kijken wij hoe je die leidraad in de praktijk het beste kunt toepassen.’
Groene stroom
‘De energie die het ziekenhuis, het gebouw, nodig heeft, is feitelijk een van de grootste vervuilers’, stelt Claar. Volgens Kim heb je daar vanaf de werkvloer weinig grip op. ‘Maar wij kunnen er wel voor zorgen dat het LUMC op 100 procent groene stroom draait. Een paar jaar geleden was dit nog maar 20 procent, inmiddels is dat al 80 procent. Wij zetten dus echt stappen, en er is steeds meer aandacht voor.’
‘Bij alles wat mogelijk geïmplementeerd wordt, wil het Green Team eerst aantonen dat het daadwerkelijk duurzamer is’
Van wegwerp naar herbruikbaar
Claar vertelt dat het lange tijd veel wegwerpmateriaal werd gebruikt. ‘Wij zijn hard bezig om dat terug te draaien naar herbruikbaar materiaal. Daarnaast onderzoeken we of alles wat wel ‘wegwerp’ is, via een bedrijf opnieuw kan worden gebruikt. Zo zou je de groene verloskamer ook een circulaire verloskamer kunnen noemen, waar zoveel mogelijk materiaal wordt hergebruikt’, zegt Kim. ‘Neem bijvoorbeeld stalen instrumenten. Als die voor eenmalig gebruik zijn, gooien wij ze weg. In het kader van het Green Team GHL, in samenwerking met het Green Team OK van het LUMC, hebben wij op onze afdeling een pilot gedaan. In plaats van dat het op een afvalhoop terechtkomt, maken wij het schoon en zorgen we dat het bij de afvalverwerker terechtkomt, die het omsmelt en het materiaal als nieuwe grondstof aanbiedt. Overigens is dat voor ons een tussenoplossing. De beste oplossing is steriliseren en hergebruiken. Maar we stuiten nu nog op het probleem dat de sterilisatieafdeling niet in één keer zo kan opschalen dat al het stalen instrumentarium voor eenmalig gebruik kan worden omgezet naar herbruikbaar.’
Herbruikbare onderleggers
Daarnaast hebben de wegwerpbare celstofmatten een aanzienlijke negatieve invloed op het milieu. Op de verloskamers in het LUMC worden wekelijks zo’n 1.000 van deze celstofmatten gebruikt. Inmiddels is onderzocht of er een herbruikbaar alternatief is met een minder belastende impact op het milieu. Dit onderzoek is positief uitgevallen. In maart gaat in samenwerking met het UMCG een onderzoek van start om de herbruikbare matten in de praktijk te testen. Als dit een succes blijkt te zijn, kan het hele ziekenhuis overstappen op deze herbruikbare optie, en wellicht zelfs heel Nederland. Dat zou een aanzienlijk duurzame besparing betekenen.
De opname naar huis
Ook thuismonitoring kan volgens Claar een mooie besparing opleveren. ‘Als het mogelijk is, verplaats je de opname naar huis. Dat is niet alleen fijn voor de patiënt, maar ook duurzaam. Een verpleegkundige kan naar de patiënt gaan, of nog beter, de patiënt kan thuis een hartfilmpje maken of de bloeddruk opmeten en de gegevens doorsturen’. ‘Maar je moet wel in de gaten houden of iets daadwerkelijk duurzamer is’, benadrukt Kim. Wanneer iedereen een gloednieuwe bloeddrukmeter ontvangt, deze slechts kort gebruikt en vervolgens niet inlevert voor hergebruik, kan dit een grote belasting voor het milieu betekenen. De productie van deze instrumenten heeft potentieel veel meer impact dan wanneer de patiënt naar het ziekenhuis reist voor controle.’
‘We starten met een praktijktest met herbruikbare matten’
De invloed van lachgas
Als je je bedrijfsvoering wilt verduurzamen moet je ook kritisch kijken naar opties voor pijnstilling. Het gebruik van lachgas heeft een aanzienlijk milieu-impact, omdat lachgas als broeikasgas fungeert en bijdraagt aan klimaatverandering wanneer het in de atmosfeer terecht komt. Overigens wordt lachgas hier in vergelijking met andere landen vrij weinig gebruikt, aldus Claar.
Bewustzijn
‘Hoe meer je met duurzaamheid bezig bent, des te bewuster je wordt’, merkt Claar. ‘Elke keer als ik een nieuw kopje wil pakken, realiseer ik mij dat dat eigenlijk helemaal niet nodig is. Ook in mijn leven thuis word ik steeds bewuster. Eerst at ik nog vlees, maar dat doe ik nu al lang niet meer.’ Kim heeft min of meer dezelfde ervaring. ‘Maar wat ik ook merk is dat mensen er steeds meer voor open staan en willen meedenken. Een aantal jaar geleden kregen wij soms negatieve reacties, zoals ‘heb je hen weer met die duurzaamheid’. Dat is echt positief veranderd. Bovendien kunnen we in het ziekenhuis nog veel leren van de eerstelijnsverloskundigen, hoe je met minder materiaal een bevalling kan begeleiden. Alleen in tijden van drukte, wanneer de werkdruk hoog is, wordt er soms minder aandacht aan besteed. Maar dat is logisch.’
Levenscyclus-analyse
Kim vertelt dat er ook samenwerking is met de universiteiten van Leiden en Delft. Studenten voeren in samenwerking met haar onderzoek uit naar mogelijke oplossingen voor duurzame vraagstukken. Want bij alles wat mogelijk geïmplementeerd wordt, wil het Green Team eerst aantonen dat het werkelijk duurzamer is. ‘Wij doen afvalanalyses, literatuuronderzoek, bewustwordingscampagnes, maar ook levenscyclus-analyses om te zien of iets écht bijdraagt aan de verbetering van de milieubelasting. Er is regelmatig sprake van greenwashing, waarbij een bedrijf of product zich groener of maatschappelijk verantwoordelijker voordoet dan daadwerkelijk het geval is, en het is belangrijk dat men zich daarvan bewust is. Zodat niet klakkeloos nieuwe medische producten worden geïmplementeerd in de praktijk die niet daadwerkelijk duurzamer zijn.’
Uitdagingen
Gevraagd naar uitdagingen voor de toekomst, worden het in de praktijk brengen van ideeën en de samenwerking met de industrie genoemd als cruciale aspecten. Het implementeren van duurzame oplossingen vereist betrokkenheid op de afdeling Verloskunde, met iemand die het voortouw neemt, tijd heeft, de benodigde kennis bezit en in staat is om mensen aan te sturen. Kim benadrukt dat duurzame oplossingen beschikbaar moeten zijn, en hierbij speelt de industrie een sleutelrol. ‘Hoewel er samenwerking is met fabrikanten en leveranciers die graag meewerken, zijn er ook bedrijven, vaak onderdeel van grotere internationale moederbedrijven, die terughoudend zijn om hun huidige producten te veranderen vanwege financiële overwegingen. Dit belet echter niet het streven naar het uiteindelijke doel: de geboorte van baby’s met de kleinste CO2-voetafdruk!’
2023 - Nummer 4
13 december 2023De kern van ons vak
https://issuu.com/elmamultimedia/docs/13483_knov-dv2023_4_lr?fr=xKAE9_zU1NQ
Inleiden vs. afwachten
Tekst: Aafke Bruinsma, 2023-4
Op 21 september 2023 promoveerde verloskundige Aafke Bruinsma aan de Universiteit van Amsterdam op haar proefschift ‘Late term pregnancy - Clinical outcomes and daily practice’; over het inleiden van de baring bij 41 weken vergeleken met een afwachtend beleid tot 42 weken zwangerschap. Voor dit tijdschrift schreef ze een beknopte versie van haar proefschrift.

Het doel van dit promotieonderzoek was het vergelijken van electieve inleiding van de baring bij 41 weken met afwachtend beleid tot 42 weken zwangerschap in verschillende onderzoeken: een review, een trial, een prospectief cohort-onderzoek en een kosteneffectiviteitsanalyse1,2,3,4. De trial is opgezet om de veiligheid en effectiviteit van de twee management-strategieën te evalueren. Het cohortonderzoek geeft aanvullende informatie over het effect in de dagelijkse praktijk. De gehele à terme periode (37+0 tot 42+0 weken amenorroe) wordt ingedeeld in ‘vroeg à terme’ (37 tot 39 weken), ‘vol à terme’ (39 tot 41 weken) en de ‘laat à terme’ (41 tot 42 weken) zwangerschap. Vanaf 42 weken is er sprake van een serotiene zwangerschap5. Het proefschrift focust op de laat à terme periode.
De aanleiding van het INDEX project
INDEX is het acroniem voor INDuction (inleiden; IOL) versus EXpectant management (afwachtend beleid; EM). Het INDEX project is gestart in 2012 en loopt ten tijde van de publicatie van dit artikel nog steeds (2023). Uit de literatuur komt naar voren dat de wetenschappelijke onderbouwing niet eenduidig is over het te volgen beleid bij zwangerschappen tussen 41 en 42 weken. Voor 2012 werd in Nederland een afwachtend beleid tot 42 weken over het algemeen als standaard beschouwd voor vrouwen met een ongecompliceerde zwangerschap6.
Meta-analyses, die waren gepubliceerd tot 2011, suggereerden een positief effect op perinatale sterfte en meconium aspiratiesyndroom (MAS), maar niet op foetale sterfte, in het voordeel van inleiden van de baring. Er waren weinig incidenten in beide groepen (inleiden en afwachten), maar de resultaten van deze onderzoeken waren niet generaliseerbaar voor de duur van het afwachtende beleid in de Nederlandse setting, namelijk tot 42 weken7,8,9. De auteurs van de Cochrane systematische review (2006) concludeerden dat het absolute risico extreem laag is en dat vrouwen adequaat moeten worden voorgelicht over zowel de relatieve als de absolute risico’s7. Hussain et al. trokken een iets andere conclusie met vergelijkbare cijfers in vergelijking met de Cochrane systematische review (2006), namelijk ‘electieve inleiding voor zwangerschappen in de laat à terme periode (≥ 41 weken amenorroe) leidt tot een significante vermindering van perinatale sterfte (RR 0,31; 95% BI 0,11 tot 0,88) en een niet-significante daling van foetale sterfte (RR 0,29; 95% BI 0,06 tot 1,38)’8.
‘De behoefte aan klinisch gerandomiseerd onderzoek gaf de aanzet tot het opzetten van het INDEX project’
De richtlijn Serotiniteit van de Nederlandse Vereniging voor Obstetrie en Gynaecologie (NVOG) (2007) suggereerde dat wanneer aanstaande ouders met een laag-risicozwangerschap vroegen om een inleiding tussen 41 en 42 weken amenorroeduur de baring kon worden ingeleid na counseling6. Ondanks de onduidelijkheid over het te volgen beleid bij deze termijn (41-42 weken) en het daaropvolgende gebrek aan consensus, waren er centra in Nederland die hun beleid hadden aangepast van inleiden bij 42 weken naar inleiden bij 41 weken. Dit gebeurde slechts op basis van de resultaten van de Cochrane review Induction of labour for improving birth outcomes for women at or beyond term en de systematische review van Hussain et al.7,8. Maar een standaard beleid van inleiden bij 41 weken was op dat moment echter niet te rechtvaardigen voor de Nederlandse laag-risicopopulatie, maar ook niet voor een afwachtend beleid tot 42 weken. Dit resulteerde in zowel inter- als intraprofessionele discussies over het optimale beleid voor laag-risico zwangeren in de laat à terme zwangerschap. Echter werd in de betreffende richtlijn het kennishiaat over het optimale moment van de bevalling en de noodzaak van klinisch gerandomiseerd onderzoek in 42e week (41-42 weken amenorroe) beschreven6. Dit was de aanleiding dat zowel de KNOV als de NVOG prioriteit gaven aan onderzoek naar het beleid in de laat à terme zwangerschap en zij dit onderwerp zagen als de meest urgente gezamenlijke kennislacune met betrekking tot gezamenlijke besluitvorming. De behoefte aan klinisch gerandomiseerd onderzoek gaf de aanzet tot het opzetten van het INDEX project.
De belangrijkste resultaten
De review
In deze review worden twee systematische reviews beschreven en beoordeeld die inleiden vergelijken met afwachtend beleid 10,11,1. Er zijn in totaal 22 trials opgenomen die voor de uitkomsten perinatale sterfte, MAS en aantal sectio’s zijn beoordeeld ten aanzien van de zwangerschapsduur van de interventie (inleiding) en het afwachtende beleid. Hiervoor werd een indeling gemaakt in drie perioden, namelijk een zwangerschapsduur < 41 weken, tussen 41 en 42 weken en ≥ 42 weken. Slechts één studie (N=600) vergeleek een inleiding bij 41+0/1 weken met een afwachtend beleid tot 42 weken12.
De conclusie is dat het inleiden van de baring vanaf 41 weken het risico op slechte perinatale uitkomsten vermindert zonder dat het percentage sectio’s toeneemt. Het precieze moment waarop de inleiding zou moeten plaatsvinden is niet gespecificeerd, want in de studies werden verschillende periodes van het inleiden van de baring (variërend van 39 tot 42 weken) vergeleken met verschillende periodes van een afwachtend beleid (variërend van 41 tot ≥ 44 weken). En dus leverden de bestaande systematische reviews, ten tijde van de publicatie in 2018, onvoldoende wetenschappelijk bewijs om een electieve inleiding bij 41 weken te adviseren in plaats van een afwachtend beleid tot 42 om het risico op slechte perinatale uitkomsten te verminderen.
‘In de INDEX trial werden in totaal 1.815 laag-risico vrouwen gerandomiseerd’
De trial
In de INDEX trial werden in totaal 1.815 laag-risico vrouwen gerandomiseerd. Uiteindelijk zijn 1.801 vrouwen geïncludeerd en geanalyseerd; 900 in de inleidgroep (41 of 41+1) en 901 in de afwachtgroep tot 42 weken. De randomisaties werden tussen mei 2012 en maart 2016 gedaan door 123 eerstelijns verloskundigenpraktijken en 45 ziekenhuizen2.
De primaire uitkomst was een samengestelde uitkomst van perinatale sterfte en neonatale morbiditeit (Apgarscore < 7 na 5 minuten, arteriële pH < 7,05, meconium aspiratie syndroom, plexus brachialis laesie, intracraniële bloeding en opname op een neonatale intensive care unit (NICU)). Secundaire uitkomsten bestonden uit een samengestelde uitkomst van maternale mortaliteit en morbiditeit (fluxus postpartum (≥ 1000 ml), manuele placentaverwijdering, derde- of vierdegraads perineumruptuur en opname op de intensive care afdeling) en andere maternale uitkomsten, zoals modus partus en behoefte aan analgesie.
Na de trialregistratie en tijdens het includeren van vrouwen aan de INDEX trial kwam de ACOG/AAP (American College of Obstetricians and Gynecologists/American Academy of Paediatrics) in 2015 met een update over de Apgarscore. Ze schreven dat een 5-minuten Apgarscore < 4 kan worden beschouwd als een betere indicator van een ernstige neonatale uitkomst in onderzoeken dan een Apgarscore < 7, omdat het één van de eerste indicaties van encefalopathie kan zijn (13). Vanwege deze wijziging van afkapwaarde werd een aanvullende analyse van de primaire uitkomst uitgevoerd met de Apgarscore < 4 in plaats van < 7 na vijf minuten: de samengestelde slechte perinatale uitkomst. De primaire uitkomst, waarbij de Apgarscore < 7 wordt aangehouden, wordt als samengestelde ongunstige perinatale uitkomst beschreven.
In de inleidgroep had 1,7% (15/900) van de vrouwen een samengestelde ongunstige perinatale uitkomst tegenover 3,1% (28/901) in de afwachtgroep. Het verschil tussen beide groepen was significant in het voordeel van de inleidgroep (RR 0,54; 95% BI 0,29 tot 1,00, p-waarde 0,045). De belangrijkste bijdrage aan de samengestelde ongunstige perinatale uitkomst was de Apgarscore < 7 na vijf minuten: IOL 1,2% (11/900); EM 2,6% (23/901). Drie van deze neonaten, allemaal in de afwachtgroep, hadden een Apgarscore < 4 na vijf minuten.
In de aanvullende analyse van samengestelde slechte perinatale uitkomst werd geen significant verschil gevonden tussen beide groepen (IOL 4/900; EM 12/901; RR 0,33; 95% BI 0,11 tot 1,03). Ook werd er geen significant verschil gevonden in ongunstige maternale uitkomsten (IOL 122/900; EM 102/901; RR 1,20; 95% BI 0,94 tot 1,53) en in de kans op een sectio (IOL 97/900; EM 97/901; RR 1,00; 95% BI 0,77 tot 1,31).
Bij het aanhouden van een Apgarscore van < 4 na vijf minuten, dus volgens het herziene ACOG/AAP advies, en het excluderen van de neonaten met ernstige congenitale afwijkingen (IOL n=3; EM n=3), resulteerde inleiden van de baring bij 41 weken in een statistisch significante risicovermindering van 0,9% (IOL 0,4% versus EM 1,3%; NNT 113; 95% BI 57 tot 4.624) vergeleken met afwachten tot 42 weken, maar met een aanzienlijk lagere incidentie van de samengestelde slechte perinatale uitkomst in beide groepen. De kans op een goede perinatale uitkomst in beide groepen was groot en de kans op perinatale sterfte, Apgarscore < 4 na vijf minuten en opname op een NICU was laag.

Cohortonderzoek
Tussen 2012 en 2016 werden er 3.642 vrouwen die voldeden aan de in- en exclusiecriteria van de INDEX trial, maar niet wilden deelnemen aan de trial geïncludeerd in het prospectief cohortonderzoek. Van deze vrouwen had 59,7% (n=2.174) een voorkeur voor een afwachtend beleid en 10,2% (n=372) een voorkeur voor inleiden bij 41 weken. Van 30,1% (n=1.096) van de vrouwen was niet bekend welke voorkeur zij hadden of welk beleid er was gevolgd3.
De meeste vrouwen die deelnamen aan de INDEX studie hadden een voorkeur voor een inleiding bij 41 weken (74,6%) en slechts 9,7% gaf aan een voorkeur te hebben voor een afwachtend beleid tot 42 weken. Dit in tegenstelling tot vrouwen in het cohortonderzoek van wie 17,4% een voorkeur had voor een inleiding bij 41 weken en 71,5% voor een afwachtend beleid14,3. In de inleidgroepen van beide onderzoeken (trial en cohort) waren het de vrouwen die een voorkeur hadden voor een inleiding die werden geïncludeerd. In de afwachtgroep van de trial hadden de meeste vrouwen die lootten voor afwachten tot 42 weken een voorkeur voor inleiden bij 41 weken in tegenstelling tot de afwachtgroep in het cohortonderzoek waar juist vrouwen die de voorkeur gaven aan dat afwachtende beleid deelnamen. Vrouwen met een voorkeur voor inleiden blijken angstiger te zijn en een lagere kwaliteit van leven te hebben in vergelijking met vrouwen met een voorkeur voor afwachten14.
De incidentie van ongunstige en ernstige perinatale uitkomsten was lager in de INDEX cohortstudie dan in de INDEX trial. Een ongunstige perinatale uitkomst kwam in de inleidgroep in het cohort 1,1% en in de trial 1,7% voor en in de afwachtgroep respectievelijk 1,9% en 3,1%. Ernstige perinatale uitkomst kwam in de inleidgroep in het cohort 0,3% en in de trial 0,4% voor en in de afwachtgroep respectievelijk 1,0% en 1,3%2,3.
Of zelfselectie een rol speelt bij de lagere incidentie van ongunstige en ernstige perinatale uitkomsten in de afwachtende groep in de cohortstudie is nog niet duidelijk, hoewel het aannemelijk lijkt dat deze groep representatief is voor vrouwen met een laag risico die de voorkeur geven aan een afwachtend beleid in de laat à terme zwangerschap.
Zowel de INDEX trial als het INDEX cohortonderzoek waren ‘underpowered’ om een betrouwbare conclusie te trekken over perinatale sterfte. Om een mogelijk verschil in sterfte tussen twee groepen te kunnen aantonen, is een grotere steekproef nodig, wat een uitdaging is in trialsettings. Dat was de reden dat de data van de INDEX trial samengevoegd werden met de data van de SWEPIS-studie (SWEdish Post-term Induction Study, Zweden 2019) in een individuele patiëntendata meta-analyse (IPD-MA) (N=4.561)15,16. De onderzoeksopzet van de SWEPIS-trial (N=2.760) was vergelijkbaar met de INDEX trial en richtte zich ook op de periode 41-42 weken amenorroe. In de IPD-MA was de samengestelde ernstige perinatale uitkomst significant lager na inleiden bij 41 weken in vergelijking met afwachten tot 42 weken (RR 0,42; 95% BI 0,21 tot 0,91). Er was geen verschil in modus partus tussen de inleidgroep en de afwachtgroep.
Een nadeel van de SWEPIS-trial was dat de studie eerder moest worden gestopt dan gepland. Dit gebeurde op advies van hun ‘Data and Safety Monitoring Board’ (DSMB) vanwege een hogere perinatale sterfte (n=6) in de afwachtgroep in vergelijking met de inleidgroep (n=0). Het gevolg van het vroegtijdig stopzetten, kan een overschatting van het risico op perinatale sterfte zijn, mede gezien het verschil in perinatale sterfte tussen de SWEPIS en INDEX2,16. Het percentage perinatale sterfte in de INDEX trial was 0,11% in de inleidgroep vergeleken met 0,22% in de afwachtgroep2. In de SWEPIS-trial waren deze percentages 0,0% versus 0,36%16.
Er was een verschil in monitoring van de afwachtgroepen tussen de SWEPIS en INDEX trial. Aan de SWEPIS-trial namen vrouwen deel van binnen en buiten de regio Stockholm. Binnen de regio Stockholm kregen vrouwen routinematig (volgens het lokale protocol) een 41-weken echo aangeboden, met ongeveer 100% deelname. In deze regio werden alleen vrouwen met een goede echo-uitkomst geïncludeerd in de trial. Buiten Stockholm werd geen 41-weken echo of andere controle routinematig uitgevoerd. Perinatale sterfte in de afwachtgroepen was 0,0% (0/557) in de regio Stockholm versus 0,7% (6/822, 5 foetale sterfte, één neonatale sterfte) in de regio buiten Stockholm16. Dit impliceert dat het hogere perinatale sterftecijfer in de SWEPIS-trial in vergelijking met de INDEX trial veroorzaakt zou kunnen worden door het ontbreken van foetale monitoring in de laat à terme zwangerschap en dus een overschatting van het risico met zich mee zou kunnen brengen.
‘Resultaten naar pariteit zijn relevanter dan de ‘algemene’ bevindingen in obstetrisch onderzoek’
Kosteneffectiviteitsonderzoek
Er is met de data van de INDEX trial een kosteneffectiviteitsanalyse uitgevoerd4. In deze analyse werd de kosteneffectiviteit van het inleiden van de baring bij 41 weken en een afwachtend beleid tot 42 weken beoordeeld. De belangrijkste uitkomstmaten waren directe medische kosten en de samengestelde ongunstige en slechte perinatale uitkomsten.
De gemiddelde kosten (niet significant) bedroegen 3.858 euro in de inleidgroep en 3.723 euro in de afwachtgroep (gemiddeld verschil 135 euro; 95% BI -235 euro tot 493 euro). Antepartum kosten waren hoger in de afwachtgroep (105 euro) vergeleken met de inleidgroep (14 euro) door meer consulten. De intrapartum kosten waren hoger in de inleidgroep (2.888 euro) vergeleken met de afwachtgroep (2.462 euro) door de langere verblijfsduur in het ziekenhuis (in uren). Postpartum kosten waren lager in de inleidgroep 965 euro vergeleken met 1.155 euro in de afwachtgroep door de lagere kosten van neonatale opname.
Pariteit
In de dagelijkse praktijk zijn vrouwen altijd nulli- of multipara met de bijbehorende verschillen in het verloop van de zwangerschap en baring. Resultaten naar pariteit zijn relevanter dan de ‘algemene’ bevindingen in obstetrisch onderzoek. Dit is de reden dat één van de stellingen behorende bij het proefschrift was: In obstetrisch onderzoek dient in de sample size berekening voor de primaire uitkomst stratificatie naar pariteit overwogen te worden.
Een hogere incidentie van de samengestelde ongunstige en ernstige perinatale uitkomsten werd gezien bij nulliparae vergeleken met multiparae, zowel in de trial als in het cohort3,2.
In de INDEX trial werd een lagere ongunstige perinatale uitkomst waargenomen bij multiparae (IOL 0,9%; EM 1,8%; RR 0,50, 95% BI 0,15 tot 1,71) vergeleken met nulliparae (IOL 2,4%; EM 4,1%; RR 0,59; 95% BI 0,29 tot 1,20)3. Dit resultaat geldt ook voor de ernstige perinatale uitkomst. Lagere percentages werden waargenomen bij multiparae (IOL 0,4%: EM 1,0%; RR 0,44; 95% BI 0,06 tot 2,76) vergeleken met nulliparae (IOL 0,4%; EM 1,6%: RR 0,28; 95% BI 0,04 tot 1,40). De ‘number needed to treat’ (NNT) om één ernstige perinatale uitkomst bij nulliparae te voorkómen is 89 (95% BI 55 tot ∞) en multiparae is de NNT 174 (95% BI 73 tot ∞) (ongepubliceerde gegevens INDEX studie).
Voor multiparae wordt dit resultaat ondersteund door de IPD-MA15. De kans op een ernstige perinatale uitkomst was verlaagd voor nulliparae in de inleidgroep (IOL 0,3% versus EM 1,6%; RR 0,20; 95% BI 0,07 tot 0,60; NNT 79; 95% BI 49 tot 201), maar niet voor multiparae (IOL 0,6% versus EM 0,3%; RR 1,59; 95% BI 0,15 tot 17,30). Er werd in de IPD-MA geconcludeerd dat het voordeel van inleiden bij 41 weken om de perinatale uitkomsten te verbeteren alleen werd aangetoond voor nulliparae, maar niet voor multiparae zwangeren15.
In de trial was het sectiopercentage bij nulliparae vergelijkbaar tussen beide groepen, namelijk 18% 2. In het cohortonderzoek werd voor nulliparae een significante stijging gevonden in de groep vrouwen die de voorkeur gaf aan een inleiding bij 41 weken vergeleken met de groep die de voorkeur gaf aan afwachten tot 42 weken (IOL 21,1%; EM 15,1%; aRR 1,41; 95% BI 1,01 tot 1,97)3.
In de kosteneffectiviteitsanalyse kwam uit subgroep analyse naar pariteit een betalingsbereidheid (willingness-to-pay) om één ongunstige perinatale uitkomst te voorkomen voor nulliparae van 47.000 euro en voor multiparae van 190.000 euro. Om één slechte perinatale uitkomst te voorkomen zou de betalingsbereidheid 62.000 euro voor nulliparae en 970.000 euro voor multiparae moeten zijn. De uitkomsten van de kosteneffectiviteitsanalyse van de INDEX trial suggereren dat inleiden van de baring bij 41 weken kosteneffectief zou kunnen zijn voor nulliparae, terwijl het onwaarschijnlijk is dat het kosteneffectief is voor multiparae (4).
‘Vrouwen kunnen deze resultaten gebruiken om weloverwogen keuzes te maken’
Conclusie
De algemene conclusie van het proefschrift is dat de kans op een goede perinatale uitkomst bij beide strategieën (inleiding bij 41 weken en afwachten tot 42 weken) hoog is, wat impliceert dat de incidentie van zowel ongunstige als slechte perinatale uitkomsten laag is. Deze lage incidentie is over het algemeen in het voordeel van inleiden van de baring bij 41 weken.
Bij laag-risico nulliparae zou een inleiding bij 41 weken enerzijds de perinatale uitkomsten licht kunnen verbeteren, anderzijds zouden ze ook geassocieerd kunnen worden met een toename van het aantal sectio’s. Bij laag-risico multiparae leidt een electieve inleiding bij 41 weken niet tot betere perinatale en maternale uitkomsten. Daarom zouden laag-risico vrouwen, en dan specifiek multiparae, niet standaard een inleiding van de baring moeten worden aangeboden vóór 42 weken.
De voor- en nadelen en de absolute risico’s zouden samen met de voorkeur van de vrouw en haar persoonlijke situatie moeten worden besproken waarbij sprake is van gezamenlijke besluitvorming. De resultaten van de onderzoeken in dit proefschrift zullen zorgverleners meer houvast geven tijdens het counselen van vrouwen die een zwangerschapsduur van 41 weken naderen. Vrouwen kunnen deze resultaten gebruiken om weloverwogen keuzes te maken over het beleid dat voor hen het meest geschikt is.
Bronnen:
1. Keulen JKJ, Bruinsma A, Kortekaas JC, van Dillen J, van der Post JAM, de Miranda E. T. Timing induction of labour at 41 or 42 weeks? A closer look at time frames of comparison: A review. Midwifery. 2018;66:111-8.
2. Keulen JK, Bruinsma A, Kortekaas JC, van Dillen J, Bossuyt PM, Oudijk MA, et al. Induction of labour at 41 weeks versus expectant management until 42 weeks (INDEX): multicentre, randomised non-inferiority trial. BMJ. 2019;364:l344.
3. Bruinsma A, Keulen JK, Kortekaas JC, van Dillen J, Duijnhoven RG, Bossuyt PM, et al. Elective induction of labour and expectant management in late-term pregnancy: A prospective cohort study alongside the INDEX randomised controlled trial. Eur J Obstet Gynecol Reprod Biol X. 2022;16:100165.
4. Bruinsma A, Keulen JK, van Eekelen R, van Wely M, Kortekaas JC, van Dillen J, et al. Cost-effectiveness analysis of induction of labour at 41 weeks and expectant management until 42 weeks in low risk women (INDEX trial). Eur J Obstet Gynecol Reprod Biol X. 2023;17:100178.
5. ACOG Committee Opinion No 579: Definition of term pregnancy. Obstet Gynecol. 2013;122(5):1139-40.
6. Nederlandse Vereniging voor Obstetrie en Gynaecologie (NVOG): Richtlijn Serotiniteit. 2007.
7. Gulmezoglu AM, Crowther CA, Middleton P. Induction of labour for improving birth outcomes for women at or beyond term. Cochrane Database Syst Rev. 2006(4):CD004945.
8. Hussain AA, Yakoob MY, Imdad A, Bhutta ZA. Elective induction for pregnancies at or beyond 41 weeks of gestation and its impact on stillbirths: a systematic review with meta-analysis. BMC Public Health. 2011;11 Suppl 3(Suppl 3):S5.
9. Wennerholm UB, Hagberg H, Brorsson B, Bergh C. Induction of labor versus expectant management for post-date pregnancy: is there sufficient evidence for a change in clinical practice? Acta Obstet Gynecol Scand. 2009;88(1):6-17.
10. Gulmezoglu AM, Crowther CA, Middleton P, Heatley E. Induction of labour for improving birth outcomes for women at or beyond term. Cochrane Database Syst Rev. 2012(6):CD004945.
11. Middleton P, Shepherd E, Caroline A, Crowther CA, Induction of labour for improving birth outcomes for women at or beyond term. The Cochrane database of systematic reviews, 2018. 5: p. CD004945.
12. Gelisen O, Caliskan E, Dilbaz S, Ozdas E, Dilbaz B, Ozdas E, Haberal A. Induction of labor with three different techniques at 41 weeks of gestation or spontaneous follow-up until 42 weeks in women with definitely unfavorable cervical scores. Eur J Obstet .
13. Committee Opinion No. 644: The Apgar Score. Obstet Gynecol. 2015;126(4):e52-e5.
14. Keulen JKJ, Nieuwkerk PT, Kortekaas JC, van Dillen J, Mol BW, van der Post JAM, et al. What women want and why. Women’s preferences for induction of labour or expectant management in late-term pregnancy. Women Birth. 2020.
15. Alkmark M, Keulen JKJ, Kortekaas JC, Bergh C, van Dillen J, Duijnhoven RG, et al. Induction of labour at 41 weeks or expectant management until 42 weeks: A systematic review and an individual participant data meta-analysis of randomised trials. PLoS Med. 2020;17(12):e1003436. .
16. Wennerholm UB, Saltvedt S, Wessberg A, Alkmark M, Bergh C, Wendel SB, et al. Induction of labour at 41 weeks versus expectant management and induction of labour at 42 weeks (SWEdish Post-term Induction Study, SWEPIS): multicentre, open label, randomised, superiority trial. BMJ. 2019;367:l6131.
17. Kortekaas JC, Bruinsma A, Keulen JKJ, Vandenbussche F, van Dillen J, de Miranda E. Management of late-term pregnancy in midwifery- and obstetrician-led care. BMC Pregnancy Childbirth. 2019;19(1):181.
'Capaciteitsproblematiek in de kraamzorg verandert ons vak'
Tekst: VRHL Content en Creatie, 2023-4
Het hele jaar door, maar zeker in de zomer is er eigenlijk te weinig aanbod om de vraag in de kraamzorg op te vangen. Dit zet de keten onder druk. Welke gevolgen heeft dit voor het vak van verloskundigen? En wat zouden oplossingen kunnen zijn? Drie verloskundigen gaan hierover in gesprek.
Taakverschuiving door tekorten
Tekorten in de kraamzorg: de afgelopen jaren werden verloskundigen door heel het land hiermee geconfronteerd. In Zuidoost-Brabant zaten sommige gezinnen vorig jaar zomer zelfs zonder kraamzorg, vertelt Lieneke van den Brink. Zij is eerstelijnsverloskundige en eigenaar van Verloskundigenpraktijk Clair de Lune. ‘De tekorten waren de afgelopen jaren groot, vooral als het gaat om het aantal beschikbare kraamzorguren. Hierdoor is de zorg die wordt geboden minimaal; maximaal drie uur per dag. Vorig jaar zomer hadden we veel cliënten waarvoor helemaal geen kraamzorg was. Samen met de kraamzorg en de ziekenhuizen hebben we ervoor kunnen zorgen dat het deze zomer beter ging, maar het vraagt veel van alle betrokken partijen. Het afgenomen aantal kraamuren betekent dat je als verloskundige de kraamzorg vaak niet treft in een gezin’, legt Lieneke uit. ‘En als een gezin zonder zorg zit, neem je als verloskundige een aantal taken op je om toch te zorgen dat het kraambed goed verloopt. Denk bijvoorbeeld aan helpen met de voeding, wegen, hielprikscreening aanvragen en andere controles van mama en baby. Ook leg je als verloskundige vaak meer en langere visites af en bel je vaker, zodat er voldoende contactmomenten zijn. Je doet het er gewoon bij.’
‘Door de tekorten loopt de keten op verschillende plekken vast’

Hogere werkdruk
Cindy de Groot, eerstelijnsverloskundige en eigenaar van Verloskundigenpraktijk Kaag en Braassem, herkent grotendeels de penibele situatie die Lieneke schetst. ‘Het is bij ons in de regio niet zo erg geweest dat gezinnen helemaal zonder kraamzorg zaten, maar het is wel lastig geweest. Bij ons is er eigenlijk het beleid dat je binnen vijftien weken zwangerschap de kraamzorg geregeld moet hebben, maar dat is in praktijk vaak moeilijk. Als een cliënt al acht kraamzorgorganisaties heeft gebeld maar nergens terecht kan omdat niemand haar accepteert, ga ik toch als verloskundige zelf bureaus bellen. Afgelopen zomer heb ik een paar cliënten gehad die tot aan de bevalling geen kraamzorg hadden, ook toen is het gelukkig gelukt om ad hoc te regelen dat een kraamverzorger na de bevalling langs zou komen. Maar ik herken dus heel erg de taakverschuiving naar de eerstelijnsverloskundige, wij zitten er uiteindelijk mee. Ik heb bijvoorbeeld situaties meegemaakt waarin ik mijn achterwacht moet bellen omdat ik taken moet doen die eigenlijk bij de kraamzorg horen en niet weg kan. Dat is vervelend, niet omdat ik te beroerd ben om een bed te verschonen, maar omdat mijn praktijk een eigen zorgvraag heeft. Dit resulteert dus in hogere werkdruk.’

Suboptimale kraambedden
Want als een kraambed nog niet goed loopt kan de verloskundige de cliënt nog niet afsluiten, ook al is het dag acht, vertelt Cindy. ‘Het gevolg is dat we soms op dag elf, twaalf of dertien toch nog huisbezoeken afleggen, terwijl wij zelf die capaciteit eigenlijk ook niet hebben. Maar toch doen we het, we gaan geen cliënt afsluiten als het nog niet goed met het kind gaat. JGZ heeft ook een capaciteitsprobleem, waardoor de verpleegkundige soms pas op dag zestien kan komen, want daar is het ook druk. We zitten allemaal in dezelfde spiraal. Iemand moet de situatie opvangen, dus dan blijf ik maar wat langer. Dat gebeurt steeds vaker, omdat veel kraambedden niet optimaal lopen. Het komt bijvoorbeeld steeds vaker voor dat kinderen ineens tien procent zijn afgevallen, dat een kindje geel ziet of dat de borstvoeding niet goed loopt. Dat zijn dingen die denk ik voorkomen hadden kunnen worden door meer kraamzorg. Of door te zorgen dat een gezin één of twee kraamverzorgenden in een week over de vloer krijgt, in plaats van vijf verschillende gezichten. Je ziet medisch gezien dus dat we meer achter de feiten aanlopen.’ Lieneke voegt toe dat dit vooral kwetsbare gezinnen raakt. ‘Degenen die kraamzorg het hardste nodig hebben, bijvoorbeeld door een kleiner eigen netwerk, zijn juist vaker laat met aanmelden bij de kraamzorg dus die vissen vaker achter het net.’

Bedden in het ziekenhuis
De indirecte gevolgen van de capaciteitsproblemen in de kraamzorg zijn merkbaar in het ziekenhuis. Dorien van Proosdij is klinisch verloskundige in het LUMC. Ze vertelt: ‘Wij werken met klinische kraamverzorgenden die bij ons ziekenhuis horen, dus wij werken niet rechtstreeks met kraamzorgorganisaties. Maar waar we soms wel tegenaan lopen is dat vrouwen bedden langer bezet houden. Dat is bijvoorbeeld als de moeder en/of het kindje kwetsbaar zijn, maar er thuis geen kraamzorg kan worden opgestart en ze dus niet naar huis kunnen. Door de tekorten loopt de keten dus op verschillende plekken vast. Het gevolg is dat iemand op een kamer blijft liggen waar een andere patiënt niet terecht kan, of er moet worden geregeld dat de patiënt naar een ander ziekenhuis gaat. Daarnaast komen er pasgeborenen en moeders binnen met medische problematiek die soms inderdaad voorkomen zou kunnen worden door een goed kraambed. Bijvoorbeeld ondervoede of fors gele kinderen, of vrouwen met ernstige endometritis. Ik denk dat preventieve zorg hierin een belangrijke rol kan spelen. Laatst kwam er bijvoorbeeld een vrouw binnen met endometritis en hoge koorts, die niet geïnformeerd was over de hygiëne-adviezen, bijvoorbeeld dat ze na de bevalling de hechtingen moest spoelen. Ik zeg niet dat je endometritis kan voorkomen met spoelen, maar het is jammer dat dit gemist is én dat deze vrouw überhaupt niet op de hoogte was van de noodzaak. Een vroege signalering is belangrijk in het voorkomen van heel zieke mensen.’
Zorgbrede capaciteitsproblemen
De toename van het aantal bezette kraambedden is dus indirect een effect van de tekorten in de kraamzorg. Dit draagt echter bij aan de capaciteitsproblemen in de ziekenhuizen zelf. ‘Ook daarom wil je voorkomen dat vrouwen die niet in het ziekenhuis hoeven te zijn, daar ook niet terecht komen of langer blijven dan nodig is’, zegt Cindy. ‘Het is over het algemeen voor iedereen beter als je zo snel mogelijk terug naar je eigen omgeving gaat.’ Dorien bevestigt dat: ‘In het ziekenhuis hebben we over de hele linie te maken met capaciteitsproblemen. Daarom vinden ook hier taakverschuivingen plaats: ik neem als klinisch verloskundige taken van artsen over. Ook word ik verantwoordelijk gesteld voor verpleegkundige taken. Daarnaast is een aantal kamers al enige tijd definitief gesloten wegens personeelsgebrek. Het is dus sowieso een puzzel om iedereen de nodige zorg en ruimte te geven. Laatst hadden we echt geen plek, toen heb ik allerlei ziekenhuizen moeten bellen om toch een oplossing te zoeken. Dit zijn grote problemen die niet worden opgelost door één extra kraamverzorger, maar het tekort aan kraamzorg speelt wel mee in de doorloop. Als iemand naar huis kan, proberen we erop aan te sturen dat diegene uit het ziekenhuis ontslagen wordt. Laatst kwam er iemand met langdurig gebroken vliezen om twaalf uur ’s middags binnen. Aangezien er verder na de observatieperiode geen indicatie was om langer opgenomen te blijven moest ik toch zeggen: maar je moet vannacht echt naar huis, hoe graag deze mensen tot de vroege ochtend waren gebleven. De ruimte is simpelweg nodig, zowel voor onze eigen populatie als voor de eerste lijn. Een kamer is toch een kamer. Maar soms is het ontslaan van patiënten gewoonweg niet te bespoedigen. Het heeft bijvoorbeeld tijd nodig er een bloedtransfusie is doorgelopen, of er iemand 36 uur post sectio is.’
‘Online videoconsulting lost het fysieke tekort van handen aan het kraambed niet op’
Digitale ondersteuning
Wat zou de druk op de kraamzorg kunnen verlichten? Is e-health misschien een oplossing? In sommige gevallen kan het ondersteunend zijn, denken de verloskundigen. Maar lang niet altijd. Cindy vertelt: ‘Onze kraamzorg biedt online videoconsulting aan, dan kun je een uur kraamzorg inleveren voor een uur videoconsult. Maar dat lost het fysieke tekort van handen aan het kraambed niet op.’ Lieneke vult aan: ‘Bovendien vindt zo’n consult plaats wanneer het de kraamverzorger uitkomt, niet wanneer het handig is voor moeder en kind. Videoconsultatie of digitale informatievoorziening in het algemeen zou wel handig kunnen zijn om voorlichting te geven vóór de bevalling. Dat zou kunnen schelen in de hoeveelheid kraamzorg die iemand nodig heeft.’ Dat denkt Cindy ook. ‘Bijvoorbeeld meer e-mails en berichten met nuttige informatie, zodat je bijvoorbeeld vanaf 30 weken zwangerschap leert hoe een veilig kraambed eruitziet. Dat je weet hoe je je kunt voorbereiden en ook alvast kunt bedenken: wat doet de kraamzorg wel en wat niet? Wat kunnen ik en mijn omgeving zelf doen en regelen? Misschien kun je alvast de vriezer volgooien met eten, misschien kunnen opa’s of oma’s helpen. Dat soort informatie en tips kunnen allemaal in een video. Het is wel zo dat ook in dit geval de meest kwetsbare gezinnen waarschijnlijk aan het kortste eind trekken, omdat die minder digitaal vaardig zijn. Dus je blijft zitten met een groep die meer begeleiding nodig heeft.’
Samenwerken
Betere afstemming in de regio kan de grootste problemen voorkomen, heeft Lieneke ervaren. ‘Wij hadden vorig jaar grote tekorten in Eindhoven, dat heeft veel gevraagd van zowel de ziekenhuizen als de eerste lijn. Daarom hebben wij een werkgroep opgericht waarin de Zorggroep Verloskunde Zuidoost Brabant samenwerkt met de kraamzorgorganisaties in de regio en het Anna ziekenhuis in Geldrop, het Catharina ziekenhuis in Eindhoven en het Maxima Medisch Centrum in Veldhoven. Samen zijn we op zoek gegaan naar oplossingen voor het tekort in de kraamzorg. We hebben begin 2023 een aantal afspraken gemaakt. De eerste was: geen opstartzorg na drie uur ’s middags. Het gevolg daarvan is dat de ziekenhuizen mensen op tijd moeten ontslaan. We hebben gezien dat mensen daardoor net wat sneller naar huis gaan en daar opstartzorg krijgen. Een andere afspraak is dat er in principe maar tot en met de zesde dag kraamzorg werd geboden, om zoveel mogelijk mensen van zorg te kunnen voorzien. Kraamzorg op de zevende en achtste dag was alleen op indicatie mogelijk. Sinds november is er weer tot en met de zevende dag kraamzorg. Daarnaast hebben we in augustus tijdelijk een kraamhotel gehad in een van de ziekenhuizen, om de piek op te vangen. Op deze manier hebben we het afgelopen jaar ervoor kunnen zorgen dat kraamzorg voor iedereen geborgd was, ook al was het in een iets andere vorm en heeft het veel van de betrokken partijen gevraagd. Een ander voordeel van de samenwerking tussen de praktijken en de ziekenhuizen is dat we cliënten hebben kunnen verdelen, voor een betere spreiding. Bijvoorbeeld door contact te zoeken met kraamzorg-organisaties die net buiten de regio vallen, die nog wel capaciteit hadden.’
‘Als een gezin zonder zorg zit, neem je een aantal taken op je om te zorgen dat het kraambed goed verloopt’
Bundelen lossen kraambureaus
Op het gebied van spreiding valt er volgens Dorien op veel plekken nog een slag te slaan. ‘Er zijn zo veel zzp’ers en losse kraambureaus die allemaal zelfstandig opereren. Als die meer gebundeld zouden zijn zou de capaciteit veel beter te coördineren zijn. Zzp’ers kunnen hun cliënten vaak veel bieden, wat zowel fijn is voor hen als voor de gezinnen. Als je uitkomt met twee gezinnen per maand die je veel uren en aandacht kunt geven, dan snap ik dat je dat doet. Maar het is wel nadelig voor de totale capaciteit: ondertussen zijn er gezinnen die dit soort zorg niet kunnen betalen en het met minimale kraamzorg moeten doen. Ook moet kraamzorg soms helemaal uit een andere gemeente komen. Hoe dit overkoepelend georganiseerd zou kunnen worden weet ik niet, misschien op gemeentelijk niveau, ook al is het daar bijvoorbeeld met de Wmo niet altijd goed gegaan. Maar het lijkt me waardevol om hierover out of the box te denken.’ Lieneke vertelt dat er in Eindhoven ook veel zzp’ers zijn, maar dat er bij de grotere kraamzorgorganisaties soms wel al in duo’s wordt gewerkt. ‘Dan kun je afspraken maken en de zorg al enigszins samen verdelen. Maar als je het gezamenlijk zou organiseren heb je honderden kraamvrouwen, waarmee je een nog betere verdeling zou kunnen maken.’
Hoop houden onder erbarmelijke omstandigheden
13 december 2023De kern van ons vak
Tekst: VRHL Content en Creatie, 2023-4
Over de hele wereld werken verloskundigen onder erbarmelijke omstandigheden door bijvoorbeeld oorlog, armoede, conflicten of natuurgeweld. Je werk blijven doen in zo’n situatie vraagt om veel veerkracht, doorzettingsvermogen en moed. Hoe blijf je als verloskundige overeind? We vragen het Jeffthanie Mathurin, verloskundige in Port-Au-Prince; de hoofdstad van Haïti. Ruim tachtig procent van de stad is overgenomen door gewelddadige gangs. Jeffthanie woont in een wijk die redelijk veilig was, maar met de dag onveiliger wordt. Hoe zien haar leven en werk eruit?
Ambitieus, vastberaden en gepassioneerd: dat is Jeffthanie Mathurin in een notendop. Via Zoom spreken we de in Haïti gevestigde verloskundige over waarom ze koos voor dit beroep, hoe haar carrière een vlucht nam vanaf de start en hoe het is om in een stad te wonen waar dreiging aan de orde van de dag is. ‘Ik heb verloskunde altijd een heel mooi beroep gevonden: het is een heel nobel beroep. Haïti kent het hoogste maternale sterftecijfer van het hele Caribisch gebied. Daar wilde ik iets aan doen.’ Met dit als drijfveer en een grote dosis toewijding startte Jeffthanie haar opleiding tot verloskundige. In 2018 studeerde zij af.
‘Ik kan mijn stem laten horen en de stem van de vrouwen voor wie we zorgen’

Gepassioneerd
Jeffthanie straalt als ze over haar studie en haar carrière praat. Na drie jaar als verloskundige werkzaam te zijn geweest, nam zij in 2021 plaats in het bestuur van de beroepsvereniging voor verloskundigen in Haïti. Ze werd daarmee op vijfentwintigjarige leeftijd het jongste bestuurslid ooit. Ze besloot toen ook om Engels te leren: Jeffthanie is tweetalig opgegroeid met Frans en Haïtiaans Creools, maar zag hoe het spreken van Engels de mogelijkheden en kansen voor haar beroepsvereniging vergrootte. Datzelfde jaar nog meldde ze zich aan voor het Young Midwife Leadership- programma (YML) van de International Confederation of Midwives (ICM). Een aanmeldingsproces dat volledig in het Engels ging, inclusief een sollicitatiegesprek met het programmabestuur. Ze werd toegelaten. ‘Toen ik het bericht kreeg over mijn toelating was ik met een patiënt. Ik schreeuwde het uit van blijdschap. Toen ze hoorde waar het over ging juichte ze met mij mee. Mijn enthousiasme werkte aanstekelijk.’ Gepassioneerd gaat ze verder en vertelt hoe ze vervolgens met het YML-programma naar Denemarken ging voor de Normal Labour and Birth Research Conference (NLNB22) van ICM in 2022. Het was tijdens de conferentie dat zij in contact kwam met de voormalige Digital Communications Coordinator bij de ICM die duidelijk Jeffthanies kwaliteiten en gedrevenheid zag. ‘Toen haar functie beschikbaar kwam gaf zij me het vertrouwen om te solliciteren. Ik twijfelde of het niet te hoog gegrepen was maar zij overtuigde mij ervan dat ik het kon.’ Sinds maart 2023 is Jeffthanie Digital Communications Coordinator bij de ICM.
‘Veel vrouwen zijn genoodzaakt zonder enige begeleiding thuis te bevallen’
Continue dreiging
Tijdens het 33ste ICM-congres in Bali dit jaar spreekt Jeffthanie tijdens een plenaire sessie, genaamd ‘The last healthcare professionals standing – an exploration of the role of midwives in humanitarian and fragile setting’. Jeffthanie: ‘Ik kon Haïti op de kaart zetten. ICM was niet bekend met de problemen waar wij in Haïti mee te kampen hebben en hoe dat van invloed is op de verloskundige zorg in ons land. Ik kon mijn stem laten horen, de stem van onze beroepsvereniging en de stem van de vrouwen voor wie we zorgen.’ Daar krijgt ze een staande ovatie nadat ze over de hartverscheurende realiteit in Haïti vertelt. Voor de sessie verzamelde ze persoonlijke verhalen van vrouwen en verloskundigen in Haïti. Jeffthanie deelt enkele van deze verhalen in ons gesprek. Ze vertelt hoe sinds de moord op president Jovenel Moïse in juli 2021 het land in de greep wordt gehouden door gewelddadige gangs. ‘Ze ontvoeren mensen, ze nemen hele wijken over, dringen huizen binnen, ziekenhuizen.’ Zwaar bewapend en een spoor van vernieling achterlatend. Tussen januari en augustus dit jaar alleen heeft dit ruim 2.400 mensenlevens gekost, raakten daarnaast nog eens 900 mensen gewond en werden 950 mensen ontvoerd (bron: U.N. Human Rights Office). ‘We zien een grote stijging in maternale sterfte, en gender based violence waarbij veel vrouwen en jonge meisjes worden verkracht en mishandeld.’ Jeffthanie vertelt over een collega die tijdens een bevalling onder vuur werd genomen en zichzelf en de barende vrouw moest zien te beschermen tegen de kogels. Ze gaat verder over hoe zij zelf twee dagen vastzat in het ziekenhuis en hoe ze niet naar huis kon omdat de situatie te onveilig was en omdat er niemand was die haar dienst kon overnemen. Ze beschrijft hoe iedereen een doelwit is, ook veel zorgverleners: je kunt op elk moment van de dag zomaar ontvoerd worden. Ze heeft het van dichtbij met collega’s meegemaakt. De wijk waar ze zelf woont, wordt steeds onveiliger. Eerder deze maand was ze weg van haar familie, omdat ze voor werk in Canada was. Ze voelde zich machteloos en verloren toen ze hoorde dat haar familie op het punt stond uit hun wijk te vluchten omdat de situatie te dreigend werd. ‘Hier is het onveilig, maar ben ik in elk geval bij ze in de buurt.’
De hoop levend houden
De Verenigde Naties zijn bezig een internationale politiemacht, onder leiding van Kenia, te vormen om te proberen de situatie in Haïti onder controle te krijgen. Jeffthanie wil hoopvol zijn, maar beseft hoe politieke belangen een rol spelen en dat andere crisissituaties – de oorlogen in Oekraïne en Gaza – ook prioriteit vragen. ‘Maar wij kunnen zo ook niet langer door. De situatie is onleefbaar.’ Hoe houdt zij zich staande en hoe houdt zij de hoop levend? Haar werk – hoe uitdagend ook momenteel – is tegelijkertijd wel datgene dat haar afleiding biedt. Haar het gevoel geeft dat ze iets kan doen. De ICM, en vooral het YML-programma dat ze volgt, helpt daarbij: ‘Het YML-programma biedt veel mogelijkheden om mijn stem wereldwijd te laten horen: om te laten zien wat er in Haïti gebeurt en wat voor hulp er nodig is.’ Zo heeft zij via haar beroepsvereniging subsidie bij de International Planned Parenthood Federation (IPPF) weten te krijgen voor een mobiele kliniek. Doordat veel ziekenhuizen door de gangs gesloten zijn of onbereikbaar zijn is toegang tot zorg een groot probleem voor zwangere vrouwen. In de mobiele kliniek zijn in elk geval voldoende medische middelen en medicijnen aanwezig om baringen te begeleiden. ‘Wij proberen de vrouwen zo goed mogelijk te helpen. Uiteindelijk zijn wij hun naaste partners.’ Maar met de harde realiteit van onvoldoende personeel, het feit dat de situatie op straat te onveilig is of de onbekendheid onder vrouwen over het bestaan van de kliniek, zijn veel vrouwen alsnog genoodzaakt zonder enige begeleiding thuis te bevallen.

Young Midwife Leadership-programma
Ann Yates is Lead Facilitator van het Young Midwife Leadership-programma bij de ICM: een tweejarig programma waarbij jonge verloskundigen (onder de 35 jaar) in de breedste zin van het woord leren over leiderschap. Het programma (gesubsidieerd door Johnson & Johnson) wil verloskundigen in lage-inkomenslanden de kans bieden om verbetering te brengen in de geboortezorg van hun land.
De deelnemers werken aan het vormen van een hechte groep, verrijken hun netwerk wereldwijd, leren communicatievaardigheden met een focus op belangenbehartiging. ‘In die twee jaar werken ze aan een groepsproject en een individueel project.’ Ze leren daarbinnen realistische doelstellingen te formuleren (wat is haalbaar binnen de twee jaar van het programma?), te budgetteren en contacten opbouwen en onderhouden met stakeholders.
Ann: ‘Van het State of the World Midwifery onderzoek (2022) weten we dat verloskundigen een enorm verschil kunnen maken – door meer dan 90 procent van de zorg te verlenen – voor vrouwen gedurende de meest kwetsbare periode in hun leven. Continue verloskundige zorg vergroot ook de overlevingskans van hun pasgeboren baby. De verloskundigen die deelnemen aan het YML-programma zijn allemaal bekend met hartverscheurende situaties en grote maternale sterfte en babysterfte. Ze zijn ontzettend gedreven om hier verandering in te brengen. Ze leren hoe ze politici, ministeries van volksgezondheid en management van ziekenhuizen kunnen bereiken en betrekken. Ik ben onder de indruk van hoe ze het -onmogelijke mogelijk weten te maken.’
Bronnen:
– PBS News Hour (Oktober, 2023). UN human rights official is alarmed by sprawling gang violence in Haiti. www.pbs.org/newshour/world/un-human- rights-official-is-alarmed-by-sprawling-gang-violence-in-haiti
– PBS News Hour (Oktober, 2023). UN to send international police force to Haiti to combat rising gang violence. www.pbs.org/newshour/show/un-to-send-international-police-force-to-haiti-to-combat-rising-gang-violence