Erfelijke aanleg voor borstkanker: wat voor steun bied je tijdens de zwangerschap?
13 december 2023De kern van ons vak
Tekst: VRHL Content en Creatie, 2023-4
In Nederland heeft 1 op de 60 vrouwen een erfelijke aanleg voor borstkanker. Deze vrouwen wordt op jonge leeftijd screening aangeboden buiten het bevolkingsonderzoek (BVO) om. De startleeftijd hangt af van de hoogte van het risico. Tijdens de zwangerschap wordt echter geadviseerd die screening stop te zetten, met als hoofdreden dat door veranderingen in het borstweefsel diverse screeningsmethodes veel slechter te beoordelen zijn met fout-negatieve en fout-positieve uitkomsten tot gevolg. Dit brengt onzekerheid, angst en vragen met zich mee. Waar deze groep vrouwen behoefte aan heeft: duidelijke informatie en ondersteuning vanuit hun verloskundige. Hoe help jij hen hierbij?
Jolien is 33 jaar en voor het eerst zwanger. Vijf jaar geleden verloor ze haar moeder aan borstkanker en bleek dat er een erfelijke aanleg in de familie zit: om precies te zijn de BRCA-mutatie. Sindsdien wordt Jolien jaarlijks gescreend middels een klinisch borstonderzoek en een MRI-scan: een hele geruststelling. Maar nu vertelt de verpleegkundig specialist haar dat de screening tijdens de zwangerschap wordt stopgezet. Als zij de screening zo snel mogelijk wil hervatten, kan ze overwegen geen borstvoeding te geven – of in elk geval niet langer dan zes tot acht weken. Jolien voelt zich angstig, zit met veel vragen en haar borstvoedingsdroom lijkt voordat haar kindje er is al in duigen te vallen. Bij wie
kan ze terecht?
Geen borstkankerpatiënt
De casus van Jolien is fictief maar illustreert desalniettemin een werkelijke situatie waar een grote groep zwangere vrouwen in Nederland zich in herkent. Désirée Hairwassers is gezondheidswetenschapper en patiënt advocate & adviseur bij Stichting Erfelijke Kanker Nederland. Zij zet zich in voor de belangenbehartiging en hulp aan mensen met erfelijke aanleg voor kanker. Zo startte zij tien jaar geleden een besloten Facebook-groep om ondersteuning te bieden aan deze groep want ‘die was er nog helemaal niet’. Terwijl het om een aanzienlijk aantal gaat: in Nederland heeft 1 op de 60 vrouwen een erfelijke aanleg voor borstkanker, en 1 op de 263 vrouwen heeft de BRCA-mutatie (waarbij de kans op borstkanker 60 tot 80 procent is en de kans op eierstokkanker 40 procent). Désirée: ‘Dit is een – nu in elk geval nog – gezonde groep vrouwen. Zij horen niet thuis bij een borstkankerorganisatie. Maar door die erfelijke aanleg zitten ze wel met veel vragen en zorgen.’ Die zijn voor hen anders dan voor borstkankerpatiënten. ‘Het was duidelijk dat ze hun eigen groep nodig hadden.’ Twee jaar geleden werd aanvullend op de Facebook-groep Stichting Erfelijke Kanker Nederland (SEKN) opgericht. Désirée over haar werk bij de stichting: ‘We halen helaas bijna dagelijks mythes uit de lucht. Door goede informatievoorziening proberen we dit te veranderen, en we hopen ook wat zorgen weg te nemen.’ Vanwege de borstscreening is er al contact met een arts of verpleegkundig specialist. Maar om deze groep vrouwen écht goed te ondersteunen moet de verloskundige ook mee, stelt Désirée.
‘Elke zwangerschap brengt onzekerheden met zich mee: hoe vertaalt dit zich voor deze vrouw?’
Belast verhaal
Deze vrouw stapt namelijk bij jou binnen met een belast verhaal. Angst voor verlies of ziekte – of een directe ervaring hiermee – is bij deze cliënt aanwezig. Zij zal het kind van wie zij zwanger is – of dat nu een dochter of zoon is – op een dag moeten inlichten, omdat dit kind drager van de mutatie kan zijn en deze mutatie ook weer kan overbrengen. Soms komt zij uit een IVF-traject omdat zij koos voor pre-implantatie genetische diagnostiek. Het kindje van wie zij zwanger is heeft de erfelijke aanleg dus niet, maar het IVF-traject was waarschijnlijk een stressvolle periode. Kortom: zorg ervoor dat je haar verhaal goed begrijpt – al voordat ze bij jou binnenstapt. De zwangerschapsperiode brengt hoe dan ook onzekerheden en vragen met zich mee: hoe vertaalt dit zich voor deze groep vrouwen? ‘Het helpt al enorm als het een onderwerp van aandacht is: als ze er met jou over kan praten’, zegt Désirée. Nu de borstscreening wordt gestopt wil deze vrouw graag weten: Wat kan dan nog wel? En bij wie kan ik terecht? Désirée: ‘Goede zorg betekent dat jij de juiste kennis kunt geven, en weet naar wie je kunt doorverwijzen als daar behoefte aan is.’
‘Er is een kennishiaat waardoor tegenstrijdige adviezen worden gegeven’
Kennishiaat
Dat er momenteel een groot gebrek aan kennis is – zowel bij cliënten als zorgverleners – ziet Désirée dagelijks terug in vragen die zij krijgt. Teddy Roorda – lactatiekundige IBCLC bij Erasmus MC Rotterdam en verbonden aan de Nederlandse Vereniging van Lactatiekundigen (NVL) – onderschrijft dit probleem: ‘Er is een kennishiaat waardoor tegenstrijdige adviezen rondom borstvoeding worden gegeven.’ Belangrijk dus dat verloskundigen ook weten te verwijzen naar lactatiekundigen. Nu wordt vaak het advies gegeven niet langer dan zes tot acht weken borstvoeding te geven om zo de borstscreening zo snel mogelijk weer te kunnen hervatten. Terwijl dit advies niet evidence based is. Sterker nog: het geven van borstvoeding verkleint het risico op borstkanker. Teddy: ‘Op basis van de juiste informatie en cijfers help je vrouwen een keuze maken die voor hen goed voelt en waar ze geen spijt van krijgen.’ Wat die keuze is, dat ligt uiteindelijk bij hen. Soms geeft wetenschappelijk onderzoek nog geen volledig inzicht. Dan is het een kwestie van in overleg beslissen op basis van de informatie die er wél is. En aan dat kennistekort wordt gewerkt: binnenkort verschijnt een nieuwe richtlijn (zie kader ‘Aanbevelingen vanuit een nieuwe richtlijn’) met aanbevelingen rondom screening tijdens de periode zwangerschap en borstvoeding. Een enorme winst in de begeleiding voor deze groep vrouwen en een belangrijk naslagwerk voor jou als zorgverlener. Waar nodig, kun je uiteraard doorverwijzen voor verdere voorlichting, ondersteuning rondom screening of borstvoeding en lotgenotencontact.
Persoonlijk
De angst en zorgen van je cliënt neem je wellicht nooit helemaal weg: dat kan ook eigenlijk niet. ‘Een leven zonder angst bestaat niet. En angst heeft evolutionair gezien een hele goede functie: het houdt ons veilig’, stelt perinataal psycholoog Carine Godri. Een perinataal psycholoog is gespecialiseerd precies in dat stukje waar de groep met erfelijke kanker tegenaan loopt: angst, onzekerheid, het niet weten of spannende medische situaties. Mocht je zien dat de mentale gezondheid van jouw cliënt ernstig onder druk staat, dan kan het helpend zijn als zij weet dat er professionals zijn met expertise specifiek voor haar situatie. Carine: ‘Wij kijken: hoe verhoud jij je tot die angst? Hoe kijk je naar de cijfers die er zijn, waar vind jij steun en hoe ga je om met onzekerheid? Als je daar inzicht in hebt, dan weet je hoe je met jouw angst kunt omgaan.’ Dat is voor elke cliënt heel persoonlijk: als verloskundige maak je het verschil als jij die persoonlijke situatie begrijpt.
Aanbevelingen vanuit een nieuwe richtlijn
De module ‘Screening buiten het bevolkingsonderzoek (BVO) en beeldvorming bij symptomen tijdens de zwangerschap en borstvoeding’ zal voor het eerst worden opgenomen in de Richtlijn Borstkanker. Wanneer precies is nog niet bekend maar in dit kader vast de belangrijkste aanbevelingen op een rij.
Dr. Inge-Marie Obdeijn, als radioloog verbonden aan het Erasmus MC, is betrokken bij het samenstellen van dit nieuwe onderdeel: ‘Uit informatie van Stichting Erfelijke Kanker Nederland is gebleken dat er behoefte is aan duidelijkheid. Op het gebied van screening van vrouwen met een verhoogd borstkankerrisico in de periode van zwangerschap en borstvoeding worden tegenstrijdige adviezen gegeven, en zij kunnen nu niet terugvallen op een expert opinion. Vrouwen met een verhoogd borstkanker risico zullen met hun vragen over screening en klachten tijdens de periode van zwangerschap en borstvoeding in eerste instantie naar hun behandelend arts of verpleegkundig specialist gaan. Voor zowel zorgverleners als zwangeren is het belangrijk om te weten dat er nu een officieel en breed gedragen standpunt is geformuleerd dat opgenomen is in de Richtlijn Borstkanker en daardoor makkelijk online toegankelijk.’
In de komende versie van de richtlijn zal het advies staan om deze vrouwen in de periode van zwangerschap en borstvoeding niet te screenen door middel van MRI, mammografie, echografie, en ook niet door klinisch borstonderzoek. In de richtlijn lees je voor elke screeningsmethode een uitgebreide toelichting op wat de reden is deze stop te zetten.
Alhoewel in deze periode geen screening wordt geadviseerd, lijkt het continueren van het contact van vrouwen met een verhoogd risico met een polibezoek of een telefonisch consult eens in de zes maanden waardevol, om laagdrempelig eventuele vragen en klachten te bespreken en zo nodig actie te ondernemen.
Overige aanbevelingen
- Screen vrouwen met actieve kinderwens met MRI en/of mammografie volgens aanbevelingen in Module Screeningsschema.
- Indien in geval van sterke verdenking op of bewezen maligniteit in de periode van borstvoeding een MRI-onderzoek geïndiceerd is, wordt dit veilig geacht omdat de hoeveelheid constrastvloeistof (gadolinium) die door het kind wordt opgenomen verwaarloosbaar klein is. Borstvoeding hoeft niet onderbroken te worden na een MRI-onderzoek met gadolinium.
- Continueer het contact van vrouwen met een verhoogd risico in de periode van zwangerschap of borstvoeding met een polibezoek of een telefonisch consult eens in de zes maanden, om laagdrempelig eventuele vragen en klachten te bespreken en zo nodig actie te ondernemen.
- Verricht echografie als beeldvorming van eerste keus in geval van een palpabele afwijking tijdens zwangerschap of de periode van borstvoeding om onderscheid te maken tussen (onverdachte) cysteuze en (mogelijk verdachte) solide laesies.
- In geval van bewezen maligniteit in de periode van zwangerschap (behalve in het eerste trimester) en borstvoeding is optimale beeldvorming door middel van MRI geïndiceerd als voorbereiding op de behandeling.
- Screening met beeldvorming kan circa twee maanden na het staken van de borstvoeding weer hervat worden.
Wil je op de hoogte worden gehouden van de verschijning van de nieuwe richtlijn? Meld je dan aan voor de nieuwsbrief van Stichting Erfelijke Kanker Nederland via info@kankerindefamilie.nl
Voor vragen en ondersteuning rondom screening en borstvoeding, lotgenotencontact en psychologische begeleiding, kun je verwijzen naar:
- Stichting Erfelijke Kanker Nederland: kankerindefamilie.nl
- Besloten Facebook-groep voor lotgenotencontact: facebook.com/groups/268169713338017
- Wetenschappelijke cijfers en informatie kanker: kanker.nl
- Nederlandse Vereniging van Lactatiekundigen: nvlborstvoeding.nl
- Verwijsportaal voor zwangere en pas bevallen vrouwen voor psychologische ondersteuning rond de zwangerschap, postnatale periode en tijdens fertiliteits-traject: psychezwangerschap.nl
Bron:
Breast Cancer Risk Genes – Association Analysis in More than 113,000 Women, The New England Journal of Medicine: nejm.org/doi/full/10.1056/nejmoa1913948
Word lid van de KNOV
Tekst: VRHL Content en Creatie, 2023-4
Als lid versterk je niet alleen je eigen positie, maar ook die van alle verloskundigen in Nederland. Door als collectief op te treden, staan we sterk en kunnen we breed gedragen stappen zetten richting een nog betere geboortezorg.
Ledenvoordelen
• Je kunt meedenken over en bijdragen aan de inhoud van het vak.
• Je hebt toegang tot handige basisdocumenten met betrekking tot waarneming, praktijkvoering, overname, tariefbepaling, toelatingscontracten, etc.
• Als je lid bent van de KNOV ben je automatisch ook aangesloten bij de geschilleninstantie.
• Als klinisch verloskundige heb je via de KNOV toegang tot juridische ondersteuning door vakbond FBZ.
• Je krijgt toegang tot de KNOV helpdesk.
• Je hebt toegang tot het online inspiratienetwerk, waar meer dan 2.500 verloskundigen met elkaar in gesprek gaan en elkaar helpen.
• Je ontvangt vier keer per jaar het tijdschrift De Verloskundige.
Het KNOV-lidmaatschap
De KNOV behartigt jouw belangen aan landelijke tafels. We staan voor je klaar met informatie en advies over de inhoud en organisatie van verloskundige zorg. Al 125 jaar.
‘Ik ben lid van de KNOV omdat ik het belangrijk vind dat we als beroepsgroep een eenheid vormen. Al tijdens mijn studie kon ik dankzij mijn lidmaatschap gebruikmaken van handige basisdocumenten. Zeker de praktische inwerkdocumenten zijn voor mijn start als verloskundige heel waardevol.’
Lidewij Knol, net afgestudeerd en waarnemend verloskundige
Lid worden of meer weten?
Kijk op knov.nl/lid-worden
De belangrijke bijdragen van onze ereleden
13 december 2023De kern van ons vak
Tekst: VRHL Content en Creatie, 2023-4
In de loop der jaren zijn er binnen de KNOV heel wat ereleden benoemd. Stuk voor stuk bijzondere mensen die een waardevolle bijdrage hebben geleverd aan de vereniging en/of het vak. Hun inzet is een belangrijk puzzelstukje in de verloskundige geschiedenis. Daarom verdienen de ereleden een prominente plek binnen de vereniging.
Het idee hiervoor kwam van Simone Valk, net gepensioneerd verloskundige en – dat wist ze op dat moment nog niet – in december zelf benoemd als erelid. Ze was benieuwd of er een overzicht was van alle ereleden. ‘Dat bleek helaas niet helemaal het geval; er circuleren verschillende lijstjes met namen van ereleden, maar er is geen compleet overzicht.’ Om hier verandering in te brengen werkt Simone samen met Marian van Huis, onder andere oud-voorzitter van de KNOV en gepensioneerd verloskundige, aan een mooie plek voor de ereleden binnen de KNOV. Simone: ‘We willen hiermee jongere collega’s bewuster maken op wiens schouders ze staan en zorgen dat ze weten wat de geschiedenis van de KNOV is.’
‘Het is echt puzzelen. Van sommige ereleden wisten we in het begin nog niets’
De puzzel compleet maken
Een overzicht met een biografie en een foto van elk erelid op een zichtbare plek op de KNOV-website; dat is het streven. Daar zijn Simone en Marian druk mee bezig. Ze graven in archieven, gaan op zoek naar familieleden en spreken veel oudere leden. Simone: ‘We hebben eerst de lijstjes met namen verzameld. Over sommige ereleden staat niets op papier. Daarvoor moeten we actief op zoek naar informatie. Ik heb op uitnodiging van Loes Schultz, ook erelid, twee dagen in de archieven van de Catherina Schrader Commissie op Urk gezocht om meer te weten te komen. Ik heb echt zitten spitten door oude notulen. En gelukkig heeft Marian een goed geheugen en veel contacten.’ Marian vult aan: ‘Het is echt puzzelen. Van sommige ereleden wisten we in het begin nog niets. We benaderen oud-medewerkers van de KNOV en de oudste oud-voorzitter van de NOV; mevrouw Cromheecke. Zij diepte nog een oude almanak op waar de lijst tot die tijd in vermeld was. Van ereleden die al overleden zijn, zoeken we contact met familieleden voor aanknopingspunten. En we vragen ereleden om hun verhaal te delen.’
Wat we kunnen leren van ereleden
De twee willen graag van elk erelid in kaart brengen wat diegene heeft betekend voor de verloskundige geschiedenis. Marian: ‘Ik vind dat er te weinig aandacht is voor onze historie. Er zijn zaken die vroeger al speelden, die nu weer spelen. Als je dat weet, dan bespaart dat je werk omdat je veel meer kennis hebt.’ Simone vult aan: ‘Van de ereleden kunnen we leren over het belang van een organisatie. Een organisatie als de KNOV komt op voor de belangen van verloskundigen. Je kunt het niet alleen. De ereleden leren ons hoe we moeten samenwerken met elkaar en ook hoe verloskundigen altijd het hoofd boven water hebben moeten en kunnen houden. Dat geknok wat we nu doen, het is van alle tijden.’
‘Van de ereleden kunnen we leren over het belang van een organisatie’
Vijf nieuwe ereleden
Erelid word je niet zomaar. Marian: ‘Ereleden worden door leden voorgedragen bij het bestuur. Tijdens de Algemene Ledenvergadering worden ze benoemd; het is een hamerstuk, dus de leden moeten ermee instemmen.’ Simone: ‘Je moet wel ergens aan voldoen. De richtlijnen zijn voor de hand liggend. Je moet duidelijk iets hebben bijgedragen aan de fysiologische verloskunde, de versterking van de beroepsgroep of het imago ervan. Van oud-voorzitter Angela Verbeeten weten we dat er ooit criteria geformuleerd zijn, maar die zijn we nog niet tegengekomen. Inmiddels is het huidige bestuur hiermee aan de slag gegaan en zijn er duidelijke criteria geformuleerd.’
Tijdens de Algemene Ledenvergadering begin december 2023 zijn er vijf nieuwe ereleden benoemd; waaronder Simone en Marian. Marian: ‘Daar ben ik heel blij mee, al moest ik er ook een beetje om lachen. Men dacht op de vorige ALV namelijk al dat ik erelid was. Ik was eerder in 2005 benoemd tot Officier in de Orde van Oranje-Nassau – ook tijdens een ALV, daar komt denk ik de verwarring vandaan. Nu ben ik ook benoemd tot erelid, net als Simone.’ Simone: ‘Het was voor mij een enorme verrassing. Ik was erbij toen Loes Schultz benoemd werd en weet nog dat ik dacht: wat is dit toch bijzonder. Ik ben er heel blij mee.’
Bijdragen aan de historie
Het documenteren van de ereleden is een hele klus, maar Simone en Marian hebben er vooral veel plezier in. Simone: ‘Ik vind het heel leuk om dit soort dingen te doen, ik heb er nu de tijd voor.’ Marian vult aan: ‘Ik ben al langer met pensioen en het is een van de projecten waar ik mij mee bezig houd. Simone en ik kennen elkaar heel lang, ik vind het vooral leuk om weer iets samen te doen. Het is heel gezellig. En we dragen ook ons steentje bij aan de historie. Ik hoop dat men die steeds belangrijker en interessant gaat vinden. Dat men denkt: ‘Hoe deden ze dat vroeger ook alweer?’
Dan is ons project geslaagd!’
De ereleden van de KNOV:
Mevrouw Berrevoets-Kuiper
Mevrouw de Burgh-de Jonge
Mevrouw Mastboom-Ringeling
Mevrouw van Dam-Bakker
Mevrouw Klein-Hauer
Mevrouw Joop Kruidenberg-Saaze
Wilhelmina W. Meijer
Gonny Cromheecke-de Reus
Fillipa Lugtenburg
Joos Glasbergen-van Oorschot
Suzanne de Kroes-Suverein
Sjaak Toet
Sara Rombach
Door Spronken
Ton Timmermans
Pieter Treffers
Paul en Marga de Reu
Loes Schultz
Ali Lems
Ria de Boer
Pien Minnesma
Margreeth van der Kwast
Marian van Huis
Simone Valk
Mis je iemand of heb je informatie over een van de genoemde ereleden? Simone en Marian horen het graag van je om een zo compleet mogelijke biografie van de ereleden samen te stellen. Mail je informatie of tip naar ereleden@knov.nl.
KNOV in actie: Recap
13 december 2023Wetenschap,KNOV
Tekst: Eveline Mestdagh, 2023-4
De wetenschappelijk adviseurs van de KNOV geven antwoord op vragen van KNOV-leden. Elke editie lichten we een paar van die wetenschappelijk onderbouwde antwoorden in het kort toe. Ben je op zoek naar andere wetenschappelijke adviezen of wil je uitgebreide versies van de adviezen lezen? Heb je zelf een vraag? Stel deze dan gerust via de helpdesk (MijnKnov). De adviseurs je helpen je graag op weg!
Herderstasje, vrouwenmantel en frambozenblad
De wetenschappelijk adviseurs kregen de vraag of er evidence is in verband met het inzetten van herderstasje, vrouwenmantel en/of frambozenblad zowel prenataal als durante partu. Er is momenteel te weinig bekend over het effect en de veiligheid van herderstasje en vrouwenmantel. Naar het gebruik van frambozenblad is meer onderzoek gedaan. Vrouwen dienen op de hoogte gebracht te worden van de mogelijke risico’s die het gebruik van frambozenblad met zich meebrengen, waaronder het risico op een sectio caesarea. Dit zou een reden kunnen zijn om het gebruik af te raden. Meer onderzoek is nodig om een volledig advies te kunnen geven over de werking en veiligheid van vrouwenmantel, herderstasje en frambozenblad tijdens de prenataal, durante partu en postpartum. Kijkend naar de cliënt kan het voor zorgverleners van belang zijn om ook tijdens de intake en gedurende de zwangerschap naar het gebruik van kruidengeneesmiddelen te vragen. Dit om potentiële bijwerkingen, zoals hoofdpijn, maag- darmklachten en lage glucosespiegels te bespreken.
Zijn infraroodwarmtekussens en infraroodsauna’s veilig?
Ook de tweede vraag die binnenkwam, vergde wat uitzoekwerk aangezien het geen alledaags onderzochte materie is die in wetenschappelijke studies getest, vergeleken en/of beschreven staan. In infraroodwarmtekussens zitten panelen met ‘far infrared ray’ (FIR). Uit verschillende studies blijkt dat FIR een positief effect kan hebben op onder andere pijnklachten en dat de werking langer is dan bij gebruik van stralings-warmtebronnen (zoals een kruik). Het is echter nog onduidelijk hoe FIR precies werkt. Een warmtekussen kan mogelijk positief effect hebben op baringspijn. Er zijn tot nu toe geen nadelige effecten gevonden bij kortdurend gebruik, maar de evidence is zeer beperkt. Verder is er weinig bekend over het gebruik van infraroodstraling (waaronder FIR) voor ontspanning in de zwangerschap en tijdens de bevalling. Zo is niet bekend in welke mate infrarood de lichaamstemperatuur van de zwangere verhoogt. Hyperthermie kan nadelige gevolgen hebben voor de zwangerschap, met name in het eerste trimester. Gezien de precieze werking van infrarood onbekend is en er onvoldoende evidentie is beschreven, kunnen we mogelijke schadelijke effecten niet uitsluiten.
Voor KNOV-leden zijn de volledige adviezen terug te vinden op knov.nl.
Aantal vrouwen met fluxus postpartum gestegen
Tekst: Anna E Seijmonsbergen-Schermers, Ellen TC Rooswinkel, Lilian L Peters, Corine J Verhoeven, Suze Jans, Kitty Bloemenkamp, Ank de Jonge, 2023-4
De incidentie van fluxus postpartum is tussen 2000 en 2014 flink gestegen. Ook worden er meer bevallingen ingeleid en bijgestimuleerd, wordt er vaker gebruik gemaakt van medicamenteuze pijnbestrijding en eindigen meer bevallingen in een sectio caesarea. Toch lijkt er weinig verband te zijn tussen de toename in deze interventies en de stijgende trend in fluxus postpartum. Wel is er een kleine associatie tussen de stijging in toepassing van interventies en de stijgende trend in manuele placentaverwijdering.
Achtergrond
Fluxus postpartum, ook wel haemorragie postpartum (HPP), is een van de belangrijke oorzaken van maternale sterfte en morbiditeit1. In veel landen is een stijgende trend van HPP beschreven2,3, maar er is maar weinig bekend over factoren die deze stijging veroorzaken4,5. Studies die mogelijke oorzaken hebben onderzocht, hebben geen rekening gehouden met de invloed van manuele placentaverwijdering (MPV). Van alle gevallen van HPP, is er bij 18% ook sprake van een vastzittende placenta6. Andersom is er bij 61% van de gevallen van MPV ook sprake van een HPP7. MPV en HPP zijn dus sterk met elkaar gecorreleerd. Daarnaast kan het causale pad twee kanten op gaan: MPV kan HPP veroorzaken, maar juist ook voorkomen. Daarom is het belangrijk om in onderzoek naar HPP ook MPV te onderzoeken en er niet voor te corrigeren.
Ook andere geboorte-interventies kunnen geassocieerd zijn met HPP3,8. De stijgende trend in sommige geboorte-interventies3,9 doet de vraag rijzen of dit heeft bijgedragen aan de stijging in HPP. In dit onderzoek werd daarom onderzocht wat de trend is in HPP, MPV en interventies over de jaren 2000 tot 2014 en welke factoren geassocieerd zijn met de trend in HPP en MPV voor vrouwen in de eerste- en tweedelijnsgeboortezorg.
Methode
Voor deze cohortstudie werden Perined-data gebruikt. Alle geboortes van eenlingen tussen 2000 en 2014 werden geïncludeerd. Cases waarin er geen informatie beschikbaar was over de zwangerschapsduur, pariteit of eenling- versus meerlingzwangerschap werden geëxcludeerd. Vanaf 2015 kon de data niet geïncludeerd worden, omdat er problemen waren in de Perined-data met de variabelen HPP, MPV, bijstimulatie, pijnbestrijding en sectio caesarea (SC). De incidentie was in die jaren lager dan in werkelijkheid door aanleverproblemen bij de ziekenhuizen. De primaire uitkomstmaten waren HPP van een liter of meer in de eerste 24 uur na de geboorte en MPV. Voor de uitkomst MPV werden vrouwen met een SC geëxcludeerd, omdat de placenta dan altijd manueel wordt verwijderd.
Allereerst zijn maternale, neonatale, zorgverleners- en baringskarakteristieken van de geïncludeerde baringen beschreven. Vervolgens is de trend in HPP en MPV over de jaren voor eerste- en tweedelijns baringen beschreven. Ook is de trend in de interventies: inleiding, bijstimulatie, medicamenteuze pijnbestrijding, kunstverlossing, SC en episiotomie in dezelfde jaren weergegeven. Vervolgens is onderzocht of er een significant verschil was in incidentie van de uitkomsten voor de jaren 2014 versus 2000. Deze associaties zijn vervolgens in stappen gecorrigeerd, om inzicht te krijgen in de invloed van de factoren waarvoor gecorrigeerd is. Zo is allereerst gecorrigeerd voor verschillen in populatiekarakteristieken en vervolgens is correctie voor verschillen in interventies toegevoegd. Er is hier alleen voor de interventies inleiding, bijstimulatie, medicamenteuze pijnbestrijding en SC gecorrigeerd, omdat de trend van deze interventies steeg. De trend in kunstverlossing en episiotomie was juist dalende. Om nog meer inzicht te krijgen in de associatie tussen interventies en uitkomstmaten, is tot slot de associatie tussen interventies en HPP en MPV in de tweede lijn berekend, gecorrigeerd voor karakteristieken en andere beschreven interventies.
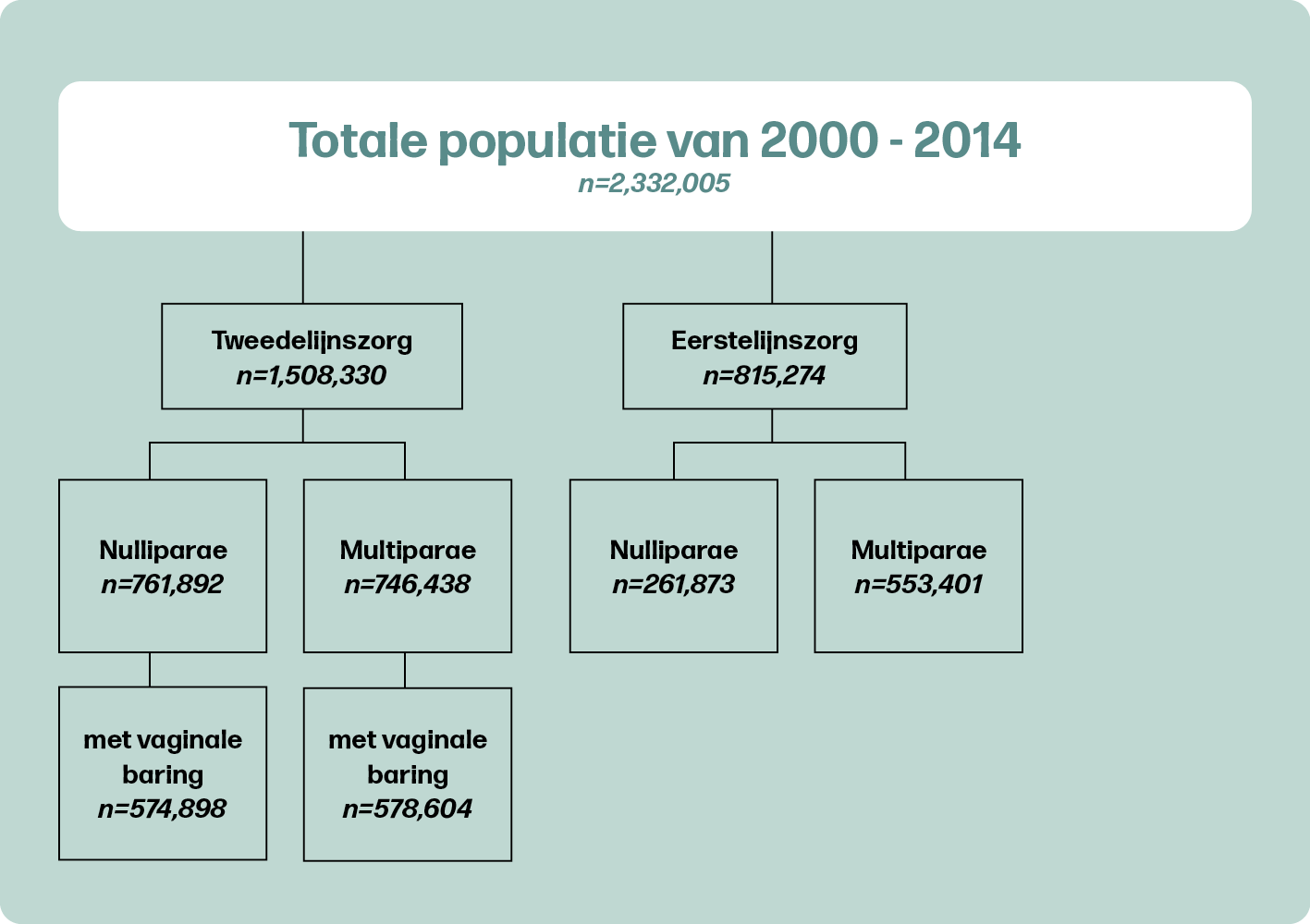
Populatie
In totaal werden er 2.332.005 baringen geïncludeerd in deze studie (zie figuur 1). Vrouwen in 2014 waren ouder en vaker van niet-Nederlandse etnische achtergrond, vergeleken met vrouwen in 2000. Daarnaast steeg de incidentie SC in anamnese van 11,1% naar 14,1% en daalde het aantal kinderen met een geboortegewicht ≥4000 van 16,4% in 2000 naar 14,5% in 2014. Ook daalde het aantal baringen ≥42 weken van 6,1% naar 1,4%. Terwijl in 2000 nog 40,1% beviel onder zorg van de eerste lijn, was dit gedaald naar 29,1% in 2014.
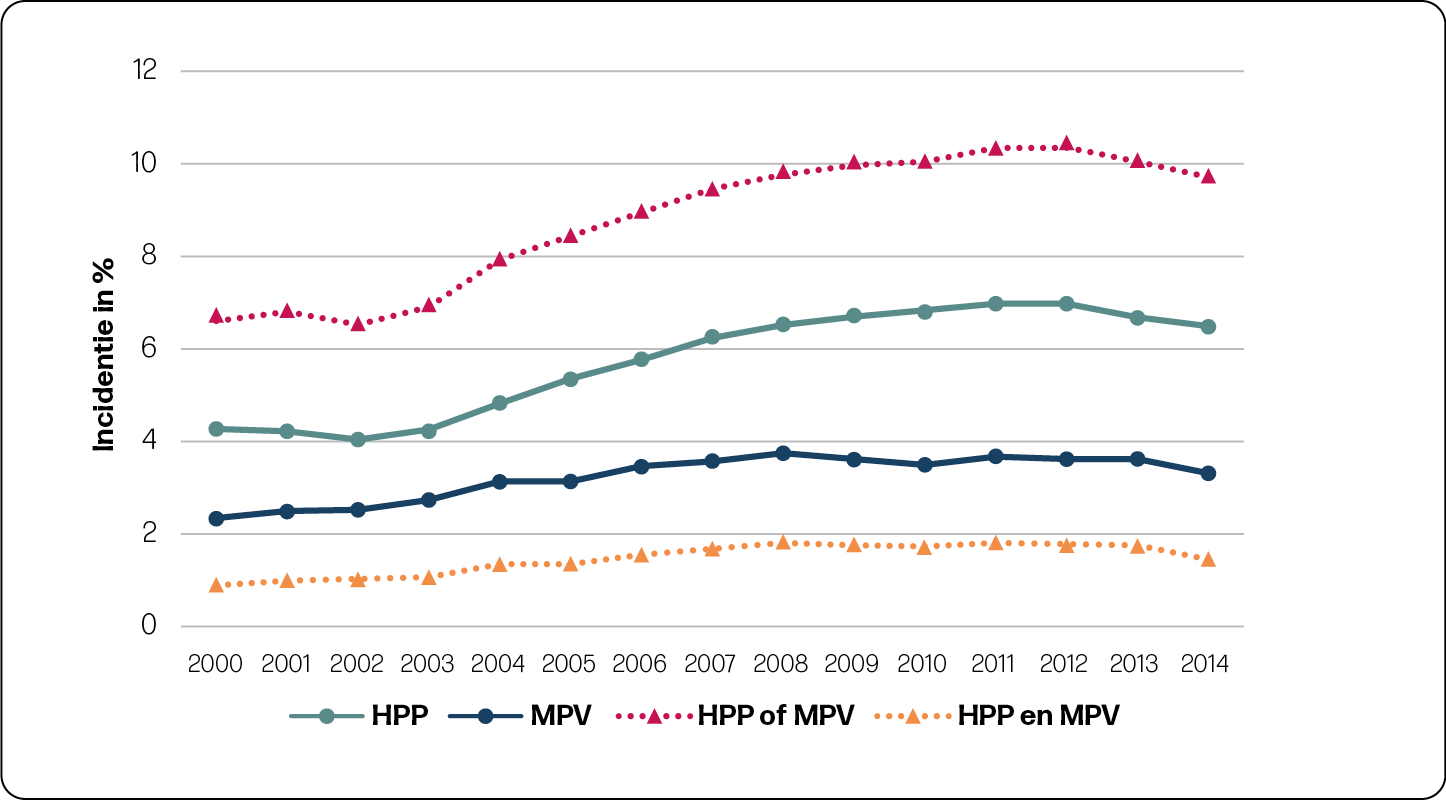
Stijgende trend in HPP en MPV
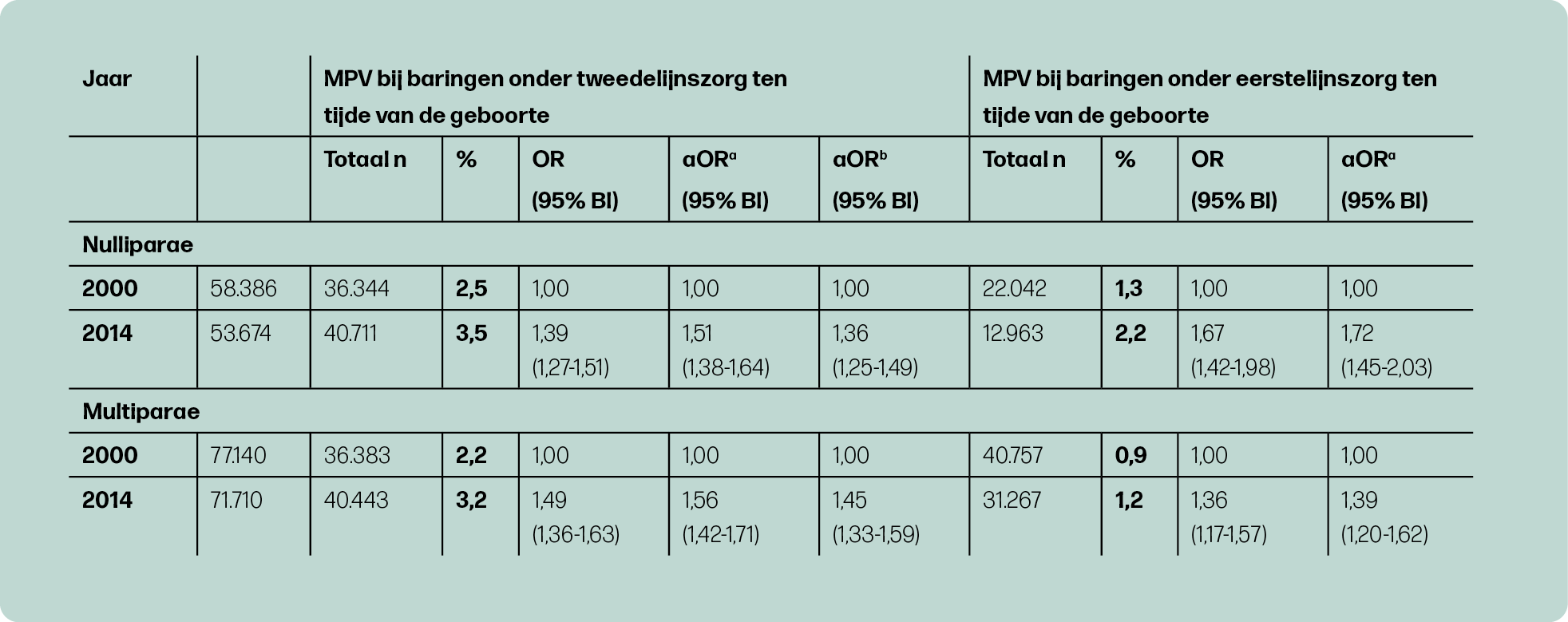
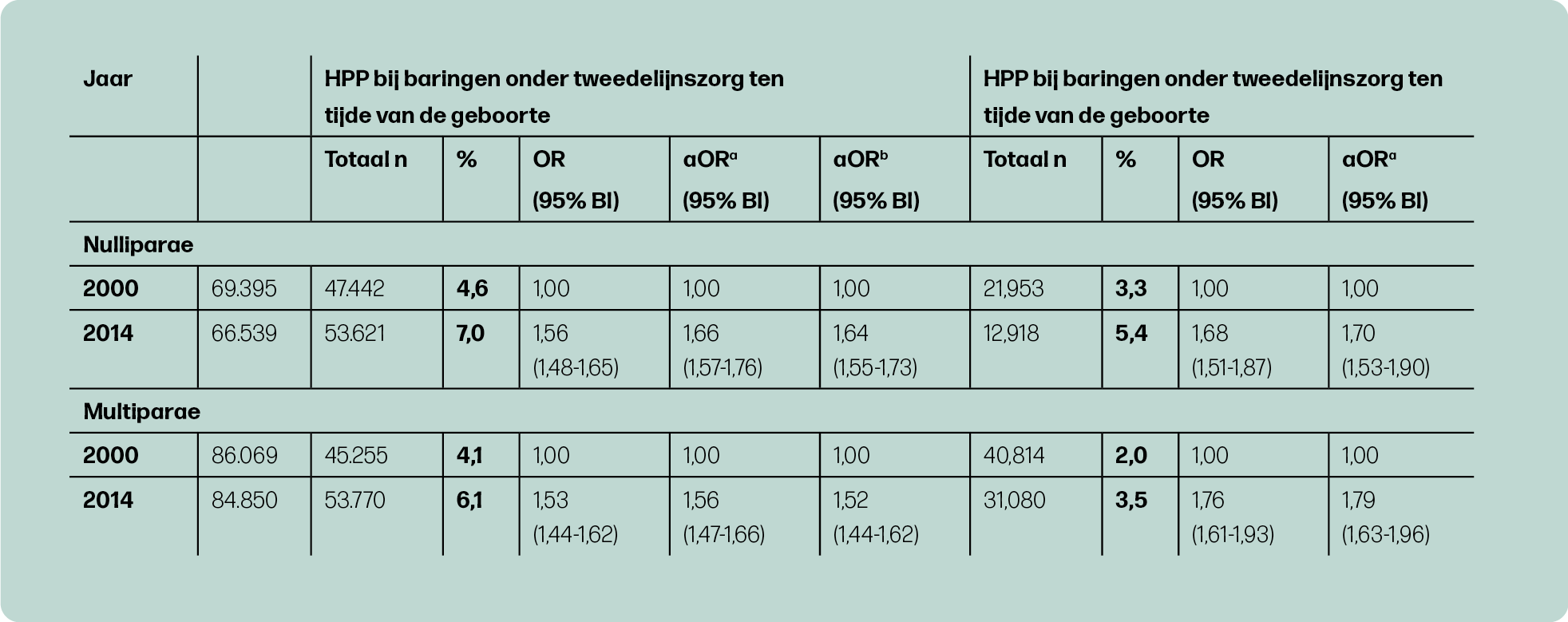
De incidentie van HPP in de gehele populatie was 4,9% en 2,5% voor MPV. Zowel HPP als MPV kwam significant vaker voor in 2014, vergeleken met 2000, zowel in de eerste als in de tweede lijn. In de tweede lijn steeg de incidentie HPP van 4,3% naar 6,6% en MPV van 2,4% naar 3,4% (figuur 2a en 2b). In de eerste lijn steeg de incidentie HPP van 2,5% naar 4,1% en MPV van 1,0% naar 1,5% (figuur 2a en 2b).
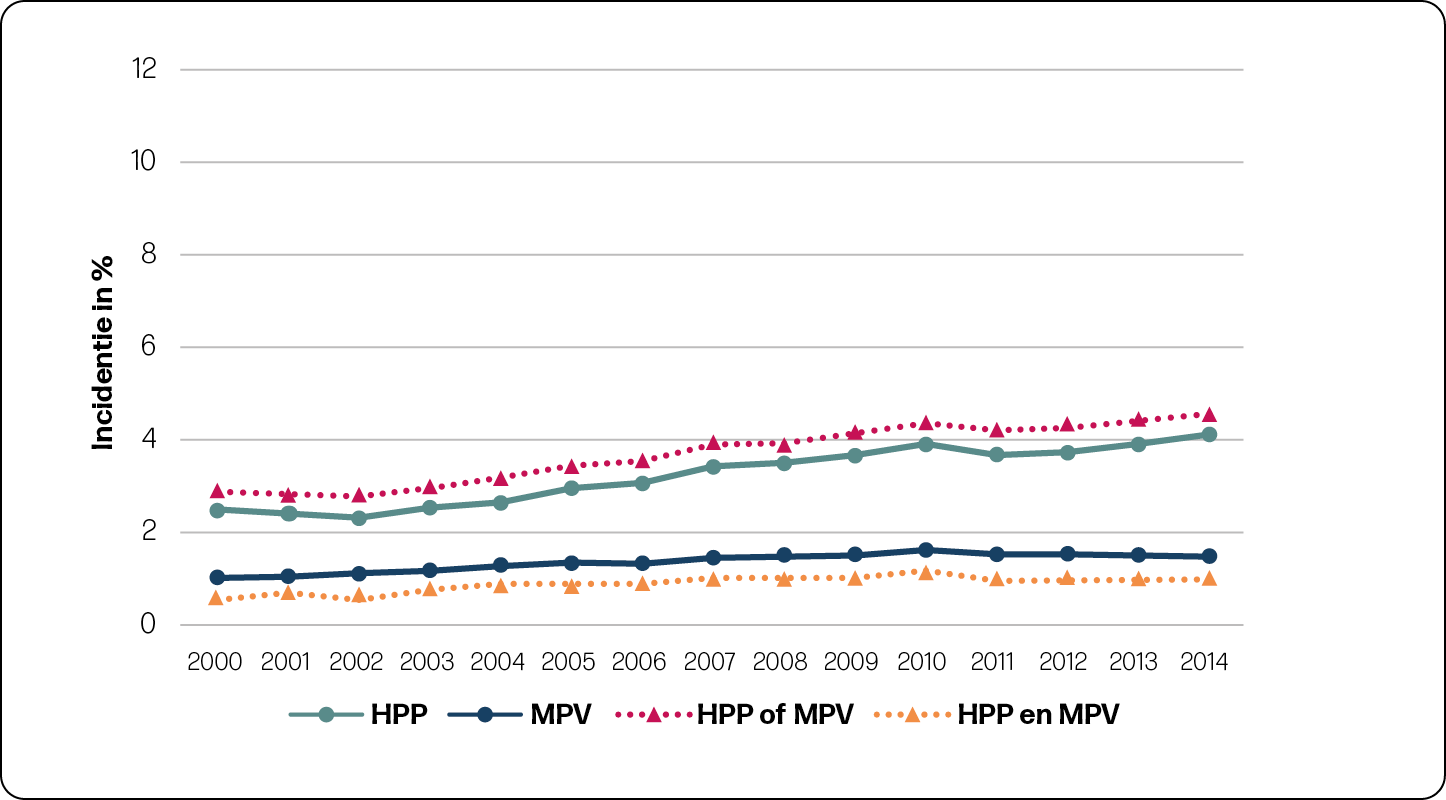
In de tabellen 1 en 2 is de trend in HPP en MPV met correcties voor populatiekarakteristieken en interventies zichtbaar gemaakt voor nulliparae en multiparae. Corrigeren voor karakteristieken en interventies had niet veel invloed op de stijgende trend van HPP. Dit betekent dat een verandering in karakteristieken en gebruik van interventies over de jaren 2000 tot 2014 geen verband hielden met de stijgende trend in HPP. Bij MPV in de tweede lijn was een iets grotere stijging te zien in de trend na corrigeren voor populatiekarakteristieken en een kleinere stijging na aanvullende correctie voor interventies. Dit betekent allereerst dat een verandering in karakteristieken ertoe heeft geleid dat de MPV incidentie minder hard is gestegen. Ten tweede betekent het dat een stijging in het gebruik van de interventies inleiding, bijstimulatie en medicamenteuze pijnbestrijding gedeeltelijk geassocieerd was met een stijging in MPV. Wanneer er geen stijging in deze interventies had plaatsgevonden, was de incidentie van MPV minder hard gestegen.
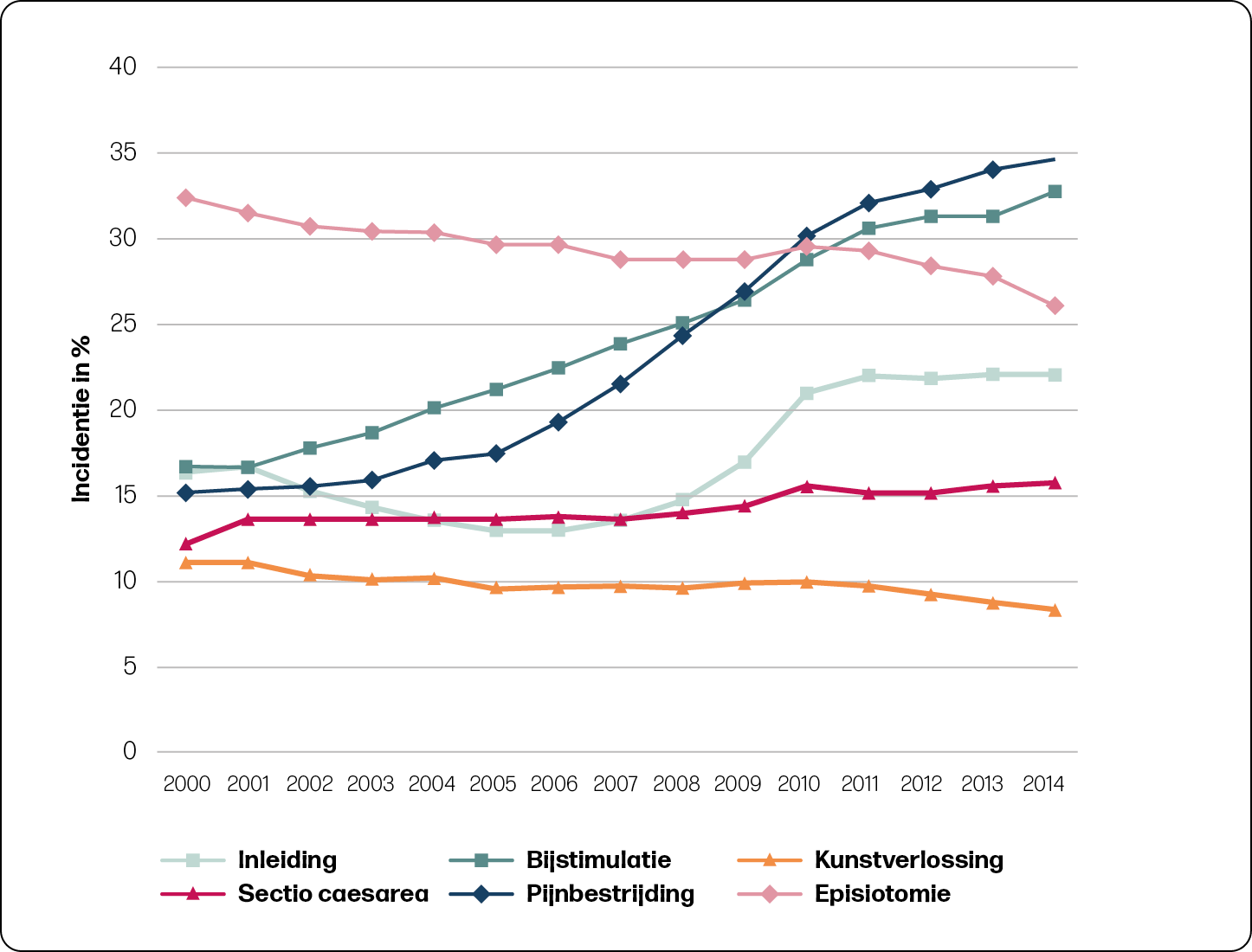
Interventies
Er was een stijgende trend in de inleiding, bijstimulatie, medicamenteuze pijnbestrijding en SC te zien (figuur 3).
Ongeacht de trends zijn ook de associatie tussen interventies en HPP en MPV in de tweede lijn onderzocht. Er was te zien dat een HPP vaker voorkomt na een inleiding dan na een spontane start van de baring bij zowel nulliparae (aOR 1,29; 95% BI 1,26-1,32) als multiparae (aOR 1,34; 95% BI 1,31-1,37). Een vergelijkbare associatie werd gevonden met MPV. Kunstverlossing was voor zowel nulliparae (aOR 1,11; 95% BI 1,08-1,15) als multiparae geassocieerd met MPV (aOR 1,17; 95% BI 1,10-1,24).
De incidentie HPP was echter lager voor nulliparae die per SC waren bevallen, maar hoger voor multiparae die per SC waren bevallen, beiden vergeleken met een vaginale baring. Onder nulliparae kwam een HPP het minst vaak voor na een secundaire SC (aOR 0,53; 95% BI 0,52-0,55), gevolgd door een primaire SC (aOR 0,71; 95% BI 0,68-0,75).
Onder zowel nulliparae als multiparae was epidurale analgesie geassocieerd met een hogere kans op HPP en MPV. Ook hadden vrouwen met een episiotomie meer kans op zowel een HPP als een MPV.
Beperkingen en sterke punten
Deze studie werd beperkt door de afwezigheid van een aantal variabelen in de dataset, zoals maternale body mass index (BMI), onderliggende pathologieën, gedetailleerde etnische achtergronden en roken. Ook was er onderrapportage van SC in anamnese10. Een andere beperking is de manier waarop bloedverlies wordt gemeten. Dit verschilt tussen zorgverleners en er is vaak sprake van een onderschatting als het niet wordt gewogen11.
Een sterk punt van deze studie is het gebruik van de landelijke database waardoor een groot aantal baringen geïncludeerd konden worden. Daarnaast is het belangrijk dat naast HPP ook MPV onderzocht kon worden, zodat getoond kon worden dat er in beide uitkomsten een stijgende trend is. Er kon ook data getoond worden voor eerste- en tweedelijnszorg apart en voor nulliparae en multiparae apart.
Mogelijke verklaringen
Body mass index
Er zijn veel mogelijke verklaringen voor de stijgende trend in HPP en MPV. De stijging in HPP en MPV kon niet verklaard worden door een verandering in populatiekarakteristieken. Andere variabelen die niet geïncludeerd konden worden, zouden wel een verklaring kunnen zijn. Met name een stijging in het aantal vrouwen met een hoge body mass index zou geassocieerd kunnen zijn met de stijging in HPP en MPV. Om dit te weten te komen, is vervolgonderzoek hiernaar nodig.
Interventies
In dit onderzoek is geen associatie tussen de stijgende trend gevonden in interventies en de stijgende trend in HPP, maar wel in kleine mate met MPV. Andere studies suggereren dat sommige interventies geassocieerd zien met de kans op HPP en MPV. Dit wordt met name gezien voor het gebruik van oxytocine voor inleiding of bijstimulatie van de baring10,11,20,28-33. Gerandomiseerde studies (RCT’s) laten echter geen associatie zien. Ondanks dat RCT’s de enige onderzoeksvorm zijn om causaliteit aan te tonen, worden ze beperkt door inclusie van een selectieve populatie. Het blijft dus onduidelijk of oxytocine echt leidt tot een hogere kans op HPP en MPV. Besluit tot deze interventies moet niet lichtvaardig genomen worden en vanwege de nadelen van de interventie alleen toegepast worden bij vrouwen met een duidelijke medische indicatie12.
Sneller ingrijpen
Een andere verklaring zou kunnen zijn dat er toegenomen aandacht is van zorgverleners voor het optreden van HPP. Allereerst wordt aanbevolen om bloedverlies te wegen, wat een verandering in diagnostiek kan hebben veroorzaakt13. Echter, dit advies en de toegenomen aandacht bestaan al verschillende jaren en toch is de incidentie verder gestegen. Ook zijn de aanbevelingen voor de duur van het nageboortetijdperk veranderd. Het aanbevolen moment om een MPV in te zetten is aangepast van 60 minuten of meer in 200414 naar 30 minuten in 20157. De WHO definieert een vastzittende placenta als een nageboorte-tijdperk van 30 minuten of meer en adviseert een MPV op dat moment indien er sprake is van een actieve bloeding15. De verandering in beleid kan een verklaring zijn van de gestegen MPV-incidentie. Echter, dit had ten doel om de incidentie HPP te laten dalen. In tegenstelling wordt juist een stijging gezien. Er zijn vooralsnog geen RCT’s gedaan waarin de optimale timing voor een MPV werd onderzocht. Ook is het nog onduidelijk of een verandering in oxytocinegebruik postpartum heeft bijgedragen aan de stijging in HPP. Vervolgonderzoek is hard nodig om aanbevelingen te kunnen doen ten aanzien van het optimale beleid in het nageboortetijdperk.
Conclusie
De incidentie van HPP en MPV is gestegen in zowel de eerste als de tweede lijn. De stijging in HPP was niet geassocieerd met een verandering in populatiekarakteristieken of een stijging in interventies. De stijging in MPV was voor een deel geassocieerd met een stijging in inleiding, bijstimulatie en medicamenteuze pijnbestrijding. Meer onderzoek is nodig om concrete aanbevelingen te kunnen geven over het beste beleid tijdens het nageboortetijdperk.
Dit artikel is een aangepaste en vertaalde versie van het artikel dat verschenen is in Birth: Seijmonsbergen-Schermers AE, Rooswinkel ETC, Peters LL, Verhoeven CJ, Jans S, Bloemenkamp K, de Jonge A. Trends in postpartum hemorrhage and manual removal of the placenta and the association with childbirth interventions: A Dutch nationwide cohort study. Birth. 2023 Sep 12. doi: 10.1111/birt.12765.
Bronnen:
1. Say L, Chou D, Gemmill A, Tunçalp Ö, Moller AB, Daniels J, et al. Global causes of maternal death: a WHO systematic analysis. Lancet Glob Health. 2014;2(6):e323-33.
2. Knight M, Callaghan WM, Berg C, Alexander S, Bouvier-Colle MH, Ford JB, et al. Trends in postpartum hemorrhage in high resource countries: a review and recommendations from the International Postpartum Hemorrhage Collaborative Group. BMC Pregnancy Childbirth. 2009;9:55.
3. van Stralen G, von Schmidt Auf Altenstadt JF, Bloemenkamp KW, van Roosmalen J, Hukkelhoven CW. Increasing incidence of postpartum hemorrhage: the Dutch piece of the puzzle. Acta Obstet Gynecol Scand. 2016;95(10):1104-10.
4. Mehrabadi A, Hutcheon JA, Lee L, Kramer MS, Liston RM, Joseph KS. Epidemiological investigation of a temporal increase in atonic postpartum haemorrhage: a population-based retrospective cohort study. BJOG. 2013;120(7):853-62.
5. Joseph KS, Sheehy O, Mehrabadi A, Urquia ML, Hutcheon JA, Kramer M, et al. Can drug effects explain the recent temporal increase in atonic postpartum haemorrhage? Paediatr Perinat Epidemiol. 2015;29(3):220-31.
6. Al-Zirqi I, Vangen S, Forsen L, Stray-Pedersen B. Prevalence and risk factors of severe obstetric haemorrhage. BJOG. 2008;115(10):1265-72.
7. Bais JM, Eskes M, Pel M, Bonsel GJ, Bleker OP. Postpartum haemorrhage in nulliparous women: incidence and risk factors in low and high risk women. A Dutch population-based cohort study on standard (> or = 500 ml) and severe (> or = 1000 ml) postpartum haemorrhage. European journal of obstetrics, gynecology, and reproductive biology. 2004;115(2):166-72.
8. Oyelese Y, Ananth CV. Postpartum hemorrhage: epidemiology, risk factors, and causes. Clin Obstet Gynecol. 2010;53(1):147-56.
9. Boerma T, Ronsmans C, Melesse DY, Barros AJD, Barros FC, Juan L, et al. Global epidemiology of use of and disparities in caesarean sections. Lancet. 2018;392(10155):1341-8.
10. de Jonge A, Mesman JA, Manniën J, Zwart JJ, Buitendijk SE, van Roosmalen J, et al. Severe Adverse Maternal Outcomes among Women in Midwife-Led versus Obstetrician-Led Care at the Onset of Labour in the Netherlands: A Nationwide Cohort Study. PLoS One. 2015;10(5):e0126266.
11. Jans S, Herschderfer K, Van Diem M, Aitink M, Rijnders ME, Van der Pal-de Bruin KK, et al. The LENTE Study: The Effectiveness of Prophylactic Intramuscular Oxytocin in the Third Stage of Labor Among Low-Risk Women in Primary Care Midwifery Practice: A Randomized Controlled Trial. Int J Childbirth. 2016;6(3):173-82.
12. Miller S, Abalos E, Chamillard M, Ciapponi A, Colaci D, Comande D, et al. Beyond too little, too late and too much, too soon: a pathway towards evidence-based, respectful maternity care worldwide. Lancet. 2016;388(10056):2176-92.
13. Smit M, Chan KL, Middeldorp JM, van Roosmalen J. Postpartum haemorrhage in midwifery care in the Netherlands: validation of quality indicators for midwifery guidelines. BMC Pregnancy Childbirth. 2014;14:397.
14. Deneux-Tharaux C, Macfarlane A, Winter C, Zhang WH, Alexander S, Bouvier-Colle MH. Policies for manual removal of placenta at vaginal delivery: variations in timing within Europe. BJOG. 2009;116(1):119-24.
15. World Health Organization. WHO Recommendations for the prevention and treatment of postpartum haemorrhage. Geneva: WHO; 2012.
Anna E Seijmonsbergen-Schermers1,2,3,4, Ellen TC Rooswinkel1,2,3,4, Lilian L Peters1,2,3,4, Corine J Verhoeven1,2,4,5,6,7, Suze Jans8, Kitty Bloemenkamp9, Ank de Jonge1,2,3,4
1. Amsterdam UMC locatie Vrije Universiteit Amsterdam, Midwifery Science
2. Midwifery Academy Amsterdam Groningen, Inholland
3. Amsterdam Public Health, Quality of Care
4. University of Groningen, University Medical Center Groningen, Department of General Practice & Elderly Care Medicine
5. Department of Obstetrics and Gynaecology, Maxima Medical Centre, Veldhoven
6. Division of Midwifery, School of Health Sciences, University of Nottingham
7. Amsterdam Reproduction and Development
8. TNO, Netherlands Institute of applied sciences, dept. of Child Health, Leiden
9. Department of Obstetrics, Birth Centre Wilhelmina’s Children Hospital, Division Woman and Baby, University Medical Centre Utrecht
Update
Tekst: VRHL Content en Creatie, 2023-4
Verbeterde urgentie-indeling ambulancezorg
Per 1 januari 2024 hanteert de triageafdeling van de ambulancezorg een nieuwe urgentie-indeling. Er komen zes normen variërend van A0 met de grootst mogelijke spoed tot C2 met zelfzorgadvies. De zwangere vrouw zal hier weinig van merken omdat voor haar vrijwel altijd de ambulance gaat rijden. Afhankelijk van spoedsituatie zal de ambulance iets sneller bij haar zijn.
Update deverloskundige.nl
Het kan je niet ontgaan zijn: deverloskundige.nl wordt vernieuwd. Een flinke klus waar het projectteam al een tijd de tanden in zet. En dat doen we niet alleen. Een grote groep met verloskundigen, cliënten én iO, het bureau dat ook thuisarts.nl gemaakt heeft, werkt mee aan het verbeteren van onze cliëntwebsite. Het nieuwe design van deverloskundige.nl is al klaar en zowel wijzelf als de cliënten aan wie we het voorgelegd hebben zijn enthousiast. Uit een gebruikerstest blijkt dat respondenten het ontwerp betrouwbaar, mooi en overzichtelijk vinden. Over een paar weken staat achter de schermen een basiswebsite klaar. Deze zal worden getest en uitgebreid. Naar verwachting zal de website in de eerste helft van 2024 'online gaan' en met cliënten gedeeld kunnen worden. Binnenkort organiseren we een webinar. Hierin krijg je een sneak preview van de nieuwe website, vertellen we je meer over de waarde van goede online content (en hoe je die zelf kunt inzetten!) en kun je vragen stellen of feedback geven.
Reanimatie bij natte pasgeborene
Naar aanleiding van de recent verschenen multidisciplinair ontwikkelde handreiking 'Ondersteuning bij de transitie en reanimatie van de pasgeborene' zijn de scholingseisen voor kraamverzorgenden die partusassistentie verlenen, aangescherpt met betrekking tot het reanimeren van de natte pasgeborene. Hierdoor kan de verwachting worden gewekt dat de reanimatie van een natte pasgeborene als voorbehoudenhandeling kan worden gedelegeerd aan een niet zelfstandige professional (kraamverzorgende). Gelet op de gevolgen van het niet slagen van een reanimatie en de inhoudelijke verantwoordelijkheid én aansprakelijkheid voor de uitkomsten van de verloskundige is het niet passend om de reanimatie van de pasgeborene te delegeren. Wees hierbij als verloskundige scherp op je eigen verantwoordelijkheid. Vaker zijn diverse zorgverleners betrokken bij de zorgverlening aan en de behandeling van een cliënt. Dit leggen we vast in richtlijnen of handreikingen, zoals in de recent ontwikkelde multidisciplinaire handreiking. Weeg in je handelen naast deze afspraken altijd jouw verantwoordelijkheid als verloskundige voor moeder en/of kind mee.
De master Verloskunde is gestart!
In september is de nieuwe unieke master Verloskunde van start gegaan. Deze wetenschappelijke master, ondergebracht binnen het hbo, is ontwikkeld door de drie verloskunde academies in Nederland (Amsterdam/Groningen, Maastricht,
Rotterdam) samen met de KNOV. Het is een unieke, op praktijkvraagstukken gerichte master voor alle verloskundigen, om hun vakinhoudelijke kennis te verdiepen en hen te voorzien van de vaardigheden en tools die nodig zijn om het voortouw te kunnen nemen in het werkveld. Kijk voor meer informatie op masterverloskunde.nl of neem contact op met Suzanne Thompson, SPC Onderwijs en Wetenschap (sthompson@knov.nl).
De verloskundige door de eeuwen heen: van niet gehoord, naar luide stem
Tekst: VRHL Content en Creatie, 2023-3
‘Mogen wij ons verenigen?’ Als op dit nederige verzoek aan twee ‘hoge heren’ – een huisarts en een hoogleraar – instemmend wordt gereageerd, is de eerste vroedvrouwenvereniging in 1897 in Nederland een feit. De vraag komt van een verloskundige in het tijdschrift voor vroedvrouwen: in beheer van dezelfde heren. Het laat een tijdsbeeld zien van een hiërarchie die de moderne verloskundige allang van zich heeft afgeschud. Waar op de maatschappelijke ladder bevindt zij zich door de eeuwen heen? Hoe wordt haar kennis gewaardeerd? En wat voor lessen nemen we uit de verloskundige geschiedenis mee naar het heden? In gesprek met oud-verloskundigen Loes Schultz en Lidewijde Jongmans over de geschiedenis van onze verloskunde.
Als een reis door de tijd, zo voelt het. ‘Als ik de archieven in Urk binnenstap, heb ik altijd het gevoel dat ik de negentiende eeuw ben beland’, vertelt Lidewijde Jongmans, oud-verloskundige en lid van Commissie Catharina Schrader (CCS), een commissie binnen de KNOV (zie kader op pagina 18). Lidewijde neemt ons verhalend mee naar het Trefpunt Medische Geschiedenis Nederland in Urk waar de CCS het erfgoed van de Nederlandse verloskunde behoedt. Oude uniformen, toeters van Pinard en een baarkruk: welke verhalen schuilen achter deze en talloze andere voorwerpen in het archief? Het laat vaak tot de verbeelding over, maar hier en daar krijg je een glimp van vroeger mee. Oude leerboeken – beginnend bij Treub in de negentiende eeuw – delen de kennis die studenten anderhalve eeuw geleden hun hersenen in stampten. Ervaringen van verloskundigen, persoonlijke verhalen over doodgeboortes waarin we lezen over verdriet van vroeger. De tijdsgeest wordt tastbaar in bijvoorbeeld stellingnames in proefschriften die voornamelijk geschreven zijn door artsen (sinds 1990 ook door verloskundigen) of in de opmerking van een mannelijke arts om ‘die vrouw maar niet te vertellen dat ze een tweeling verwacht’, en het overheidspamflet uit 1804 waarin de overheid streng voorschrijft wat de vroedvrouw in haar verlostas stopt: onder andere ‘een grein opium’ (in gewicht niet meer dan een rijstkorrel en de enige pijnstilling destijds). Een overheid die sowieso eeuwenlang over de vroedvrouw ‘regeert’ door regels te dicteren rondom bevoegdheden, opleiding en vrije tijd – je moest het bij de burgermeester melden als je de stad verliet en waarborgen dat de vroedvrouw uit de naastgelegen wijk jouw werk kon overnemen.
‘De toekomst is hoopvol, mits de fragmentatie tussen de eerste en tweede lijn verdwijnt’

Ongehoord
En dan is daar in 1897 de vraag van een verloskundige in het toenmalige tijdschrift voor vroedvrouwen: ‘Mogen wij ons verenigen?’ Een nederig verzoek waarin de afhankelijkheidspositie van verloskundigen uit die tijd – en vrouwen in bredere zin – doorschemert. Loes Schultz (oud-verloskundige, historica, voormalig curator én erelid van de CCS): ‘Het tijdschrift voor vroedvrouwen werd geschreven door twee ‘hoge heren’, een huisarts en een hoogleraar, en die moesten toestemming geven voor het oprichten van een vereniging.’ Het verlangen te organiseren in een beroepsbond was een maatschappelijk streven (‘werkers, verenigt U’) in de periode rond 1875 en later. Vroedvrouwen hebben daarbij de behoefte aan een oudedagsvoorziening en ook een goede ongevallenverzekering ontbreekt. Dat bovenop het schamele salaris dat vroedvrouwen eind 1800 verdienen, maakt hun financiële positie zwak en kwetsbaar – velen waren tot halverwege de vorige eeuw nog grotendeels afhankelijk van hun echtgenoot (als zij die hadden). In 1898 wordt een Nationale Tentoonstelling voor Vrouwenarbeid gehouden, waarbij in eerste instantie de vroedvrouwen nog worden vergeten. Loes vertelt over de snelheid waarmee de vroedvrouwen zich vervolgens ‘verenigden’, wat laat zien dat de onderlinge contacten al veelvuldig waren. ‘Binnen een aantal maanden had elke provincie in Nederland een district. Samen vormden ze de eerste vroedvrouwenvereniging.’ En over het belang van het tijdschrift als naslagwerk: ‘Dan hoor je voor het eerst ook de vragen en woorden van vroedvrouwen. Die zijn daarvoor ongehoord. Terwijl ze natuurlijk altijd meningen hebben gehad, want ze worden in geschiedenisdocumenten vaak als ‘erg lastig’ beschreven. Maar die meningen zijn nooit opgeschreven. Tot het moment dat het tijdschrift er is.’
‘Middeleeuwse verloskunde is puur een vrouwenaangelegenheid: vrouwen baren, vroedvrouwen staan hen bij’
The toys are for the boys
Door de eeuwen heen is er dus niet altijd een even duidelijk beeld van de vroedvrouw, of in elk geval van haar mening, omdat zij simpelweg zelf niet aan het woord komt. Loes: ‘Toch is wel duidelijk uit de overlevering dat de vroedvrouw een hele degelijke sleutelpositie had, gevoed door haar populariteit. Zo weten we van Londense vroedvrouwen dat die bloeiende praktijken hadden, waar vrouwen zwangerschap na zwangerschap weer terugkeerden.’ Lange tijd, en zeker in de middeleeuwen, is verloskunde puur een vrouwenaangelegenheid: vrouwen baren, vroedvrouwen staan hen bij. Tot de wetenschappelijke revolutie daar verandering in brengt. Loes: ‘Op het moment dat er wetenschap in de verloskunde wordt ingebracht, in de periode dat de eerste tangen worden gebruikt, was de stelling: ‘the toys are for the boys’. Met andere woorden: ze gaven die vroedvrouw echt die tang niet in handen.’ Er kwam een splitsing in bevoegdheden, waarbij het devies was: ‘u mag wel verloskunde doen, maar alleen met uw handen’. Loes: ‘Voor het beroep is dat een zware tol geweest.’ Toch zijn we in Nederland, ten opzichte van andere Europese landen, redelijk ‘getolereerd’ door artsen, wat terug te zien is in de prominente positie van de thuisbevalling in onze cultuur. Een essentiële uitbreiding van het beroep, dat tot dan toe alleen baringsbegeleiding is, volgt als in 1927 professor K. De Snoo (1877-1949) – gynaecoloog/obstetricus – stelt dat er diverse onderzoeken bij zwangere vrouwen moeten worden verricht, waarmee bloeddruk-, gewichtsmetingen en urinecontroles vanaf de zevende maand aan de verloskundige taken worden toegevoegd. ‘Het vroedvrouwenbestand was blij deze uitbreiding van de prenatale zorg te mogen doen. De testen gaven een onderbouwing van de gezondheid van de zwangere vrouw. Zij deden dit overigens sinds het begin van de eeuw, maar werden er niet voor gehonoreerd’, legt Loes uit. ‘Er volgt nóg een enorme boost van de verloskundige zorg als er in de wet geformaliseerd wordt dat een gezonde zwangere vrouw volledig onder de zorg van de vroedvrouw valt’, benoemt Lidewijde. Het gaat om een conceptwet uit de jaren 30 die in 1941 – door de Duitsers – wordt vastgelegd en tot de primaatstelling van de vroedvrouwen beschikt. ‘De huisarts krijgt niet meer voor een ziekenfondspatiënt betaald en hij verdwijnt, mede daardoor, langzaam uit de verloskunde.’
‘In 1804 schrijft de overheid streng voor wat de vroedvrouw in haar verlostas stopt: ‘een grein opium’’
 Vrije vroedvrouwen
Vrije vroedvrouwen
Met meer bevoegdheden en een sterkere financiële positie vast op zak klinkt dan – gevoed door het feminisme – eind jaren 70 de stem van de verloskundigen luid en duidelijk. Niks geen strenge verloskundige met stijve knot: de moderne verloskundige schudt haar haren los. Ze wil zichzelf zijn en zich laten zien. Ze wil verticale baringen doen, de vrouw uit dat bed hebben. Ze heeft toch immers gestudeerd? Er mag op haar kennis vertrouwd en gebouwd worden. Deze ‘vrije vroedvrouwen’ worden aangevoerd door Werkgroep 78. Loes: ‘Ze kwamen uit het afstudeerjaar ’78 in Amsterdam. Ze hadden een soort revival gevoel en een sterke wil om een beter imago neer te zetten.’ Hun stem wordt omarmd door vrouwen die ‘baas in eigen buik’ willen zijn, die door de komst van anticonceptie seks en zwangerschap van elkaar kunnen loskoppelen en opstaan voor waar en hoe ze willen bevallen. Werkgroep 78 faciliteert mee aan de oprichting door de – toen nog – NOV van een kenniscentrum: de Catharina Schrader Stichting. Dit vanuit twee doelen: imagoverbetering en identiteitsversterking van de verloskundigen én een erfgoedarchief ter ondersteuning van de wetenschappelijke, verloskundige geschiedenis. Lidewijde: ‘Hier is de stem van professor Kloosterman (1915-2004) ook cruciaal. Het bewaken van de fysiologische bevalling, vanuit zijn overtuiging ‘het gaat vaak goed, ondanks ons ingrijpen’, en de daaropvolgende keuzes zijn van groot belang geweest voor de stabiele organisatie van de verloskunde.’

 Het heft volledig in hand
Het heft volledig in hand
Het is volgens Loes en Lidewijde een belangrijke les die de verloskundige geschiedenis ons leert: dat je aan een ongecompliceerde bevalling geen verbetering kunt brengen. Lidewijde: ‘We hebben ons wellicht te veel laten leiden door protocollen, richtlijnen en cijfers. Hoewel die belangrijk zijn en veel houvast en inzichten bieden, zijn we de vrouw een beetje vergeten.’ Je ziet het volgens haar terug in de opkomst van het geboorteplan en de zorgvraag buiten de richtlijnen. ‘Vrouwen willen en moeten veel meer gehoord worden.’ Goed informeren, uitleggen wat hun keuzes zijn, shared decision en continue begeleiding: het moet volgens Lidewijde de standaard zijn. Beide dames zien de toekomst hoopvol in – mits de fragmentatie tussen de eerste en tweede lijn en de vele overdrachten tijdens bevallingen verdwijnen en de positie van de klinisch verloskundige versterkt wordt. In 2065 is het werkelijkheid durft Loes te stellen: ‘Een universitair geschoolde verloskundige die volledig beheer over de verloskunde uitoefent, ofwel binnen een zelfstandig maatschap, ofwel in het ziekenhuis.’ Lidewijde vult aan: ‘Een naadloze aansluiting tussen medici en verloskundigen, die op bestuurlijk niveau gelijk zijn en op de werkvloer complementair. Mooier kan het niet.’ De tijd zal het leren.
Internationale verloskunde: strijden voor een stem
Tekst: VRHL Content en Creatie, 2023-3
Hoe is verloskunde eigenlijk begonnen? Hoe keken we 125 jaar geleden naar verloskundigen? Verschilt dat van andere landen? Op 13 september 2023 viert de KNOV 125 jaar vereniging van verloskundigen met een jubileum in Museumpark Archeon. Prof. dr. Marianne Nieuwenhuijze vertelt deze dag over de geschiedenis van de verloskunde en de verloskundige. Ook voor De Verloskundige blikt zij terug op het verloskundig verleden.
Politiek verloskundige
‘Er zijn allerlei soorten verloskundigen nodig. Ik ben geen verloskundige meer die kindjes ter wereld brengt, maar één die zich op het vlak van internationale politiek beweegt om wereldwijd de positie van verloskundigen te verbeteren.’ Ruim zes jaar leidde Franka Cadée de International Confederation of Midwives (ICM): een organisatie die beroepsverenigingen voor verloskundigen, zoals de KNOV, in meer dan honderdtwintig landen vertegenwoordigt. ‘Als ICM werken we met al deze verenigingen samen om op te komen voor vrouwenrechten door hen toegang te geven tot zorg door verloskundigen’, legt Franka uit. ‘Als voorzitter van ICM wilde ik vooral laten zien hoe belangrijk de rol van verloskundigen is. Ik heb het idee dat we daarin goede stappen hebben gemaakt: ik ben er trots op dat we als organisatie trotser zijn geworden! Toen ik bij ICM begon heerste er nog een beetje een calimerocomplex: mensen benadrukten te veel dat we het moeilijk hadden en niet serieus werden genomen. De directeur en ik hebben toen afgesproken: dat doen we niet meer. We gaan alleen nog maar uitstralen hoe belangrijk verloskundigen zijn en zeggen wat we vinden.’
Gender en andere heikele punten
In het formuleren van de standpunten van ICM lag meteen ook een grote uitdaging voor Franka. ‘Als je 142 verenigingen vertegenwoordigt, is het vrijwel onmogelijk dat alle verenigingen het altijd met onze standpunten eens zijn. Maar je moet keuzes maken. De laatste jaren hebben we bijvoorbeeld grote discussies gehad rondom gender. Als we het woord ‘vrouwen’ gebruiken, waar het gaat om baren, sluiten we mensen uit die zich niet als vrouw identificeren. Dus moeten we het dan nog wel over vrouwen hebben? Ik vind dat we alle groepen moeten includeren, iedereen doet ertoe. Het ICM-bestuur is afkomstig uit allerlei landen en culturen, en sommigen vonden dit echt een ‘rijke landenprobleem’. Uiteindelijk hebben we besloten het woord ‘women’ niet te vervangen door ‘people that give birth’, maar het te hebben over ‘women and gender diverse people’. Ook over abortus wordt verschillend gedacht. In steeds meer landen is het niet toegestaan, en sommige van onze leden zijn ertegen om religieuze redenen. Toch hebben we als ICM gezegd: wij hebben de ethische plicht om zorg te geven. We overtreden nergens de wet, maar zoeken wel overal de grenzen op om te zorgen dat vrouwen hun seksuele rechten kunnen gebruiken. Dat zijn moeilijke onderwerpen.’
Waardering
Volgens Franka is de manier waarop verloskundigen in verschillende landen worden behandeld tekenend voor de status van vrouwen in die maatschappij. ‘Helaas is dat beeld vaak niet rooskleurig. Dat komt vooral omdat de wereld seksistisch is. En dan heb ik het niet alleen over landen waar abortus is verboden, maar ook over Nederland. Er zijn hier nog steeds grote verschillen tussen de seksen: nog altijd worden vrouwen minder gewaardeerd en minder goed betaald. Ik denk dat dit een van de redenen is voor de lagere waardering voor het werk van verloskundigen, ten opzichte van gynaecologen. Gelukkig verschijnen er wel steeds meer onderzoeken over de impact van verloskunde in de maatschappij, waaruit blijkt hoe belangrijk de rol van de verloskundige is. Zo zien we dat verloskundigen ongeveer tachtig procent van de zorg voor zwangere vrouwen kunnen uitvoeren. Als een zwangere vrouw een goede vertrouwensband met een verloskundige kan ontwikkelen, is de kans veel groter dat er geen pijnbestrijding of medische ingreep nodig is.’
Medicalisering als epidemie
Juist de toename aan medische ingrepen rond de geboorte is volgens Franka een wereldwijd probleem. ‘De maatschappij is erop gericht om dingen te doen: vroeg inleiden, keizersneden, ruggenprikken. Daar zit ook een financiële prikkel achter: er wordt immers betaald op ingrepen. Een verloskundige die je ondersteunt en door de pijn heen leidt, past blijkbaar niet in dat plaatje. In Nederland mogen we trots zijn: wij zijn het enige land waar thuis bevallen nog zo veel voorkomt. Maar: zelfs hier wordt de verloskunde tegengewerkt, bijvoorbeeld door de pers die veel nadruk legt op baby- en moedersterfte. De media gaan echter vaak voorbij aan de stijgende morbiditeit door al die ingrepen: het toegenomen risico bij een tweede keizersnede en bijvoorbeeld postnatale depressie of andere complicaties. En dan weten we niet eens wat de langetermijngevolgen zijn van al die ingrepen die we op grote schaal uitvoeren. Gelukkig is hier de laatste vijf jaar steeds meer onderzoek naar, waaruit helaas blijkt dat het risico op negatieve gevolgen op lange termijn niet onderschat moet worden. Denk aan problemen met het immuunsysteem, of borstvoeding die slecht op gang komt na een keizersnede. Begin dit jaar bleek bovendien uit een onderzoek van Amsterdam UMC dat kinderen na een ingeleide bevalling een lagere citoscore halen. Medicalisering zie ik als epidemie, het is ongezond voor onze soort. Een belangrijk principe uit de medische ethiek is dat je geen handelingen verricht die schadelijk zijn voor de patiënt. Toch is het bij zwangerschap en geboorte blijkbaar niet altijd nodig geweest om eerst te bewijzen dat een ingreep geen schade veroorzaakt. Dat vind ik lastig te begrijpen. Schijnbaar hebben mensen veel bewijzen nodig om te geloven dat het goed is om een bevalling zo veel mogelijk volgens het normale proces te laten verlopen.’
‘Als er meer naar verloskundigen zou worden geluisterd zou dat leiden tot minder medische ingrepen, lagere prijzen én humanere zorg’
Een plek aan de tafel
Franka signaleert dat de belangrijke rol van de verloskundige stap voor stap steeds meer wordt herkend. ‘Op het laatste congres van ICM hebben wij bijna alleen maar hierover gesproken, maar in de rest van de wereld moet dit nog doordringen. Dat wil niet zeggen dat er in Nederland niet nog flinke stappen zijn te maken. Het medische systeem is bijvoorbeeld nog sterk hiërarchisch: in het ziekenhuis zijn verloskundigen ondervertegenwoordigd in het management. Maar je ziet wel dat de professionalisering van de verloskunde in opkomst is: zo hebben steeds meer verloskundigen een leidinggevende rol, zijn er PhD’s Verloskunde en is er een nieuwe master Verloskunde. Toch zijn er landen die hierin verder zijn. Zo heeft Zweden dit jaar een Chief Midwifery Officer aangenomen op het Ministerie van Volksgezondheid. Zij zien in dat je als de stem en de kennis van verloskunde een plaats wilt geven, je nu eenmaal een verloskundige aan tafel moet hebben. Iemand anders kan die rol niet vervullen. Het toevertrouwen van leidinggevende functies aan jonge verloskundigen
is daarom ook van groot belang. Ook in Nederland: het zou geweldig zijn als er meer naar verloskundigen wordt geluisterd. Ik denk namelijk dat dat zal leiden tot minder medische ingrepen, lagere prijzen én humanere zorg. We zijn nog niet zo ver, maar het is hoog tijd. Ik zei op het ICM-congres: als ‘de verloskundige’ een pil was, zou iedereen hem krijgen. Maar de verloskundige is geen pil, maar - 99 van de 100 keer - een vrouw, en vrouwen worden nu eenmaal minder gewaardeerd. Maar ik heb veel vertrouwen in de nieuwe generatie: ze hebben veel kunde en passie en zijn beter in het bewaken van hun werkprivébalans dan mijn generatie. De toekomst van de verloskunde is bij hen in goede handen. Het geeft me veel moed en hoop om dat te zien!’
‘Ik heb veel vertrouwen in de nieuwe generatie’
Als je schoot niet mag baren*
25 september 2023Columns en rubrieken,Verleden
Tekst: Marjolein Lansbergen, 2023-3

Als je schoot niet mag baren. En je buik niet mag dragen.
Als de maand het moeilijkst is. Op die enkele zwarte dagen.
11 november 1973 is het. Haar buik gegroeid en onmiskenbaar: haar eerste kind is op komst. Zo’n zesenhalve maand is ze, in het ziekenhuis opgenomen met bloedverlies. De dagen duren lang, maar het contact met de andere vrouwen op de zaal verzacht het wachten wat. Uit het niets komt een plons vocht. De verpleegkundige is stellig: ‘Dat zal wel zweet zijn’. Dan zakt ze bijna weg. Ze wordt naar de OK geracet en krijgt hierna niet veel meer mee. Als ze wakker wordt is haar buik leeg. Net als de wieg. Het kind? ‘Overleden’.
En verder? Niets. Hoe ziet het eruit, waar gaat het naartoe? Wat gebeurt er nu? Er wordt niets verteld. Haar man wordt pas uren later gebeld en mag niet komen: het is autoloze zondag. Verdwaasd en leeg gaan ze na een paar dagen naar huis. Geen afscheid, geen nagesprek, geen begeleiding… Niets. Niet van zorgverleners, niet van familie. Nog geen twee maanden later staat ze klaar als kraamhulp, bij een van haar schoonzussen.
Als je stem niet mag troosten. En je hand niet mag strelen.
Als er een moeder is geboren. Maar het leven zich niet laat delen.
‘Ach, je bent nog jong’, maar een nieuwe zwangerschap blijft uit. Wel wordt ze minstens dertig keer tante. Waaronder van mij. En nooit vraagt iemand hoe dit voor haar is.
Als de maanden jaren worden. En je hoop zachtjes verdwijnt.
Als het leven niet maakbaar is. Of zo simpel als het schijnt.
Als ik ervaringen vanuit het werk met haar deel, vertelt mijn tante me, in stapjes, haar verhaal. Ze hoort hoe anders nu wordt omgegaan met sterfte en verlies. Dat had ik haar ook zo -gegund. En ik verwonder me, hoe was het voor onze voorgangers om zo te werken? Was dit toen normaal? En wat vinden we over vijftig jaar verwonderlijk als we terugblikken op nu?
Als je rug toch zo sterk blijkt. Je schouders breder dan verwacht.
Wens ik dat in dit stómme leven. De zon voor eeuwig naar je lacht.
De wens om ouders te zijn kwam voor mijn tante en oom nooit uit. Ondanks dit pijnlijke besef en de tweede verdrietige ronde toen zussen en broers grootouders werden hebben ze er samen iets van gemaakt. Tachtigers zijn ze nu en als we bellen hoor ik steevast: ‘We hebben het zo goed samen, we zijn zó gelukkig.’ Ze zijn open over wat ze hebben -meegemaakt en dat heeft mij veel geleerd. Ook het besef hoe enorm de maatschappij, nog steeds, is ingericht op het krijgen van (klein)kinderen. Toen in 2022 de Basisregistratie Personen van vroeger overleden kinderen mogelijk werd, besloten mijn tante en oom dit niet te doen. Voor hen voegde het niets toe. ‘Maar de herinnering is er altijd. In ons hoofd en in ons hart.’ Toen, nu en in de toekomst.
*De schuingedrukte tekst is een gedicht van Lentezoet