Gezicht achter KNOV: Job Paulus
Tekst: Manon Louwers, 2021-2
Hij studeerde Recht en Bestuurskunde, kwam bij de rijksoverheid terecht, werkte tot vorig jaar bij de NZa en vroeg zich op een bepaald moment af: hoe kan ik meer van betekenis zijn voor diegenen, die het werk doen in de zorg? Dat was het moment dat hij solliciteerde bij de KNOV. Samen met zijn collega’s maakt hij zich sterk voor een eerlijke bekostiging voor verloskundigen.
Na mijn studie Bestuurskunde werd ik rijkstrainee bij Economische Zaken. Maar mijn vriendin – nu vrouw – had mij aangestoken met het ‘zorgvirus’. Ze studeerde geneeskunde en het zorglandschap trok ook mij aan. Vandaar dat ik vrij snel bij VWS terechtkwam. De laatste jaren werkte ik als adviseur van minister Schippers. Ik schreef onder meer mee aan haar programma ‘Kwaliteit loont’. In die tijd leerde ik dat als je betaalt voor kwaliteit, dat op termijn loont voor iedereen. Het belonen van kwaliteit is tot de dag van vandaag het uitgangspunt in mijn werkzame leven gebleven.’
Ertoe doen
‘Drie jaar later had ik een dochter gekregen en zocht ik een baan waarbij ik meer controle over mijn eigen agenda kon hebben. Ik werd strategisch adviseur bij de NZa. Een mooie baan, waar ik met name adviseerde over de grote lijnen; over strategie en visievorming van de autoriteit. Ook weer een interessante tijd, maar na drie jaar was het mooi geweest. Door de coronacrisis realiseerde ik me steeds meer dat het in de praktijk gebeurde. Daar waar de zorg wordt geleverd en mensen worden geholpen. Natuurlijk zou ik geen zorgverlener worden, ik had een ander pad gekozen. Maar ik kon met mijn achtergrond wel iets meer voor zorgverleners betekenen.’
De plek voor verandering
‘Het mooie van de verloskundige zorg is dat verloskundigen zich zowel in de eerste, als in de tweede lijn bevinden. Ze zit overal in de geboortezorg. Vrijwel iedereen ziet een verloskundige op een belangrijk moment in het leven. Het liefst een bekend gezicht dicht bij huis, in de wijk. Als dat niet kan, dan – ten dele – in het ziekenhuis. Dat vergt een sterke, goed georganiseerde eerste lijn, en een sterke positie van de verloskundigen in de tweede lijn.
Bovendien is de zwangerschap het uitgelezen moment voor leefstijlinterventies; een van de grote thema’s in de zorg. Een mooie metafoor vind ik het verhaal van een campagne waarbij men mensen probeerde te motiveren om de auto te laten staan. Dat lukte niet. Totdat in de buurt wegwerkzaamheden plaatsvonden; een trigger die het lastiger maakte om de snelweg te bereiken. Tegelijkertijd vond een interventie plaats om mensen aan te sporen het openbaar vervoer te gebruiken. Dat was het moment dat voor de lange termijn een verandering plaatsvond; men liet de auto staan. Zo is het ook met stoppen met roken of andere leefstijlverbeteringen; zwangerschap kan de trigger zijn om op lange termijn gezondheidsdoelen te bereiken.’
Pittig
‘Ik ben verantwoordelijk voor contractering en bekostiging. Eerlijkheid gebiedt te zeggen dat dat de afgelopen maanden best pittig was en soms nog is. Als we het hebben over integrale bekostiging – onderdeel van mijn portefeuille – dan stapte ik op een rijdende trein, waar ook iedereen iets van vond. Er was ontzettend veel verdeeldheid tussen brancheorganisaties, tussen leden en tussen experts. Die trein hebben we even stilgezet, zodat we een heldere visie konden vormen en met elkaar de knoop konden ontwarren. We pleiten voor een bekostiging die de kwaliteit vooropstelt, invulling geeft aan thema’s als preventie, continuïteit van zorgverlener en juiste zorg op de juiste plek. De bekostiging en organisatie zijn dienend hieraan en ondersteunen deze ontwikkeling. De komende maanden gaan we deze visie verder uitwerken samen met onze leden. Leden kunnen zich hiervoor nog opgeven via helpdesk@knov.nl.
Verschillen benutten
‘Als ik met verloskundigen spreek, hebben ze allemaal vergelijkbare ambities. De beste zorg voor de zwangere vrouw. Ze willen meer of juist andere zorg leveren. Invulling geven aan betere preventie. Inzetten van nieuwe technologie. Op kwaliteit weten verloskundigen elkaar te vinden. Dat doen wij als enige beroepsgroep in allerlei verschillende organisatievormen; in een ziekenhuis, eerstelijnspraktijk of IGO. Deze verschillen zijn de afgelopen tijd uitvergroot. Maar het is niet nodig dat dat ons verdeelt. We zouden er juist trots op moeten zijn. Want juist die verschillen zorgen ook voor keuzevrijheid van de zwangere vrouw. Er is immers geen keuzevrijheid als we allemaal hetzelfde zouden zijn. Je kan ook niets van elkaar leren als -iedereen hetzelfde doet. Maar die kracht is de -afgelopen jaren onvoldoende gebruikt: zonde! Want er gebeuren mooie dingen, ongeacht in welke organisatievorm er gewerkt wordt of welke bekostiging wordt gebruikt. Juist omdat een verloskundige, al dan niet samen met anderen, haar nek uitsteekt en de zorg wil verbeteren. Als ik dan toch de aandacht heb, zou ik graag een oproep willen doen om dat -gezamenlijke belang en die mooie verschillen beter te benutten.’

Netflix-tips van Job
Job kijkt graag naar alles waar een competitie-element in zit. ‘Van ritmische gymnastiek tot schaatsen en van American football tot Nederlands voetbal.’ Ook kan hij – als de kinderen op bed liggen – -avonden lang ‘Netflixen’. Zijn top drie Netflix-series op een rij:
- Breaking Bad
- Mindhunter
- Scrubs (op Disney+)
JZOJP voor Zuid-Afrika
15 juni 2021Columns en rubrieken,Thema: De juiste zorg op de juiste plek
Tekst: Else Vooijs, 2021-2
Ter voorbereiding op het schrijven van deze column, las ik ‘Rapport Taskforce De juiste zorg op de juiste plek’ (zie QR-code, red.). Het document start met een inleidende casus van een slechtziende vrouw met diabetes.
Ze vertelt over de zorg die zij nodig heeft vanuit verschillende disciplines. Ik denk aan alle vrouwen met zwangerschapsdiabetes bij ons in de kliniek. Zij hebben – in tegenstelling tot deze Nederlandse vrouw – geen eigen bloedsuikermeter. Na de diagnose van diabetes gravidarum, wat overigens veelal wordt gemist door de lage capaciteit, krijgen vrouwen medicatie en een consult met een -diëtiste. In de kliniek komen de vrouwen voor reguliere check-ups. De bloedsuiker wordt bepaald en er wordt een zo goed mogelijk beeld gevormd van eet- en drinkgewoontes. Meer zorg is er niet. Wellicht nog eens een consult in het ziekenhuis, waar overigens niet eens een gynaecoloog aanwezig is. Is dit de juiste zorg? Op de juiste plek

Kan ik het Zuid-Afrikaanse systeem eigenlijk wel vergelijken met het Nederlandse? Tuurlijk niet. Het is complex. Zo anders. De populatie, gewoontes, cultuur. En het zorgsysteem. Als ik hierover spreek met mijn collega’s, allemaal nurse-midwives, vertellen ze over de grote verschuiving van zorg van dokters naar nurses zo’n tien jaar geleden. Door het grote tekort aan zorgprofessionals heeft de Zuid-Afrikaanse regering ingezet op het maximaal inzetten van nurses (en midwives). Ze kregen een aanvullende opleiding Primary Health Care aangeboden. De klinieken in Zuid-Afrika, die gezien kunnen worden als grote ‘inloop huisartsenpraktijken’, worden nu gerund door nurses. Allen hebben ze een apotheek aan medicatie en diagnostische tests tot hun beschikking; dat doen ze allemaal zelf. Soms houdt een dokter een spreekuur, maar vaak is deze luxe er niet. Er bestaat een verwijssysteem naar ziekenhuizen, maar door tekorten daar bieden klinieken zoveel mogelijk zelf zorg. Ik heb bewondering voor mijn collega’s. Voor hoeveel kennis zij hebben en de verantwoordelijkheid die ze nemen. Om vrouwen, zwangeren, baby’s en jonge kinderen de best mogelijke zorg te geven. En ik moet eerlijk zijn: dit systeem werkt voor Zuid-Afrika.
Of dit de juiste zorg is? Met mijn Nederlandse bril op zeker niet altijd. Maar het lijkt ondanks alle uitdagingen voor Zuid-Afrika de juiste zorg op de juiste plek. Als Nederlandse verloskundige groei en leer ik hier enorm veel en ik denk dat wij ook in het Nederlandse verloskundige systeem meer taken naar ons toe kunnen trekken. We kunnen zoveel meer dan we soms denken of waar we – pijnlijk genoeg – erkenning voor krijgen.
Capaciteitsproblemen: wat kunnen wij doen?
15 juni 2021Thema: De juiste zorg op de juiste plek
Tekst: Aafke Jochems , 2021-2

Vijf verloskundigen besloten te onderzoeken wat verloskundigen zélf aan de capaciteitsproblematiek in ziekenhuizen kunnen doen. Hoe zij het verwijzingspercentage naar het ziekenhuis kunnen laten dalen. Hun werkgroep Samen zorgen Eerste lijn bevroeg verloskundigen in de eerste en tweede lijn, verpleegkundigen, gynaecologen en artsen in opleiding. Hoewel het onderzoek nog niet is afgerond, deelt werkgroeplid en verloskundige Miriam van der Weijden graag de eerste bevindingen.
Miriam van der Weijden van Verloskundigenpraktijk De Vallei werkt in een landelijk gebied waar behoorlijk meer thuis-bevallingen zijn dan gemiddeld in Nederland. De bewoners hebben een nuchtere inslag, is Miriams verklaring, bovendien is de aanrijtijd naar ziekenhuizen vrij lang. Als Miriam toch wil doorsturen, stuit ze regelmatig op de capaciteitsproblematiek: ‘Er is dan geen plek door bedden- of personeelstekort. Niet alleen voor een poliklinische partus, maar ook bij meconiumhoudend vruchtwater, niet vorderende ontsluiting of zelfs niet vorderende uitdrijving. Heel vervelend als je er niet op kunt rekenen dat je terechtkunt als er echt problemen zijn.’ Miriam heeft in haar regio te maken met vier verschillende ziekenhuizen die elk een eigen protocol en eigen personeel hebben. Laatst hadden zelfs deze vier ziekenhuizen geen plek. Ze moest uitwijken naar een ziekenhuis buiten haar regio, dat ze niet kende.
Positieve bijdrage aan oplossing
Begin 2020 haakte Miriam vanuit de regio Amersfoort aan bij de werkgroep Samen zorgen Eerste lijn van verloskundigen Margot van Dijk, Carine Greven, Charmian Reniers en Martine Wassenaar in de regio Utrecht. Deze werkgroep was opgericht om te onderzoeken wat verloskundigen in de eerste lijn zélf aan het capaciteitsprobleem kunnen doen. In 2019 had het Regionaal Overleg Acute Zorgketen (ROAZ) al een rapport geschreven over dit capaciteitsprobleem, maar daaraan was nog geen vervolg gegeven. ‘Plat gezegd: verloskundigen zijn onderdeel van het probleem’, zegt Miriam. ‘Als je last hebt van een probleem, dan is het goed hand in eigen boezem te steken en te kijken hoe je het probleem, dat je zelf mede creëert, kunt verkleinen. We wilden onderzoeken hoe wij een positieve bijdrage kunnen leveren aan de oplossing. In de race om de laagste baby-sterfte wordt er verregaand gemedicaliseerd, meestal onderbouwd, regelmatig matig onderbouwd. Hoe kunnen wij het verwijzingspercentage laten dalen zonder de baby-sterfte uit het oog te verliezen? Praten over je verwijspercentage is een gevoelig onderwerp, want het zegt ook iets over jouw zorg. Het is niet leuk als je slechter scoort dan andere praktijken. Maar het doel van deze werkgroep is niet om elkaar te beoordelen op goed of fout. Doel is om bewustwording te creëren voor de manier van verwijzen en om te inventariseren wat nodig is om die verwijzingen te laten dalen.’
‘PLAT GEZEGD: VERLOSKUNDIGEN ZIJN ONDERDEEL VAN HET PROBLEEM’
Vijf meest genoemde punten
De KNOV heeft de werkgroep Samen zorgen Eerste lijn ondersteund bij het meedenken over de grote lijnen, de te nemen stappen, de vraagstelling en de middelen die nodig zijn. Uitwerking, verslaglegging en organisatie beheert de werkgroep zelf. ‘We analyseerden eerst de Perined-cijfers van de verschillende VSV’s. We keken naar zaken als verwijs-percentages, overdrachten, durante partu, hoeveel inleidingen er zijn, plek van baring enzovoorts. Dit leidde tot een dik document vol grafieken en tabellen. Als werkgroep -konden we bedenken wat er verbeterd moest worden, maar hoe pak je zoiets aan en hoe krijg je een regio met individuele zorgverleners hierin mee, met allemaal hun eigen situatie, ervaring en visie?’
De werkgroep besloot alle verloskundigen in de eerste lijn in de twee regio's (Utrecht en Amersfoort), in totaal zo’n 220, een enquête toe te sturen. 126 enquêtes kwamen terug. Daaruit distilleerde de werkgroep deze meest genoemde punten die invloed hebben op verwijsgedrag en capaciteit:
- Counseling van je cliënt over plek van bevallen: thuis, poliklinisch of geboortehuis.
- Bewustwording van ‘defensief’ handelen: je belt sneller het ziekenhuis voor een plek, omdat je weet van het capaciteitsprobleem.
- Samenwerking met de tweede lijn: verloop en minder vaste teams bij ziekenhuizen, waardoor je elkaar niet meer (goed) kent, ook omdat je met meerdere ziekenhuizen werkt.
- Belangrijkste redenen van verwijzen: niet vorderende ontsluiting en pijnstilling.
- Kennis over cijfers: je kunt betere afwegingen maken, als je kennis hebt van werkelijke risico’s; de onderbouwing van een protocol.
De volgende stap was de organisatie van een focusgroep. Elf verloskundigen en twee doula’s gingen via Zoom de diepte in. De vijf meest genoemde punten kwamen uitvoerig aan bod.
Neutrale counseling
‘Als je neutraal counselt op basis van cijfers’, licht Miriam toe, ‘dan vertel je dat de kans dat je zonder ingrepen bevalt kleiner is voor de groep vrouwen die kiest voor een thuisbevalling. Als je eigen voorkeur als verloskundige PK is, dan kan dat invloed hebben op hoe je counselt. Vrouwen die vertrouwen hebben in hun lijf en goed voorbereid zijn, hebben een grotere kans om zonder interventies te bevallen. Hoe dragen we hier als verloskundigen aan bij? Wij denken dat ondersteunende tools zoals populatiekaarten en diagrammen, zoals die nu ook al bestaan, kunnen bijdragen aan een vermindering van de verwijzingen.’
Bij de samenwerking met de tweede lijn kwam aan de orde hoe er bewustzijn gecreëerd kan worden bij die tweede lijn over sneller defensief handelen als je elkaar niet kent. Bijvoorbeeld door samen trainingen te volgen, zodat je elkaars werkwijze meemaakt en elkaar leert kennen.
Inmiddels heeft de tweede lijn ook een enquête gehad. Dat had bij enkele praktijken wat voeten in aarde, want als eerste lijn stel je je kwetsbaar op als je vraagt naar hoe de ander aankijkt tegen je manier van werken en verwijzen. Verpleegkundigen, verloskundigen in de tweede lijn, gynaecologen en artsen in opleiding hebben de enquête ingevuld. Er volgt nog een focusgroep met de tweede lijn.
Meewerken aan oplossing
Voor conclusies is het te vroeg. Miriam hoopt in een later stadium die te kunnen delen. Ze kan wel aangeven waar verloskundigen in de eerste lijn behoefte aan hebben. Te denken valt aan ondersteuningsmateriaal bij counseling om de keuze voor de thuisbevalling beter uit te kunnen dragen. Verder is er behoefte aan meer intervisie met de blik op eigen handelen en aan kennisdeling en vergroting: factsheets, hoe bevorder je fysiologie, wat zijn actuele cijfers en onderbouwing van de risico-inschatting. Plus de al eerder genoemde verbetering van de samenwerking met de tweede lijn. ‘Het capaciteitsprobleem is onderdeel van het grotere probleem van medicalisering an sich’, stelt Miriam. ‘We moeten als verloskundigen hierover blijven nadenken en hand in eigen boezem steken. Bij praktijken in onze regio’s zien we een grote bereidheid om mee te werken aan een oplossing. We hopen dat als ons onderzoek is afgerond, we daarmee andere regio’s inspireren om ook na te denken over hun aandeel in de capaciteitsproblematiek.’
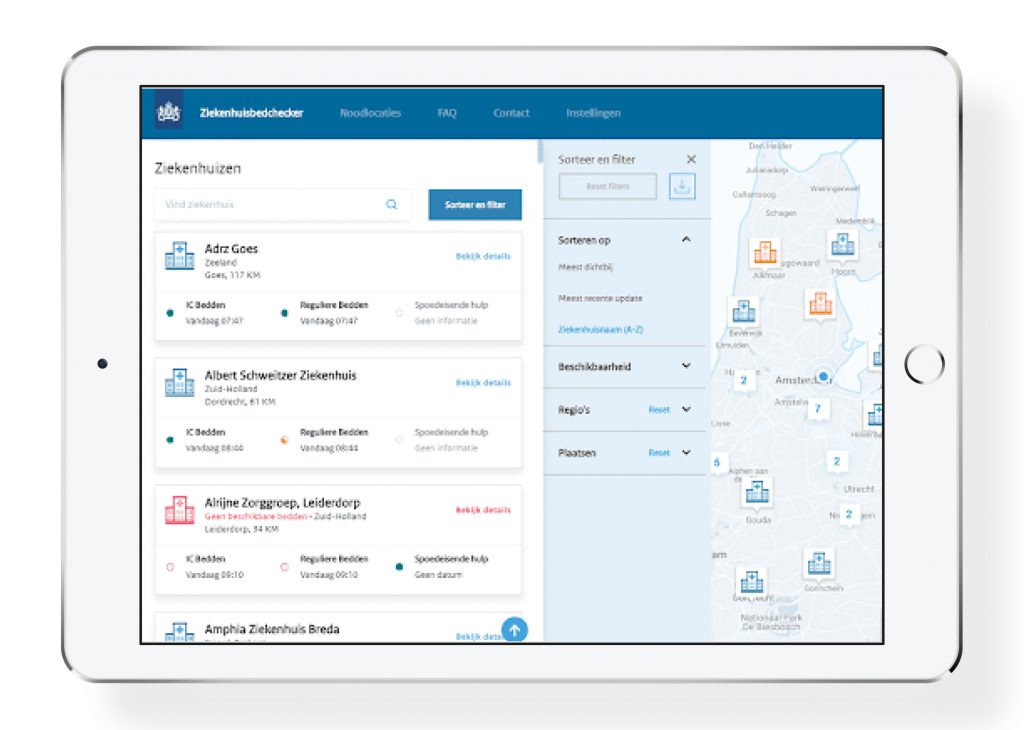 Apps die ziekenhuiscapaciteit weergeven
Apps die ziekenhuiscapaciteit weergeven
Diverse apps spelen in op de capaciteitsproblematiek van verloskunde-afdelingen in ziekenhuizen. Ziekenhuisbedchecker (landelijk) en PLEK (regio Utrecht) laten verloskundigen in de eerste lijn zien of er ‘plek’ is in hun ziekenhuis. Dat gebeurt door een koppeling met acuutzorgportaal.nl, waar ‘stops’ kunnen worden ingevoerd. Aan de hand van groene (wel plek) of rode bolletjes (geen plek) die in de app worden weergegeven, kunnen verloskundigen snel zien waar wel en geen plek is. Het voordeel: verloskundigen kunnen gericht naar de afdeling bellen om een afspraak te maken. Hoe goed apps als Ziekenhuisbedchecker en PLEK werken, is afhankelijk van het ziekenhuis. Bob Radder, Senior Programma Manager Innovatie en ICT bij de KNOV, legt uit: ‘Iemand moet verantwoordelijk zijn voor de invoer in acuutzorgportaal.nl. Gebeurt dat niet, dan is de app niet actueel en dus niet effectief.’ Bob inventariseert in hoeverre behoefte is aan deze apps. Heb jij behoefte aan zo’n app? Of heb je ideeën of suggesties met betrekking tot dit onderwerp? Laat het Bob weten door hem te mailen: bradder@knov.nl.
Dispuut: ‘meer taken kunnen naar de eerste lijn’
15 juni 2021Thema: De juiste zorg op de juiste plek
Tekst: Suzanne Thompson en Manon Louwers, 2021-2
Het maakt zorg goedkoper, kan (een deel van) de oplossing zijn van de capaciteitsproblematiek in ziekenhuizen en als je de juiste afwegingen maakt, draagt het bij aan het leveren van de juiste zorg op de juiste plek. Maar makkelijk is substitutie van zorg niet. Met de stelling ‘meer taken kunnen naar de eerste lijn’ zijn Louisa Hoogmoed, Monique Klerkx en Elise Neppelenbroek het roerend eens. Maar over hoe dat er in de praktijk uitziet en wat ervoor nodig is, verschillen de meningen.
De drie verloskundigen hebben allen ervaring met het verschuiven van taken naar de eerste lijn. Monique als Directeur Zorg Verloskunde van de IGO Annature in de regio Breda, waar onderzoeken worden opgezet met betrekking tot diabetes en Relivopan in de eerste lijn. Louisa (VSV Zaanstreek-Waterland) heeft al goede ervaringen met diabetespatiënten langer in de eerste lijn houden en doet daarnaast onderzoek naar Baringsbegeleiding bij Milde Medische Indicatie door de eerste lijn (BAMI). Elise is onder meer betrokken bij het experiment waarbij Antenataal CTG voor drie indicaties in drie regio’s deels naar de eerste lijn is verplaatst. Een mooie samenstelling van verloskundigen die weten wat bij substitutie komt kijken.
'VERLOSKUNDIGEN ZOUDEN VRIJE TIJD OOK ÉCHT ALS VRIJE TIJD MOETEN ZIJN; HOE VAAK PLAN JE JE OCHTENDEN NIET VOL OMDAT JE PAS OM DRIE UUR BEGINT?'

Beleving versus veiligheid
Louisa: ‘De kracht van eerstelijnsverloskundigen is onder meer dat zij sterk gericht zijn op de beleving van de cliënt en op wat zij fijn vindt. De tweede lijn is – soms te erg – gericht op veiligheid. Samen vormen zij een mooie combinatie en houden ze elkaar in evenwicht. Binnen BAMI werken we ook echt sámen met de eerstelijns-verloskundige. Zij begeleidt de baring onder supervisie van de tweede lijn. Daar was oorspronkelijk een juridische reden voor, maar nu we drie jaar onderweg zijn merken we ook dat die intensieve samenwerking heel goed is om in deze gevallen de juiste zorg te kunnen leveren. Het zorgt voor continuïteit van zorgverlener, want de eerstelijnsverloskundige is er continu bij. Maar het zorgt ook voor de veiligheid die een vrouw met zo’n milde medische indicatie nodig heeft.’
Elise: ‘Ik deel die visie. Het is heel belangrijk om samen op te trekken. Ook bij het opstarten van zo’n nieuw zorgpad. Wij werken sinds kort bijvoorbeeld met CTG, we begeleiden zelf de baringen van vrouwen met GBS en we zijn bezig met het zorgpad ‘baby ziet geel @home’, oftewel de behandelingen van pasgeborenen met hyperbilirubinemie, met fototherapie thuis. Het ziekenhuis levert die zorg al jaren. Van die ervaring kan de eerste lijn leren. Als je samen besluit dat de zorg verschuift, dan moet je die ook op een goede manier overdragen en daarin samen optrekken.’
Louisa: ‘Andersom net zo; de eerste lijn kan ons opleiden in de fysiologische benadering van baringen.’
Belang van begrip
Louisa: ‘Toen ik de projectgroep voor BAMI oprichtte, heb ik bewust minder enthousiaste collega’s benaderd.
Ik verwachtte dat als ik hen in de projectgroep meekreeg, ik het project later makkelijker zou kunnen uitrollen.
Dat was ook zo. In de projectgroep zat ik samen met twee gynaecologen en twee eerstelijnsverloskundigen. En zodra de gynaecoloog die BAMI eigenlijk niet zag zitten overstag was, was het heel makkelijk om argumenten
te vinden voor het hele VSV. Communicatie is daarbij ontzettend belangrijk. We hebben eerst iedereen kennis laten maken met het onderwerp en hen een training gegeven. Vervolgens hebben we vertrouwen gecreëerd. We hebben gezamenlijk protocollen opgesteld en zijn, zoals jij ook zegt Elise, echt samen met elkaar opgetrokken om het tot een succes te brengen. Je kan niet vanuit één organisatie besluiten om taken te verschuiven en ze over de schutting gooien. Dat móét je samen doen.’
Elise: ‘Vertrouwen komt met de jaren, naarmate je meer met elkaar samenwerkt en vaker samen in projecten optrekt. En dit is ook een belangrijke: vaak weet je van elkaar niet exact wat de ander doet en met welke uitdagingen de ander te maken heeft. Zo zitten wij in een ‘Waardegedreven Zorg MT’ met onder meer een gynaecoloog, een neonatoloog, een kinderarts, een tweedelijnsverloskundige, het management en ik. Ik weet niet of jullie de neonatoloog vaak spreken? Ik in elk geval niet, totdat ik in dat MT terechtkwam. En hoe beter we elkaar leren kennen, hoe beter we elkaars perspectief snappen. Want die neonatoloog ziet vooral de ernstig zieke kinderen, die wij maar zelden zien. En andersom ziet de neonatoloog zelden alle gezonde kinderen die wij aanpakken. Geen wonder dat we verschillend naar de geboortezorg kijken. Door met elkaar te praten, verbreden we elkaars pers-pectief. Er ontstaat meer waardering voor elkaars zorg. Dat zorgt ervoor dat je op termijn met vertrouwen taken uit handen geeft en aan elkaar overdraagt.’
Sedatieverzoeken en GBS naar eerste lijn
Monique: ‘Aparte eilandjes hebben werkt niet bij de substitutie van geboortezorg. Samenwerking tussen de echelons is enorm belangrijk. Dat betekent niet dat je het altijd met elkaar eens moet zijn, maar juist dat je elkaar waardevolle feedback kan geven en kritische vragen kan stellen. En ook andersom; dat je die kan ontvangen en beantwoorden. Daar hoort ook een stukje mentale souplesse bij. Dat als je collega in de tweede lijn iets doet wat jij anders zou aanpakken, je dat ook kan loslaten en later kan bespreken. Zeg Louisa, welke indicaties zijn eigenlijk naar de eerste lijn gegaan als onderdeel van BAMI?’
Louisa: ‘Onder milde medische indicaties vallen in dit geval meconiumhoudend vruchtwater, langdurig gebroken vliezen, sedatieverzoeken, dysmatuur in anamnese die bij 32 weken een normale groeiecho liet zien en een randprematuur van 36 en 37 weken. Voor alle indicaties geldt: mits spontaan in partu. Eerder zijn al andere indicaties naar de eerste lijn gegaan, waaronder GBS.’
Elise: ‘Mooi, de eerste lijn doet veel bij jullie. GBS blijft bij ons nu ook in de eerste lijn. De vrouw gaat alleen voor het voorschrijven van het antibioticum naar het ziekenhuis. Bij de baring krijgt de vrouw geen CTG en de verloskundige prikt het infuus. De verpleegkundige hangt het antibioticum aan het infuus en de eerstelijnsverloskundige begeleidt de baring. Pas als zich een tweede medische indicatie voordoet, wordt ze overgedragen naar het ziekenhuis.’
Monique: ‘Bij ons precies hetzelfde. Nu onderzoeken we wat het oplevert om vrouwen met zwangerschapsdiabetes in de eerste lijn te houden. Zolang zij geen insuline gebruiken, blijven ze in de eerste lijn. Hoe zijn jouw ervaringen met eerstelijnsverloskundigen die baringen afmaken onder supervisie van een klinisch verloskundige?’
Louisa: ‘Vooral positief. Maar wat ze zeggen over vertrouwen dat te voet komt en te paard gaat, heb ik ervaren. Een arts was het niet eens met het beleid van de eerstelijnsverloskundige. Ook hier is communicatie weer zó belangrijk. Want vaak gaat het niet over wát er gezegd wordt, maar de manier waarop. Uit het kwalitatief onderzoek dat ik nu uitwerk blijkt dat zo’n 85 procent van de eerstelijnsverloskundigen tevreden is over de ‘BAMI-baringen’ en dat patiënten positief reageren. Wat ik zélf heel prettig vind is dat we nu ook werken met debriefings. We bespreken na zo’n baring eerst wat feitelijk gebeurde en daarna hoe iedereen dat heeft ervaren. Wat was de reden dat jij dat deed? En waarom vond je bijvoorbeeld dat we nu toch moesten bijstimuleren? Daar leren we beide – de eerste en tweede lijn – heel veel van.’
‘BELEVING VERSUS VEILIGHEID; WE HOUDEN ELKAAR IN EVENWICHT'

Op consult bij de tweede lijn
Monique: ‘Er bestaan grote verschillen tussen regio’s in wat zij zien als de juiste zorg op de juiste plek. Dat heeft onder meer te maken met de visie van de gynaecologenmaatschap. In de ene regio ziet de gynaecoloog zichzelf als consultant, die alleen meekijkt als daarnaar gevraagd wordt. Maar er zijn ook regio’s waar een zwangere vrouw standaard bij dertig weken naar een gynaecoloog gaat, zelfs als zij al drie keer fysiologisch is bevallen. Als we het hebben over de zorg betaalbaar maken, lijkt dat niet de oplossing.’
Louisa: ‘Wij doen dat ook, met name voor primi’s. Puur om kennis te maken met de tweede lijn, omdat 65 procent van de primi’s een medische indicatie krijgt. Dan is het heel fijn dat ze ook een goed beeld hebben van de tweede lijn. Vanuit de DBC levert dat niet heel veel op, overigens.’
Monique: ‘Maar waarom zou je dat doen? Want de vrouw maakt kennis met gynaecoloog A, maar op het moment dat ze gaat bevallen heeft gynaecoloog A vast geen dienst.’
Louisa: ‘Het doel is om de verwachtingen en wensen van de patiënt te bespreken, omdat we merken dat zwangere vrouwen vaak een eenzijdige verwachting van hun bevalling hebben. Ze willen bevallen in de eerste lijn en zijn bang dat als dat niet kan, het hele bevalplan niet meer door kan gaan. In het gesprek bij ons – dat overigens meestal door een klinisch verloskundige wordt gevoerd – nemen we het bevalplan rustig door en geven we aan waarom onderdelen van het bevalplan in de tweede lijn mogelijk wél door kunnen gaan. En we leggen uit waarom de tweede lijn doet wat ze doet. Dat creëert begrip. De eerste lijn zou dat gesprek ook aan kunnen gaan. Overigens gebeurt het ook andersom; vrouwen in de tweede lijn gaan na dertig weken naar de eerste lijn om kennis te maken. Eerstelijnsverloskundigen zien ze vaak aan het kraambed. Maar een reden is ook dat de eerste lijn meer fysiologische informatie kan geven.’
Elise: ‘Ik snap het principe; verwachtingsmanagement aan de voorkant om zo een realistisch beeld te scheppen. Maar als we het hebben over continuïteit van zorgverlener, is een standaard consult bij de tweede lijn mijns inziens niet de oplossing. Die voorlichtingstaak is weggelegd voor de eerste lijn en ik heb het idee dat wij dat ook goed doen. Het is daarnaast een kwestie van de drempel verlagen. Ik heb het met mijn cliënten niet over ‘de gynaecoloog’ en ‘de klinisch verloskundige’, maar over ‘onze collega’s in het ziekenhuis’.’
Monique: ‘De drempel verlagen en de kennis vergroten inderdaad; voorlichting over de tweede lijn is heel belangrijk. Zo hebben wij een folder gemaakt waarop je alle zorgverleners ziet die vrouwen kunnen tegenkomen als ze verwezen worden. Zo breng je de tweede lijn wat dichterbij. Ook als nog geen sprake is van een medische indicatie.’
‘ZET ZORGVERLENERS IN OP DE TOPPEN VAN HUN KUNNEN'

Bekostiging
Elise: ‘Hoe zien jullie de bekostiging? Het helpt als je ook een gezamenlijk financieel belang hebt, zodat je de besparing die substitutie oplevert samen kunt inzetten.’
Monique: ‘In onze IGO werken we met een bundelbekostiging. Dan is het belangrijk om te kijken wie het werk doet, vooral in ons beroep. Want waar een gynaecoloog ook betaald wordt voor andere – niet-geboortezorg gerelateerde – zorggebieden, kunnen wij geld niet uit andere inkomsten halen. Dus als wij er diabetespatiënten bij krijgen en lachgas aanbieden, moeten daar ook tarieven voor berekend worden. Tarieven die er nu zijn, zijn gebaseerd op gemiddelden. Maar die gemiddelden kloppen niet meer als je deze extra begeleiding erbij krijgt.’
Louisa: ‘Maar van 2007 tot 2018 waren er veel meer overdrachten durante partu naar de tweede lijn, waardoor
de eerste lijn een lagere caseload had. Nu schuift dat weer langzaam terug. De bekostiging is destijds niet veranderd, kunnen we de bekostiging dan nu niet ook hetzelfde houden?
Elise: ‘Het aantal partussen per verloskundige per jaar zegt niet alles over de werkdruk. Als je kijkt naar alle praktijkoverstijgende taken met betrekking tot cliëntzorg, hebben we het gewoon veel drukker gekregen. Bieden wij bijvoorbeeld fototherapie thuis, dan is dat iets extra’s waar wij nu niet voor betaald krijgen. Maar een inleiding in het ziekenhuis is een partus, dus wordt gewoon bekostigd. Dat kun je dus niet helemaal zo met elkaar vergelijken.’
De juiste zorg bij de juiste zorgverlener
Monique: ‘Mogelijk is daar ook een rol voor de kraamverzorgster weggelegd; dat wij taken overdragen aan hen. We kunnen bijvoorbeeld een selecte groep kraamverzorgsters opleiden tot een soort ‘kraamzorg plus’, die controles kunnen doen, hechtingen kunnen verwijderen, bilirubines prikken, enzovoorts’
Elise: ‘Zeker! Dat doen we nu ook bij onze Centering Pregnancy groepen, waarbij een kraamverzorgster de co-begeleider is en de bloeddruk meet, weegt en andere controles uitvoert. Wij doen natuurlijk het uitwendig onderzoek. Door dergelijke oplossingen te verzinnen en zorg te verschuiven van de tweede naar de eerste lijn, en van de eerste naar de nulde lijn, zet je alle zorgverleners in op de toppen van hun kunnen. De juiste zorg op de juiste plek zorgt voor meer continuïteit van zorg, vermindert onnodige verwijzingen en verhoogt de doelmatigheid. Dan is er uiteindelijk meer tijd voor zwangere vrouwen die echt medische zorg nodig hebben.’
Blijven leren: verdieping in hormonen
Tekst Manon Louwers, 2021-2

Verloskundigen hebben basiskennis van hormonen. Lieke Vrijssen wilde meer weten, zodat ze cliënten – ter preventie – beter kan adviseren over hun hormoonhuishouding. Begin vorig jaar besloot ze zich te verdiepen; ze schreef zich in voor de opleiding ‘Trainer Hormoonfactor’. De hormoonfactor is een methode waarmee iedereen hormonale disbalansen zelf kan leren herkennen. De opleiding tot trainer is er voor iedereen die cliënten hierin wil begeleiden en coachen.
Lieke: ‘Er is steeds meer aandacht voor het eigen lichaam en de eigen gezondheid. Vrouwen willen meer invloed krijgen op hun hormonen en menstruatiecyclus en ze willen bewuster zwanger worden. Daar is mijn interesse voor het hormonale systeem ontstaan. Ik wist bijvoorbeeld hoe de schildklier werkt en kende de relatie met de zwangerschap. Maar vrouwen écht goed adviseren over hoe zij hun leefstijl kunnen inzetten om hormonaal in balans te zijn en zo gezonder zwanger te zijn, daar wilde ik meer inzicht in krijgen.
Vier van de in totaal tien dagen werd de opleiding gegeven door Ralph Moorman. Hij is als voedingsdeskundige gespecialiseerd in de link tussen voeding en hormonen en heeft de hormoonfactor-methode ontwikkeld. In zijn opleiding belicht hijzelf de theorie achter de werking van het hormoonstelsel en trekt hij op met specialisten. Een darmspecialist vertelt over de werking van de spijsvertering, een psychosociaal therapeut over de psychologie achter eetgedrag, een personal trainer over de relatie die sport tot hormonen heeft en een personal coach over de principes van gedragsverandering. Je leert van alle kanten wat het hormonale stelsel is en hoe die werkt. En hoe je die – positief en negatief – kunt beïnvloeden en welke symptomen bij een hormonale disbalans horen.
Het viel me op dat ik tijdens de lesdagen wel orthomoleculair therapeuten en coaches tegenkwam, maar geen enkele geboortezorg-verlener. Terwijl dit onderwerp heel relevant is voor ons beroep. Een vrouw met PCOS bijvoorbeeld – een hormonale aandoening die wordt belicht in de opleiding – heeft een verhoogde kans op diabetes gravidarum. Met wat extra kennis kunnen wij haar tijdens de zwangerschap van nuttige adviezen voorzien. Maar ook voor die tijd kunnen wij haar bijstaan, om haar zwangerschapswens te vervullen. In PCOS-gevallen kan dit soms een langer traject zijn. Met voeding en leefstijl kan de vrouw haar menstruatiecyclus weer onder controle krijgen, waardoor de kans op zwangerschap wordt vergroot. Wat mij betreft liggen er veel kansen in de preconceptionele fase.
Mijn missie is om vrouwen bewust te maken van de invloed die voeding en andere leefstijlfactoren hebben op hormonen. En hoe relevant dat is bij een kinderwens, tijdens de zwangerschap, ter voorbereiding op de bevalling en ook in de periode daarna. Ook hier kunnen wij een belangrijke, preventieve rol in spelen, zodat meer vrouwen gezond zwanger zijn.’
Opleiding
Trainer Hormoonfactor
Opleider
Sonnevelt Opleidingen
Inhoud
Verdieping in het hormoonstelsel en de invloed daarvan op gezondheid
Duur
Vijf blokken van twee aaneengesloten lesdagen
Locatie
In Driebergen of online
Docent
Ralph Moorman en diverse andere docenten
Student
Lieke Vrijssen, verloskundige en echoscopiste bij Verloskundigenpraktijk Asten Someren
Lieke deelt sinds kort haar kennis over hormonen via de Instagram-pagina @vitaal.zwanger. De pagina is bedoeld voor vrouwen die zwanger willen worden, zijn of zijn geweest.
Casus: maternale kinkhoestvaccinatie
Tekst: Carlijn Litjens, 2021-2
Als verloskundige krijg je allerlei verzoeken en vragen over geneesmiddelen rondom zwangerschap. In deze rubriek helpt Moeders van Morgen, de nieuwe, overkoepelende naam van het zwangerschapsregister pREGnant en de kennisbank van de Teratologie Informatie Service (TIS), je aan de hand van casuïstiek een passend antwoord te formuleren. In Nederland wordt de kinkhoestvaccinatie (DKT, Boostrix®) sinds december 2019 aangeboden aan alle zwangere vrouwen. Door de vaccinatie maakt de moeder antistoffen aan die via de placenta het ongeboren kind bereiken. Hierdoor is de baby in de eerste maanden na de geboorte beschermd tegen kinkhoest, voordat hij/zij met drie maanden wordt ingeënt.
De casus
Tijdens het spreekuur maak je kennis met een 27-jarige vrouw die 12 weken zwanger is van haar eerste kind. Ze twijfelt of ze de 22-weken-prik gaat halen. Wat kun je haar vertellen?
Kinkhoest
Kinkhoest is een acute infectieziekte die wordt veroorzaakt door de Bordetella pertussis bacterie. Het is voor pasgeborenen vooral gevaarlijk in de eerste maanden, omdat ze dan nog niet gevaccineerd zijn. Ze hebben daardoor een hoger risico op een ernstig beloop van deze infectie. De meest voorkomende complicaties zijn apneu, hypoxie en pneumonie. Ziekenhuisopnames ten gevolge van een kinkhoestinfectie vinden vooral plaats in de eerste 2-3 levensmaanden. In Nederland zijn er jaarlijks rond de 170 gevallen van kinkhoest en worden 120 kinderen opgenomen.
Ervaring met kinkhoestvaccinatie in de zwangerschap
In veel landen – zoals Engeland, België, Duitsland en de Verenigde Staten – wordt de kinkhoestvaccinatie al jaren aangeboden aan zwangere vrouwen. Hierdoor is er veel ervaring met de toediening van het vaccin in de zwangerschap. Tot dusver worden geen nadelige effecten gezien op zwangerschapsuitkomsten en kan geen link worden gelegd met mogelijke complicaties, zoals laag geboortegewicht, small for gestational age (SGA), miskraam, vroeggeboorte of overlijden van de pasgeborene. Ook is er geen verhoogd risico op (pre-)eclampsie, aangeboren afwijkingen, neonatale intensive care unit (NICU) opname en neonatale sepsis gezien.
In een aantal studies is ook gekeken naar chorioamnionitis (bacteriële infectie van de vruchtvliezen en het vruchtwater) als uitkomst. Chorioamnionitis is een belangrijke oorzaak van vroeggeboorte, en kan leiden tot infecties/sepsis en ziekenhuisopnames. In twee studies kwam ‘een mogelijk licht verhoogd risico op chorioamnionitis’ naar voren. Maar deze bevindingen worden in drie andere studies tegengesproken.
Effectiviteit van kinkhoestvaccinatie
Uit onderzoek blijkt dat vaccinatie van de moeder in het tweede of derde trimester effectief is in het verkleinen van het risico op kinkhoest bij de pasgeborene in de eerste maanden na de geboorte. Wel wordt gezien dat (later) in het derde trimester vaccineren minder effectief is. De tijd om antilichamen te vormen en de placenta te passeren, is dan namelijk korter.
Monitoring van de veiligheid
Hoewel grote buitenlandse studies geen veiligheidsrisico’s laten zien, is het van belang de veiligheid van de maternale kinkhoest-vaccinatie in kaart te brengen in de Nederlandse situatie. Zo is het meeste onderzoek gedaan met kinkhoestvaccinatie in het derde trimester van de zwangerschap. In Nederland wordt, om vroeggeboren kinderen ook zo goed mogelijk te beschermen, de vaccinatie vanaf het tweede trimester aangeboden.
Moeders van Morgen (voorheen pREGnant) monitort de 22-wekenprik in Nederland. Eind 2020 bevatte Moeders van Morgen 3.826 zwangerschappen met een duur van tenminste 22 weken. Van deze groep kwamen 674 vrouwen in aanmerking voor de maternale kinkhoestvaccinatie binnen het RVP. In dit cohort was de vaccinatiegraad 82 procent en was de mediane zwangerschapsduur bij vaccinatie 25 weken. Ter vergelijking, vóór de invoering van de maternale kinkhoestvaccinatie in het RVP liet in ons cohort 12 procent zich, op eigen initiatief, vaccineren. Daarnaast was vóór invoering de groep vrouwen die zich liet vaccineren vaker hoogopgeleid en viel deze in een hogere leeftijdsgroep (>30 jaar versus ≤30 jaar) dan de groep die zich niet liet vaccineren. Het lijkt erop dat deze verschillen door de invoering van de vaccinatie in het RVP weggevallen zijn. Wel lijkt er een (klein) verschil te zijn tussen nullipari en multipara, de vaccinatiegraad ligt bij de laatstgenoemde groep iets lager.
Bijwerkingen van het kinkhoestvaccin
Zoals bij alle vaccinaties kunnen er bijwerkingen optreden, zoals koorts en reacties op de injectieplaats met roodheid, zwelling, warmte en/of pijn. Van bijna vierhonderd zwangere vrouwen is informatie over bijwerkingen na maternale kinkhoestvaccinatie bekend. Van deze vrouwen rapporteerde 22 procent een vermoede bijwerking. Hierbij ging het vooral over reacties op de injectieplaats, vermoeidheid en hoofdpijn. Dit is in overeenstemming met de verwachte bijwerkingen op basis van de bijsluiter. In de komende jaren blijft maternale kinkhoestvaccinatie gemonitord worden door Moeders van Morgen.
Conclusie
Tot nu toe kan geconcludeerd worden dat internationale onderzoeken naar maternale kinkhoestvaccinatie geen nadelige effecten laten zien op de zwangerschap, foetus of pasgeborene. De kans dat de pasgeborene kinkhoest oploopt, wordt door vaccinatie van de moeder aanzienlijk verkleind.
Moeders van Morgen
Moeders van Morgen, onderdeel van Bijwerkingencentrum Lareb, doet onderzoek naar en geeft informatie over het gebruik van geneesmiddelen rondom de zwangerschap. Meer informatie: www.moedervanmorgen.nl. Contactpersoon: Carlijn Litjens MSc, c.litjens@lareb.nl
Boeken
Tekst: Eline Bosman, 2021-2
 De Vaginabijbel
De Vaginabijbel
Dit 430 pagina’s tellende boek is geschreven door dr. Jen Gunter, een Amerikaanse gynaecoloog. Een onmisbaar naslagwerk voor elke vrouw (en man) die meer wil weten over de vulva en de vagina. Elk denkbaar vulva-probleem wordt onverbloemd behandeld vanuit een feministisch standpunt. Bovendien wordt elk hoofdstuk afgesloten met een conclusiekader waarin de belangrijkste punten worden weergegeven. Je kunt ‘De vaginabijbel’ voor jezelf lezen, maar de informatie in dit boek kun je ook gebruiken om met cliënten of bijvoorbeeld je eigen kind(eren) te bespreken.
Auteur: Jen Gunter
Uitgever: Samsara Uitgeverij
ISBN: 9789492995889
Prijs: € 24,99

De herfst kwam te vroeg
Toen de auteur, Isabel Elst, in 2015 na vijf maanden zwangerschap haar tweeling verloor, realiseerde ze zich dat er voor rouw en verdriet geen recept bestaat. Iedereen die iemand verliest heeft het recht om zijn/haar pijn te voelen en hier op zijn/haar eigen manier mee om te gaan. Er is geen goed of fout. In het eerste deel van ‘De herfst kwam te vroeg’ vertelt Isabel het liefdesverhaal van haar en haar partner Kristoff en over de zwangerschap. Daarna vertelt ze heel openhartig en eerlijk over hoe zij omging met de vroeggeboorte en doodgeboorte van haar kindjes. Ze wil laten zien dat rouw en verdriet je leven niet hoeven te ontwrichten.
Auteur: Isabel Elst
Uitgever: Witsand Uitgevers
ISBN: 9789492934789
Prijs: € 17,95
 Birthing Models on the Human Rights Frontier - Speaking Truth to Power
Birthing Models on the Human Rights Frontier - Speaking Truth to Power
Dit boek behandelt de politiek van mondiale gezondheids- en sociale rechtvaardigheidskwesties rond de geboorte. De nadruk ligt op dynamische gemeenschappen die ervoor hebben gekozen disfunctionele gezondheidszorgsystemen te hervormen. Er komen verschillende modellen van bevallingen aan bod. Van bevallingen in conflict- en rampgebieden, zoals in Afghanistan, Israël, Palestina en Indonesië tot bevallingen in risicovolle instellingen voor tertiaire zorg, zoals in China, Canada, Australië en Turkije. ‘Birthing Models on the Human Rights Frontier – Speaking Truth to Power’ is een waardevolle aanvulling voor iedereen die dagelijks bezig is met geboorte, op welk gebied dan ook.
Auteur: Betty-Anne Daviss, Robbie Davis-Floyd
Uitgever: Taylor & Francis Ltd
ISBN: 9780367357917
Prijs: € 159,99
E-health: oprichter over ZwApp
Tekst: Wilbert Collet, 2021-2
ZwApp is een medische app voor de zwangere vrouw, met deskundige informatie afgestemd op haar persoonlijke situatie. ‘In 2014 heb ik een klein onderzoek naar apps op dit gebied gedaan’, vertelt Melany Diepenmaat, drijvende kracht achter ZwApp. ‘Geen enkele app bleek geschreven te zijn door professionals en al helemaal niet gericht op de individuele gebruiker. Conclusie was dat ZwApp een toegevoegde waarde kon zijn.’
‘DOOR DEZE APP KOMEN VROUWEN BETER VOORBEREID OP HET SPREEKUUR’
Melany werkt sinds 2012 als klinisch verloskundige in het Slingeland Ziekenhuis in Doetinchem en maakt deel uit van VSV de Slinge. Tijdens haar werk volgde ze een opleiding tot Physician Assistent om meer verdieping in het vak te krijgen. ‘Informatie op internet is vaak niet betrouwbaar. Dat maakt mensen die zelf gaan zoeken onzeker en angstig. Daar hebben verloskundigen en gynaecologen in hun praktijk last van. Dat was voor ons de belangrijkste reden om ZwApp te ontwikkelen. ZwApp loopt mee met de zwangerschap van de cliënt. Dat is het mooie. Als ze net zwanger is en zich aanmeldt, dan krijgt ze informatie over foliumzuur, roken, drugsgebruik, voeding. Informatie die ze op dat moment nodig heeft. En dat gaat zelfs door tot en met de kraamtijd.’
Mensen geruststellen
‘We brengen informatie op een informele manier. Dan krijgt ze een berichtje met een vraag over vochtverlies. ‘Plas jij ook wel eens in je broek?’ Uit ons verhaal blijkt dan dat dat heel normaal is. Dat veel vrouwen daar tijdens de zwangerschap last van hebben. Maar ook dat het een taboe is om over te praten. Zo stellen we mensen gerust.’
Werken aan gezondheid
‘Gezondheidsverbetering is een belangrijk onderdeel van ZwApp. Als een cliënt zo eerlijk is om te zeggen dat ze rookt, dan
roepen wij niet meteen dat dat slecht is. Want dat weet ze zelf ook. We zeggen liever ‘wat goed dat je eerlijk bent, laten we je helpen met stoppen. Je hoeft het niet alleen te doen, hier heb je het nummer dat je kan bellen voor hulp.’
Beter voorbereid
‘Door deze app komen zwangere vrouwen beter voorbereid op het spreekuur. Ze hebben van tevoren informatie over bijvoorbeeld pijnstilling gelezen. Daar kan ik dan verder over praten, over de verschillende mogelijkheden. En gericht antwoord op vragen geven. De informatie blijft beter hangen.’
Geen extra werk
‘Voor ons is het geen extra werk, die app. Juist niet. We vertellen over ZwApp en verwijzen daar continu naar. We geven geen folders meer mee, maar werken echt met de app. De cliënt hoeft die alleen maar op haar mobiel te downloaden, een aantal vragen te beantwoorden en de informatie komt vanzelf. Ze kan bijvoorbeeld haar persoonlijke wensen in het geboorteplan invullen. Dat komt dan ook bij haar zorgverlener terecht.’
AVG-proof
‘ZwApp+ is inmiddels gelanceerd, in samenwerking met het Maasstad Ziekenhuis in Rotterdam. De nieuwe versie ziet er qua opbouw anders uit en is voorzien van de laatste technologie. Er is nagedacht over de chronologie, de tijdlijn en de gebruikersvriendelijkheid. Dat betekent voor ons dat we informatie veel eenvoudiger kunnen aanpassen. En, heel belangrijk, sinds 2014 is de wetgeving over de privacy ingrijpend veranderd. ZwApp+ is AVG-proof. Met informatie uit de app kunnen we nu wetenschappelijk onderzoek doen.’
Meer mannen in de verloskunde
15 juni 2021Columns en rubrieken,Ondernemen
Tekst: Bram van Zanten, 2021-2

Mijn familie heeft zestig schapen, tien geiten en zeven koeien. Van kleins af aan fascineert de ontwikkeling van nieuw leven en het proces rondom geboorte me enorm. Waren de kippen aan het broeden, ging ik elke avond met een zaklamp bij de eieren zitten om te zien hoe het hart klopte en de foetus zich ontwikkelde. Op mijn twaalfde begeleidde ik voor het eerst een schaap bij de bevalling. Voor mijn ouders was het dus geen verrassing dat ik voor verloskunde koos.
Met mensen die mij niet zo goed kennen, is mijn opleidingskeuze dikwijls onderwerp van gesprek. ‘Dat zie je niet zo vaak’, zeggen ze. En dat klopt, ik ben tijdens mijn stages nog geen andere mannelijke verloskundige tegengekomen. Ik zie het als mijn taak om die mensen te vertellen hoe belangrijk diversiteit in de verloskunde is. Of eigenlijk in elk beroep. Elk geslacht heeft sterke punten. Ik ga nooit in de buurt komen bij de ervaringsdeskundigheid van een vrouwelijke verloskundige die zelf kinderen heeft gebaard. En ik weet ook niet hoe het voelt om een vrouw te zijn. Juist dat is ook mijn kracht, want ik kijk objectiever naar de situatie. Mijn referentiekader bestaat uit mijn ervaring op de vloer en wat ik leer tijdens de opleiding.
Een ander voordeel is de communicatie met partners. Hoe vaak staat een man er ietwat ongemakkelijk bij als de verloskundige uitleg geeft over het babybadje, verschonen of borstvoeding? Ik hoor vaak dat het voor een partner makkelijker is om vragen te stellen als een man de uitleg geeft. Dat neemt niet weg dat er ook situaties zijn waarin kersverse ouders iets minder blij zijn met mij als verloskundige. Ik liep stage in een ziekenhuis met een overwegend islamitische populatie. Een uitwendig onderzoek of CTG aanleggen door een man is in zo’n geval uit den boze. Dan mis je leerkansen. Jammer, maar ik zet me er vrij makkelijk overheen.
Als mannelijke verloskundige heb ik net zoveel passie als mijn vrouwelijke collega’s en net als zij breng ik mijn toegevoegde waarde mee. Het proces van zwangerschap tot baring ís gewoon heel fascinerend. Ik hoop in de toekomst bij te dragen aan een gezonde sfeer en open communicatie binnen de teams. Het zou mooi zijn als meer mannen voor ons beroep kiezen. Dat is niet alleen fijn voor onze cliënten en hun partners, maar brengt ook een andere dynamiek. Dat kan een positieve invloed hebben op het functioneren van het team en de kwaliteit van zorg.
Mijn praktijk: AVG ruimte voor verbetering
Tekst: Hedy Jak, 2021-02
Voor het runnen van een praktijk heb je ondernemers-vaardigheden nodig. Deze rubriek helpt je op weg. Dit keer met tips voor privacyregels. Drie jaar geleden is de Algemene Verordening Gegevensbescherming (AVG) in werking getreden. Een Europese privacywet die toeziet op de verwerking van alle persoonsgegevens. Ook verloskundigen zijn verplicht hieraan te voldoen. Maar hoe staat het er in de praktijk eigenlijk voor?
Verloskundigenpraktijken voldoen nog niet altijd aan de nieuwe privacy-regels, blijkt uit een kleine steekproef van Ruby Nefkens, advocaat en privacyexpert bij Van der Steenhoven advocaten in Amsterdam. Zij bezocht willekeurig verschillende websites van verloskundigenpraktijken om na te gaan of er een privacyverklaring te zien was. Daarin staat onder andere wat er met persoonsgegevens gebeurt als iemand de website bezoekt, contact met de praktijk opneemt of zich aanmeldt voor een nieuwsbrief. Volgens de richtlijnen van de AVG zijn praktijken verplicht om met dergelijke informatie, die je het makkelijkst in een privacyverklaring opneemt, naar buiten te treden. ‘Toch zie je dat dat bij veel verloskundigenpraktijken nog ontbreekt op de website,’ vertelt Ruby.
Handhaving
De AVG vervangt de Wet bescherming persoonsgegevens (Wbp). Met de AVG zijn de regels voor het omgaan met persoonsgegevens vastgelegd en wordt er strenger gehandhaafd: ook de verloskundigenpraktijk moet voldoen aan deze privacywetgeving. Wanneer je daar niet aan voldoet, kun je een boete van de Autoriteit Persoonsgegevens (AP) riskeren. Een voorbeeld uit de medische hoek is het HagaZiekenhuis in Den Haag. ‘Het ziekenhuis moest een flinke boete betalen omdat de beveiliging van patiëntendossiers niet op orde was,’ vertelt Ruby. ‘Iets waar verloskundigen ook dagelijks mee werken en wat zo veilig mogelijk en volgens de principes van de AVG moet gebeuren.’
‘VEEL WEBSITES MISSEN EEN PRIVACYVERKLARING’
Verantwoordelijkheid
Als verloskundige heb je toegang tot zogenaamde ‘bijzondere persoonsgegevens’ gezondheidsgegevens en medische gegevens en je moet nadenken over hoe je dit verwerkt. ‘Met verwerken wordt bedoeld: alles wat je met de gegevens doet, inzien, doorsturen, licht Ruby toe. ‘Daarbij geldt het accountability principe, jij bent verantwoordelijk voor passende maatregelen om aan de privacyregels rondom persoonsgegevens te voldoen, en je moet dat kunnen aantonen. Los van de verplichting, het staat tegenover je cliënten natuurlijk ook professioneler wanneer je dit goed hebt geregeld.’ Volgens Ruby is het van belang dat verloskundigen zich, voor zover je dat nog niet hebt gedaan, in de AVG verdiepen. ‘Volg een korte cursus of workshop, lees over de AVG op betrouw-bare sites als de rijksoverheid of de KNOV, maar zorg dat je iets van die wet afweet en weet wat je (nog) te doen staat.’
Hoe regel je de AVG voor je praktijk? De vijf belangrijkste punten volgens privacyexpert Ruby Nefkens:
1. Zorg voor een verwerkingsregister
‘Dit is een intern document en je bent verplicht dat te hebben. Hierin staat wat het doel en de wettelijke grondslag is van de verwerking van gegevens. Welke persoonsgegevens verwerk je? Wie heeft er toegang tot dossiers? Hoe lang bewaar je gegevens? Dit kun je in principe zelf in kaart brengen en vastleggen in een Excel-bestand.’
2. Plaats een privacy- en cookieverklaring op je website
‘Op die manier laat je zien wat er met de gegevens van bezoekers gebeurt als ze de website bezoeken of contact met je opnemen. Je neemt er alle informatie in op die je verplicht bent te geven. Elke praktijk is anders, maar kijk voor een handig voorbeeld/inspiratie eens naar de privacyverklaring van het Geboortehuis.’
www.geboortehuis.nl/privacybeleid
3. Stel een helder privacybeleid op
‘Cliënten hebben onder andere het recht hun gegevens op te vragen. Daar moet je op voorbereid zijn. Maak een beleidsplan waarin je beschrijft hoe je persoons-gegevens verwerkt en hoe je deze beveiligt. Wat doe je bij datalekken (een hack altijd melden bij de AP) of beveiligingsincidenten (denk bijvoorbeeld aan het per ongeluk doorsturen van een e-mail/dossier naar de verkeerde persoon)? Als je personeel in dienst hebt, moet er ook een intern privacybeleid worden geschreven, waarin staat hoe je omgaat met de gegevens van personeelsleden. Bekijk ook of je met je leveranciers een verwerkersovereenkomst moet sluiten.’
4. Voer een Privacy Impact Assessment (PIA) uit bij leveranciers
‘Stel je werkt met een (nieuwe) online tool, dan heeft een externe partij mogelijk
ook inzage in persoonsgegevens. Bij een PIA onderzoek je of die partij ook aan de AVG voldoet.’
5. Besteed het regelen van de AVG uit bij tijdgebrek
‘Ik besef heel goed dat dit voor verloskundigen een administratieve slag is die ze moeten maken. Kom je in tijdnood? Benader een professional die dit voor je kan regelen. Of maak een opzet en laat het checken door een privacydeskundige.’